-
Články
- Časopisy
- Kurzy
- Témy
- Kongresy
- Videa
- Podcasty
Adenóm Brunnerových žliaz – zriedkavá príčina krvácania z gastrointestinálneho traktu
Brunner’s gland adenoma – a rare cause of gastrointestinal bleeding
Brunner’s gland adenomas are rare benign tumors of the duodenum, which are often diagnosed incidentally during esophagogastroduodenoscopy or upper gastrointestinal series. The lesions are most commonly asymptomatic, but a minority of patients may present with symptoms of duodenal obstruction or hemorrhage secondary to ulceration. Histologically, a Brunner’s gland adenoma consists of components of Brunner’s gland cells, as well as glandular, adipose and muscle cells. We report a case of a 53-year-old woman with a Brunner’s gland adenoma with a size of 3.5 cm, causing an upper gastrointestinal bleeding. Endosonography revealed a highly vascularized duodenal tumor arising from the submucosa. After histological examination of an endosonographically guided fine needle aspiration biopsy revealed a Brunner’s gland adenoma, the adenoma was successfully removed using a polypectomy snare and an endoloop. We also present a literature review, including other therapy options.
Key words:
Brunner’s gland – duodenal polyp – gastrointestinal bleeding – endoscopic polypectomyThe author declares he has no potential conflicts of interest concerning drugs, products, or services used in the study.
The Editorial Board declares that the manuscript met the ICMJE „uniform requirements“ for biomedical papers.
Submitted: 19. 4. 2018
Accepted: 12. 5. 2018
Autoři: M. Kliment
Působiště autorů: Gastroenterologie und Hepatologie, Klinik für Innere Medizin, Vivantes Klinikum Spandau, Berlin, Německo
Vyšlo v časopise: Gastroent Hepatol 2018; 72(3): 225-230
Kategorie: Digestivní endoskopie: kazuistika
prolekare.web.journal.doi_sk: https://doi.org/10.14735/amgh2018228Souhrn
Adenóm Brunnerových žliaz je zriedkavý benígny nádor duodéna, často diagnostikovaný náhodne počas hornej endoskopie alebo röntgenovým vyšetrením. Väčšina týchto lézií je asymptomatická, malý počet sa môže prezentovať symptómami duodenálnej obštrukcie alebo krvácaním zo sekundárnej ulcerácie. Histologicky je adenóm Brunnerových žliaz tvorený komponentami buniek Brunnerových žliaz, ako aj žľazovými, tukovými a svalovými bunkami. Prezentovaný je prípad 53-ročnej pacientky s adenómom Brunnerových žliaz s priemerom 3,5 cm, ktorý sa klinicky manifestoval ako krvácanie z horného gastrointestinálneho traktu. V rámci diagnostiky bolo realizované endosonografické vyšetrenie, pri ktorom bol zobrazený bohato vaskularizovaný nádor vychádzajúci zo submukózy duodéna. Po histologickom vyšetrení materiálu získaného endosonograficky navigovanou aspiračnou biopsiou bol hamartóm úspešne odstránený endoskopickou polypektómiou s použitím endoloopu. V diskusii je uvedený prehľad lietratúry, vrátane možností liečby týchto lézií.
Kľúčové slová:
Brunnerova žĺaza – polyp duodena – krvácanie z gastrointestinálneho traktu – endoskopická polypektómiaÚvod
Primárne nádory duodéna sa vyskytujú zriedkavo a tvoria < 1 % všetkých gastrointestinálnych nádorov [1,2]. Adenóm Brunnerových žliaz, označovaný aj ako hamartóm Brunnerových žliaz alebo brunneróm, je zriedkavý benígny nádor duodéna s odhadovanou incidenciou < 0,01 % [3]. Etiológia je nejasná, predpokladá sa, že príčinou je hyperplázia duktálnych a stromálnych elementov exokrinných žliaz v sliznici proximálneho duodéna. Spravidla je diagnostikovaný náhodne počas ezofagogastroduodenoskopie (EGD) ako izolovaný stopkatý polyp s priemerom okolo 2 cm. Lokalizovaný býva najčastejšie v bulbe alebo D2 duodéna, zriedkavo dosahuje veľkosť > 5 cm [4]. Väčšinu nádorov Brunnerových žliaz predstavujú hyperplastické alebo hamartomatózne zmeny sliznice, pričom ich malígna transformácia je extrémne zriedkavá. V jednej japonskej štúdii boli dysplastické zmeny prítomné v 2,1 % a invazívny karcinóm v 0,3 % prípadov hyperplázie Brunnerových žliaz [5]. Dysplastické zmeny vznikajú v teréne žalúdočnej metaplázie. Prezentovaný je prípad pacientky s duodenálnym stopkatým polypom s priemerom 3,5 cm, ktorá bola hospitalizovaná s príznakmi krvácania z horného gastrointestinálního traktu (GIT).
Kazuistika
Pacientka, 53 rokov, s negatívnym predchorobím bola odoslaná na hospitalizáciu do nemocnice pre 2 dni trvajúcu melénu a progredujúcu celkovú slabosť. Pacientka neudávala žiadne bolesti a doposiaľ neužívala žiadne medikamenty. Vitálne parametre pri fyzikálnom vyšetrení v čase prijatia do nemocnice boli v medziach normy, pri digitálnom rektálnom vyšetrení bola v ampule prítomná meléna. Laboratórnym vyšetrením krvi bola potvrdená nízka koncentrácia hemoglobínu v erytrocytoch s hodnotou 7,5 (norma 12,0–15,6) g/dl, normálny stredný objem erytrocytov (84 fl) a mierna leukocytóza (11,44/nl). Ostatné laboratórne parametre boli vo fyziologickom rozmedzí. Indikovaná bola EGD, pri ktorej bol diagnostikovaný veľký stopkatý polyp v D2 duodéna s viacerými povrchovými ulceráciami bez známok aktívneho krvácania (obr. 1 a 2). Histologickým vyšetrením kliešťovej biopsie z polypu duodéna bola potvrdená fragmentovaná duodenálna sliznica so známkami akútneho aj chronického zápalu a známkami regenerácie epitelu. Histologicky neboli prítomné žiadne známky neoplázie, parciálna nukleárna variabilita epitelu bola histopatológom hodnotená ako regenerácia v rámci zápalu. Keďže bol výsledok histológie považovaný za nediagnostický a pôvod a biologické správanie polypoidnej masy duodéna boli nejasné, nasledovala endoskopická ultrasonografia (EUS) duodéna s odberom tenkoihlovej aspiračnej biopsie (EUS-FNA – fine needle aspiration). Pri EUS vyšetrení radiálnym echoendoskopom (Olympus UE160 AL5, Olympus Europe, Hamburg, Nemecko) bol zobrazený heteroechogénny a bohato vaskularizovaný polypoidný nádor vychádzajúci zo submukózy steny duodéna s viacerými vnútornými cystickými štruktúrami. Polypoidná lézia veľkosti 35 × 17 mm bola lokalizovaná v D2 duodéna (obr. 3). EUS vyšetrením s použitím farebného Dopplera boli zobrazené viaceré veľké cievne štruktúry vo vnútri polypu i vnútri stopky (obr. 4). Vzhľadom na bohatú vaskularizáciu sa uvažovalo aj o neuroendokrinnom nádore a po zmene radiálneho na lineárny echoendoskop (Olympus GF-UCT140, Olympus Europe, Hamburg, Nemecko) nasledovala EUS-FNA pomocou 19G ihly EchoTip ProCore (ECHO-HD-19-C, COOK Medical Europe, Limerick, Írsko). Získaný materiál bol jednak nanesený a rozotretý na podložné sklíčka a jednak instilovaný do nádobky s formalínom. Cytologické vyšetrenie vzoriek na podložných sklíčkach ukázalo nediagnostický materiál s prítomnými erytrocytmi a leukocytmi. Aspirovaný materiál odoslaný v nádobke s formalínom bol vyšetrený histologicky, pričom potvrdená bola prítomnosť komplexov Brunnerových žliaz s hladkou svalovinou, bez akýchkoľvek známok malignity. Na základe uvedenej histológie sa začalo uvažovať o hamartóme Brunnerových žliaz, napriek tomu v rámci kompletizácie diagnostiky pred rozhodnutím o terapii nasledovalo kontrastné vyšetrenie počítačovou tomografiou (CT). Pri tomto vyšetrení bola zobrazená invaginácia duodéna v dĺžke 8 cm na podklade intraluminálne lokalizovaného nádoru s priemerom asi 3 cm (obr. 5). Ako vedľajší nález boli na CT popísané tri hypodenzné ložiská nejasnej etiológie v segmente VI pravého laloka pečene s maximálnym priemerom do 15 mm, ktoré neskôr na základe výsledkov kontrastnej abdominálnej ultrasonografie s použitím Sonovue a magnetickej rezonancie boli zhodnotené ako cysty. Vzhľadom na symptomatický brunneróm duodéna bolo rozhodnuté o jeho endoskopickom odstránení pomocou endoloopu a polypektomickej kľučky. Pri opakovanej EGD bol nalezený polyp v D2 duodéna, identifikovaná bazálna časť jeho stopky vychádzajúca z dorzálnej strany prechodu bulbu a D2. Po nasadení a zaškrtení endoloopu s priemerom 30 mm (Olympus HX-400U-30, Olympus Europe, Hamburg, Nemecko) na bázu stopky polypu čo najbližšie k stene duodéna (obr. 6) nasledovano jeho odstránenie pomocou polypektomickej kľučky s priemerom 30 mm (POL1-D1-30-23-220-OL, Medwork GmbH, Höchstadt/Aisch, Nemecko). Línia rezu mala byť lokalizovaná niekoľko milimetrov mediálne vedľa nasadeného endoloopu. Vzhľadom na veľkosť polypu a z toho vyplývajúci zhoršený prehľad nebola línia rezu lokalizovaná bezprostredne tesne vedľa nasadeného endoloopu, v dôsledku čoho po prvom reze zostalo rezíduum polypu s priemerom asi 15 mm. Toto bolo po opakovanom nasadení polypektomickej kľučky odstránené. Zostávajúci malý pahýl stopky bol ponechaný s predpokladom spontánneho odlúčenia po ischemizácii v dôsledku zaškrtenia endoloopom (obr. 7). Získaný resekát bol extrahovaný pomocou polypektomickej kľučky a v nádobke s formalínom odoslaný na definitívne histologické vyšetrenie (obr. 8). Počas polypektómie, ako aj v nasledujúcom období nedošlo k žiadnemu krvácaniu a ani inej komplikácii a pacientka bola nasledujúci deň prepustená domov. Histologickým vyšetrením resekátu s veľkosťou 3,5 × 3 × 2 cm bola potvrdená už skôr stanovená diagnóza hyperplázie Brunerových žliaz, tzv. brunneróm. Po 2 mesiacoch nasledovala kontrolná EGD, pri ktorej sa ukázala jazva po polypektómii na prechode bulbu a D2 duodéna bez endoskopických známok rezídua polypu (obr. 9). Keďže pacientka neabsolvovala žiadne kolonoskopické vyšetrenie, toto bolo tiež realizované, pričom bol odstránený široko prisadnutý polyp céka s priemerom 20 mm metódou piecemeal mukozektómie. Histologickým vyšetrením bol potvrdený tubulovilózny adenóm s high-grade intraepiteliálnou neopláziou. Doporučená bola kontrolná kolonoskopia na vylúčenie rezídua alebo recidívy polypu za 6 mesiacov.
Obr. 1. Polyp prolabujúci z D2 do bulbu duodéna.
Fig. 1. A polyp prolapsing in the duodenal bulb.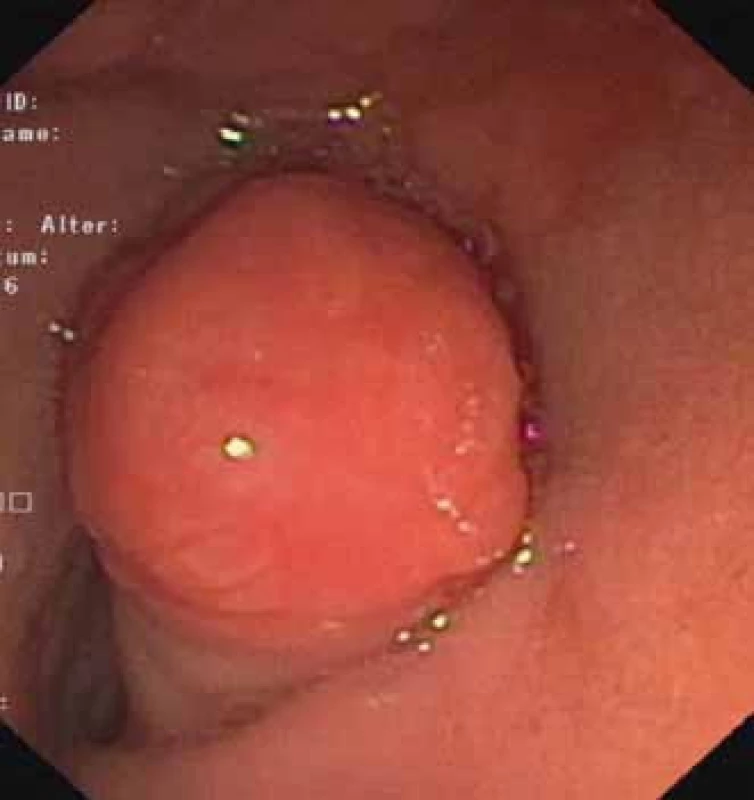
Obr. 2. EGD – stopka polypu duodéna s povrchovými ulceráciami.
Fig. 2. EGD – pedicle of a duodenal polyp with superficial ulcerations.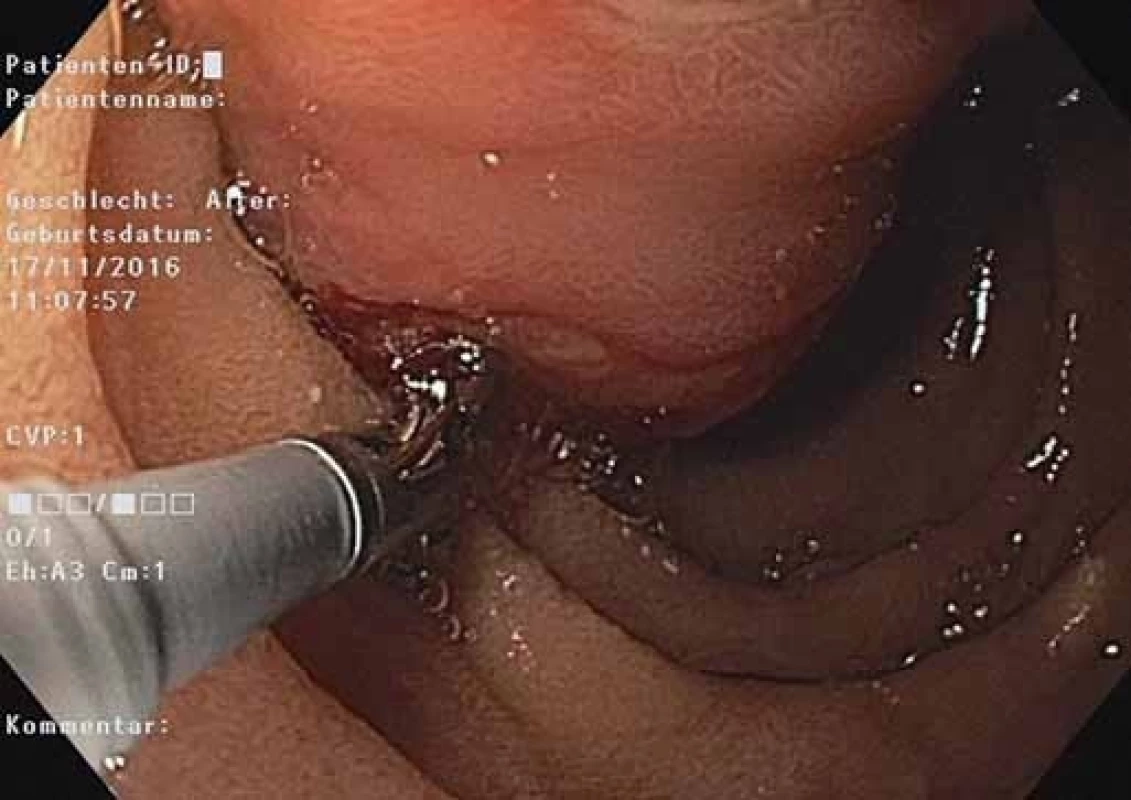
Obr. 3. EUS – polypoidný nádor vychádzajúci zo submukózy steny duodéna s viacerými vnútrnými cystickými štruktúrami.
Fig. 3. EUS – polypoid tumour arising from a duodenal submucosa with multiple intrinsic cystic structures.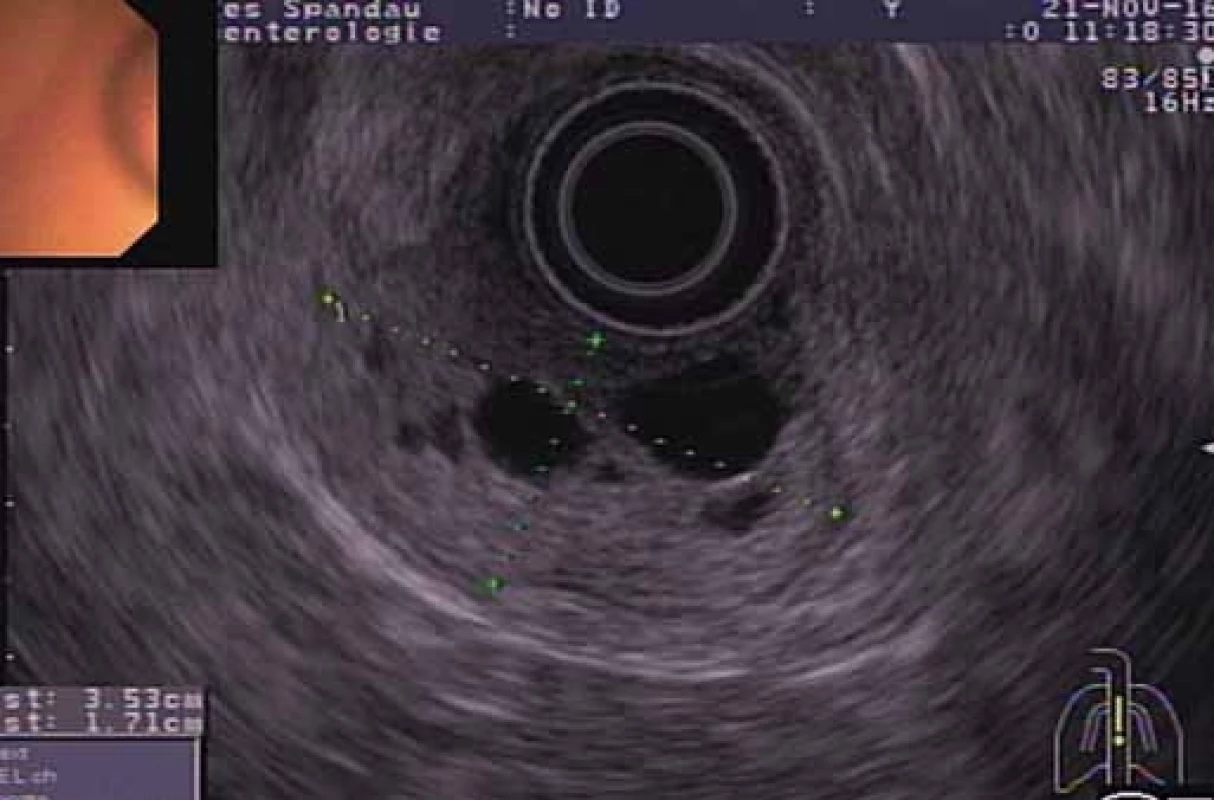
Obr. 4. EUS s použitím farebného Dopplera – bohatá vaskularizácia nádoru.
Fig. 4. EUS with a colour Doppler – high vascularisation of the tumour.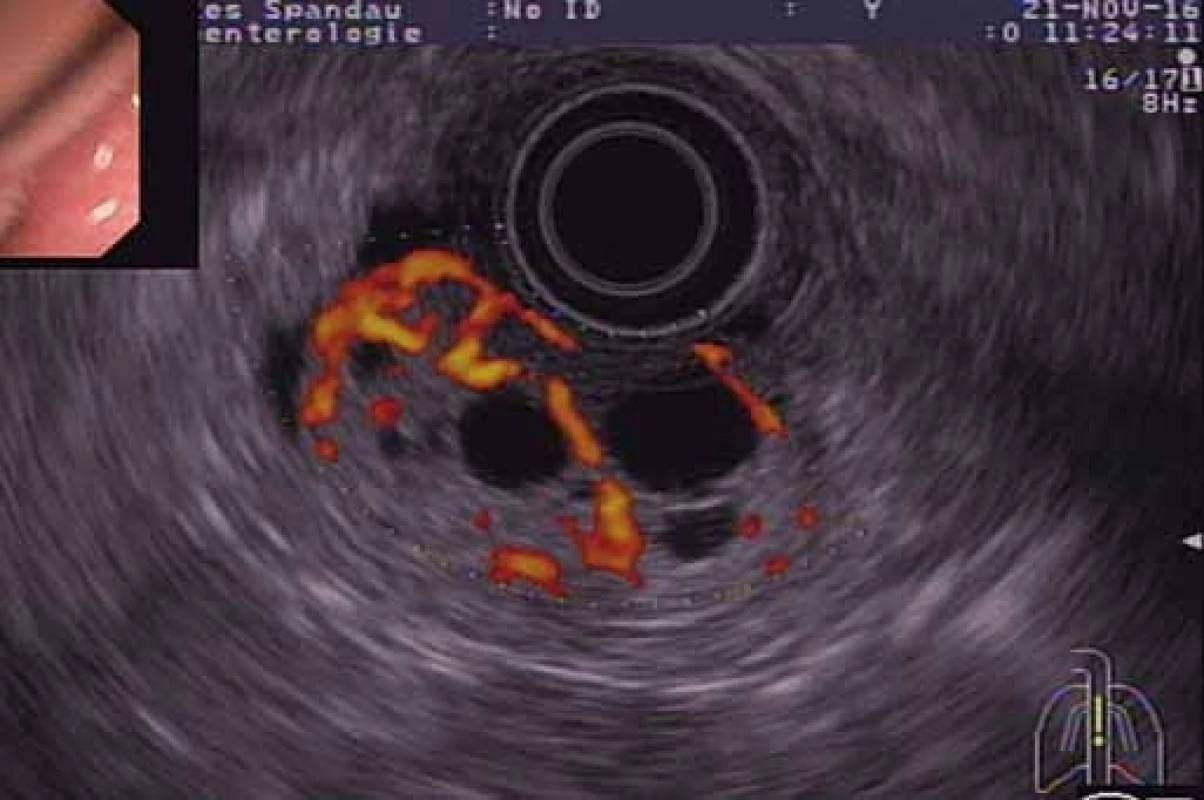
Obr. 5. CT – invaginácia duodéna na podklade intraluminálne lokalizovaného nádoru.
Fig. 5. CT – duodenal intussusception due to an intraluminal tumour.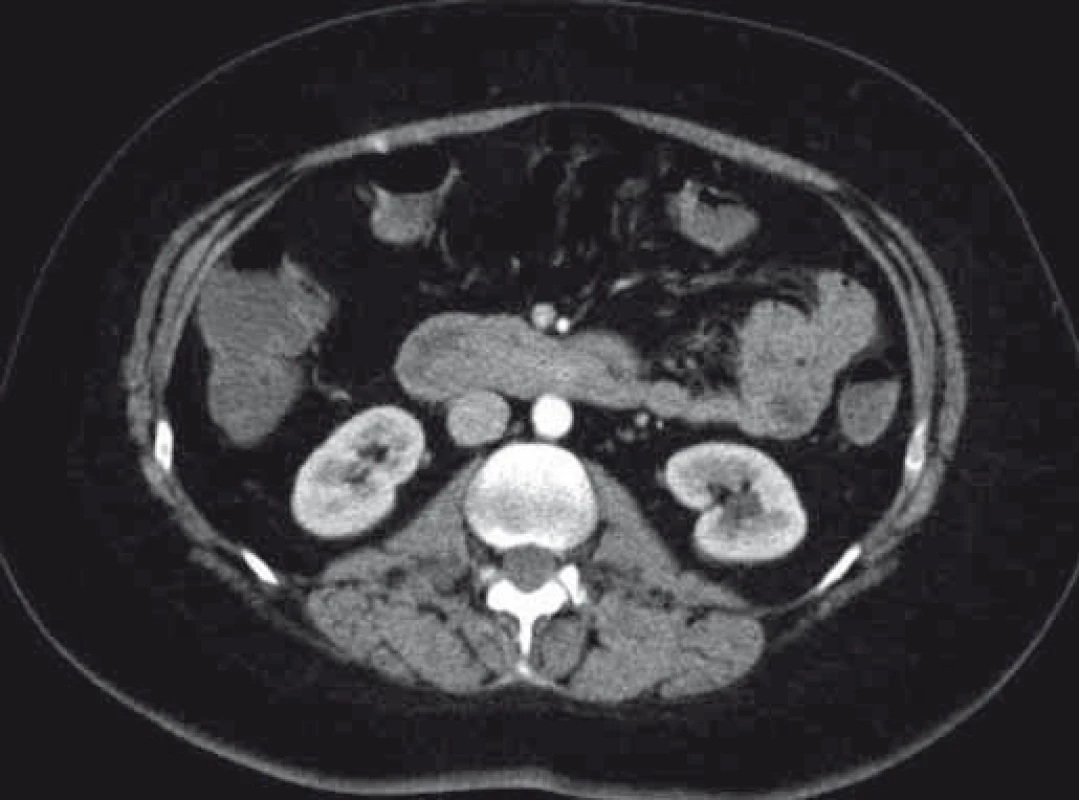
Obr. 6. EGD – endoloop a polypektomická klučka nasadené na báze stopky polypu.
Fig. 6. EGD – endoloop and a polypectomy snare on a polyp pedicle base.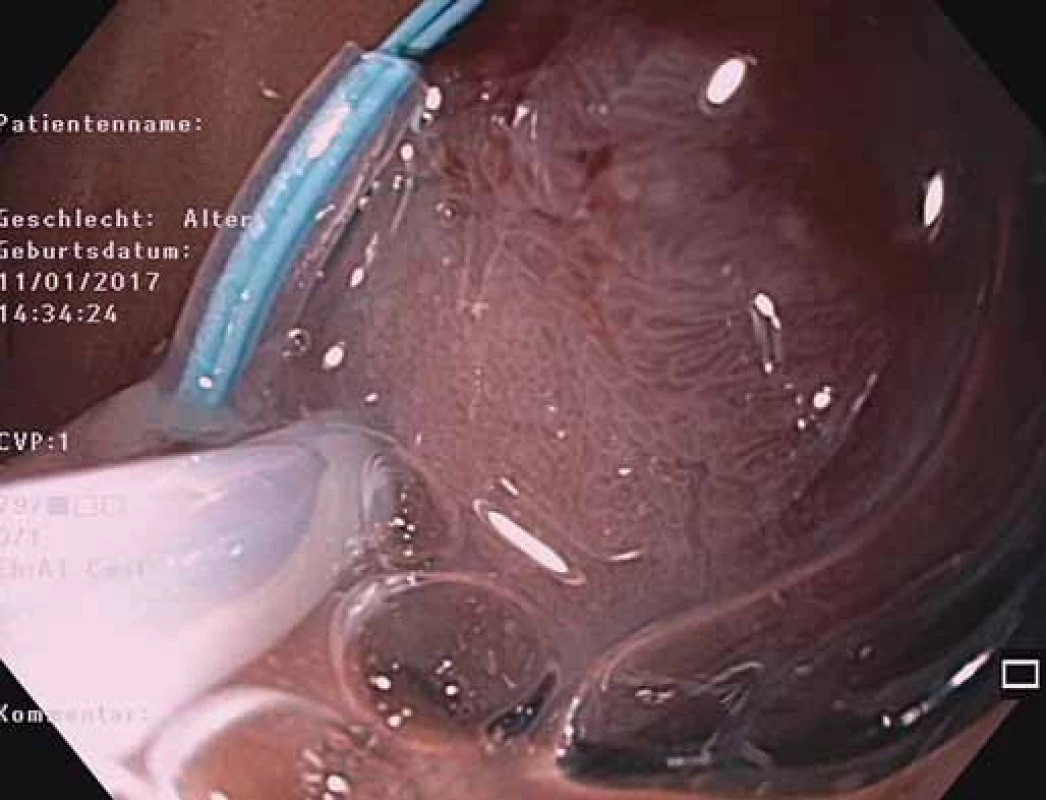
Obr. 7. EGD – rezíduum polypu po polypektómii.
Fig. 7. EGD – reasidual polyp after polypectomy.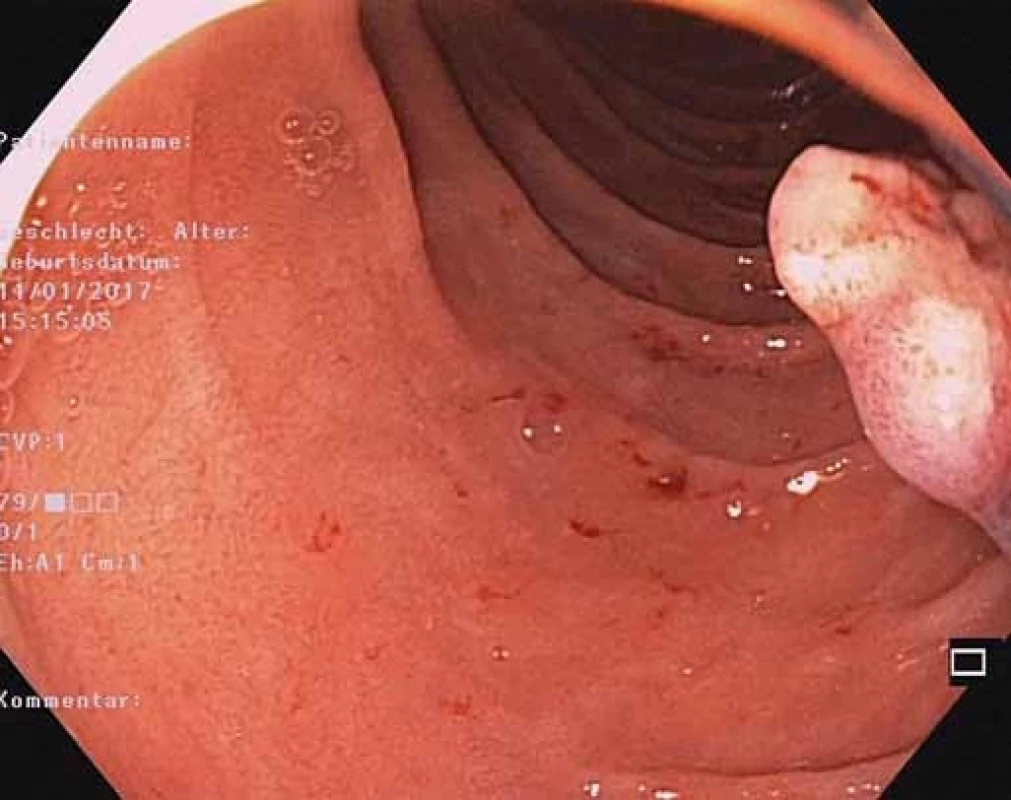
Obr. 8. Resekát polypu duodéna.
Fig. 8. Resected duodenal polyp.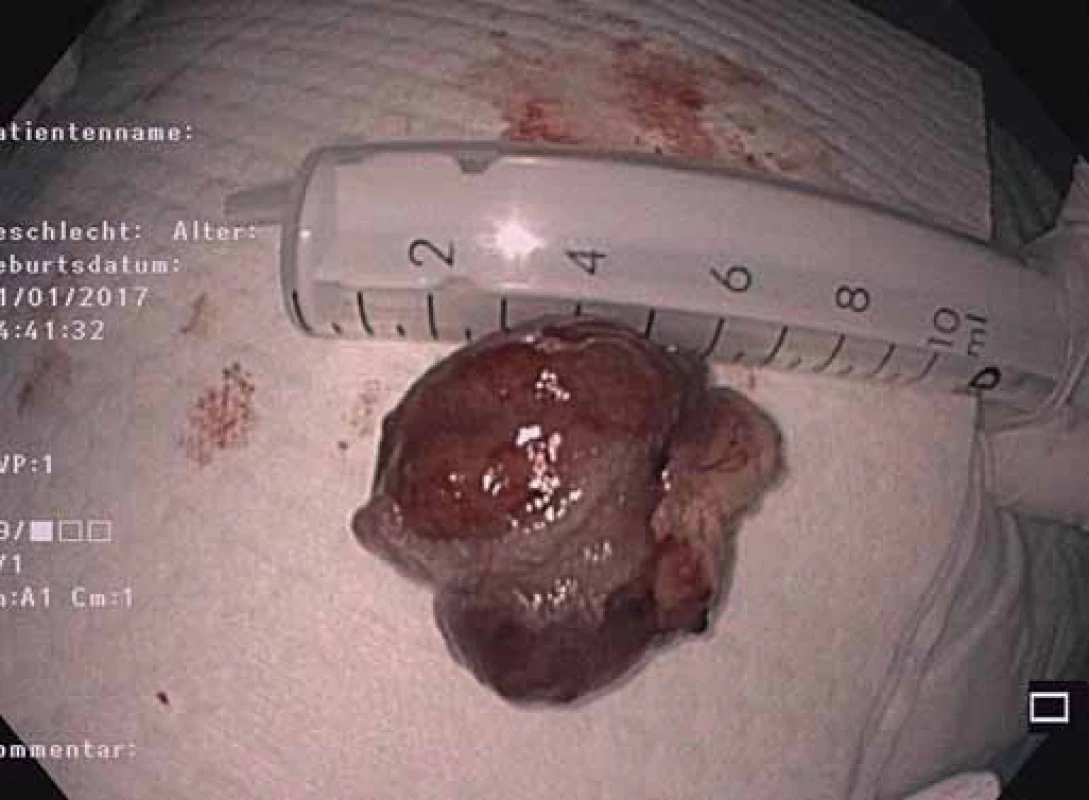
Obr. 9. Jazva po polypektómii.
Fig. 9. Postpolypectomy scar.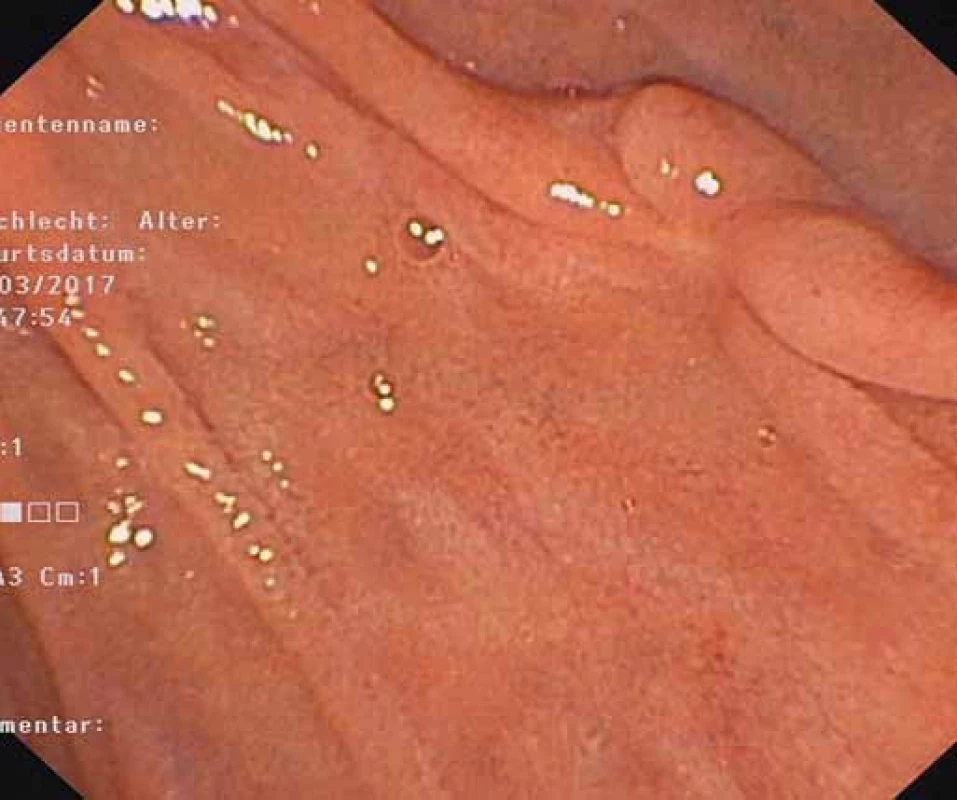
Diskusia
Švajčiarsky anatóm Johann Conrad Brunner (1653–1727) popísal v roku 1688 ako prvý žľazy v submukóze duodéna, ktoré nazval „pankreas secundarium“. Middeldorpf upravil v roku 1846 tento názov na Brunnerove žlazy. Brunnerove žľazy sú rozvetvené acinotubulárne žľazy lokalizované v submukóze prevažne v proximálnom duodéne medzi pylorom a Vaterovou papilou. Secernujú alkalickú tekutinu tvorenú viskóznym mucínom, ktorá chráni duodenálny epitel pred kyslým žalúdočným chýmom. Prvý prípad benígneho adenómu Brunnerových žliaz popísal Cruveilhier v roku 1835 [6]. Doposiaľ bolo v literatúre popísaných menej než 200 prípadov adenómu Brunnerových žliaz [7].
Abnormálny rast Brunnerových žliaz je v súčasnosti popisovaný v troch formách. Prvá forma, známa ako difúzna nodulárna hyperplázia, sa vyznačuje prítomnosťou malých, maximálne niekoĺko milimetrov veľkých nodulov v sliznici proximálneho duodéna. Druhá forma, nazývaná aj ako lokalizovaná nodulárna hyperplázia, je typická prítomnosťou mnohopočetných nodulov s priemerom spravidla < 2 cm v celom duodéne. Tretia forma, nazývaná aj ako adenomatózna hyperplázia alebo adenóm Brunnerových žliaz, sa vyznačuje prítomnosťou izolovanej polypoidnej lézie s veľkosťou od 0,7 do 12 cm, priemerná veľkosť udávaná v literatúre je 4 cm. Iní autori navrhujú používať termín „hyperplázia“ pre lézie s veľkosťou < 1 cm, termín „adenóm“ pre lézie s veľkosťou > 1 cm a termín „hamartóm“ pre lézie obsahujúce naviac aj mezenchýmové štruktúry. Väčšinou sú tieto lézie stopkaté a lokalizované na zadnej stene prechodu bulbu a D2 duodéna. Zhruba 50 % sa nachádza v bulbe, 27 % v D2 a len 7 % v tretej časti (D3) duodéna [8].
Etiopatogenéza vzniku adenómu Brunnerových žliaz je nejasná. Jedna z teórií predpokladá, že v dôsledku zvýšenej sekrécie žalúdočnej kyseliny dochádza k stimulácii a hyperplázii Brunnerových žliaz [9]. Podľa iných autorov strata sekretorickej funkcie pankreasu, vrátane alkalickej ochrany, by mohla viesť ku kompenzatórnej hyperplázii Brunnerových žliaz a zvýšeniu produkcie hlienu a alkálií [10]. Táto teória však nevysvetľuje hyperpláziu mezenchýmových štruktúr, ako napr. hladkej svaloviny, Panethových buniek alebo tukového tkaniva. Podľa inej hypotézy by v patogenéze mohla hrať úlohu infekcia Helicobacter pylori [11]. Vzhľadom na raritný výskyt adenómu Brunnerových žliaz na jednej strane a relatívne vysokú prevalenciu infekcie Helicobacter pylori v bežnej populácii na strane druhej je však kauzálna súvislosť veľmi nepravdepodobná. V súčasnosti je najviac akceptovanou hypotézou, že adenóm Brunnerových žliaz je duodenálna dysembryoplastická lézia, alebo hamartóm [12].
Adenóm Brunnerových žliaz sa vyskytuje najčastejšie v strednom veku bez predispozície podľa pohlavia. Väčšinou sa jedná o asymptomatické lézie náhodne diagnostikované počas EGD alebo inou zobrazovacou metódou. Medzi najčastejšie klinické príznaky patrí mierna adominálna bolesť, nauzea, zvracanie a anémia. Pri veľkých léziách môžu byť prítomné klinické príznaky obštrukcie horného GIT, gastrointestinálne krvácanie alebo recidivujúca akútna pankreatitída [13]. V kazuistike prezentovaná pacientka mala príznaky akútneho krvácania z horného GIT. Hoci bola pri CT vyšetrení zobrazená invaginácia duodéna, u pacientky sa neobjavili žiadne klinické symptómy duodenálnej obštrukcie.
V diagnostike adenómu Brunnerových žliaz sa používajú jednak zobrazovacie a jednak endoskopické metódy. Pomocou kontrastného röntgenologického vyšetrenia je možné zobraziť výpadok kontrastnej látky v lumen proximálneho duodéna, nález je však nešpecifický a často prítomný aj pri iných klinických entitách (napr. lipóm, leiomyóm, lymfóm duodéna). Význam CT vyšetrenia spočíva vo vylúčení extraluminálneho šírenia adenómu Brunnerových žliaz, resp. inej submukóznej lézie duodéna. Veľké lézie je možno zobraziť aj pomocou abdominálnej ultrasonografie. EGD umožňuje zobraziť léziu, posúdiť veľkosť a lokalizáciu vrátane odberu biop-sie. Kliešťová biopsia však býva často negatívna, alebo potvrdí len hyperpláziu Brunnerových žliaz, lebo proliferácia Brunnerových žliaz môže byť prekrytá normálnou sliznicou [8,14]. Na presnú diagnostiku je často potrebný odber hlbokých biopsií, čo je možné dosiahnuť opakovaným odberom biopsie z rovnakého miesta alebo pomocou makrobiop-sie polypektomickou kľučkou. V prezentovanej kazuistike bola prvá kliešťová biopsia nediagnostická, preto nasledoval odber pomocou EUS-FNA. EUS zohráva významnú úlohu v diagnostike subepiteliálnych lézií horného GIT. Umožňuje nielen posúdenie vrstvy, z ktorej lézia vychádza, ale aj posúdenie hĺbky invázie do ostatných vrstiev, echotextúry a vnútornej vaskularizácie. V literatúre sú len sporadické informácie o EUS-charakteristike adenómov Brunnerových žliaz. Hizawa et al popísali EUS charakteristiky pozorované u šiestich pacientov s adenómom Brunnerových žliaz ako heterogénne solídne alebo cystické masy lokalizované v submukóze [15]. V prezentovanej kazuistike bol pri EUS vyšetrení zobrazený heteroechogénny a bohato vaskularizovaný polypoidný nádor vychádzajúci zo submukózy steny duodéna s viacerými vnútrenými cystickými časťami. Nápadná bola prítomnosť viacerých cievnych štruktúr relatívne veľkého priemeru. Bohatá vaskularizácia a prítomnosť veľkých cievnych štruktúr sa neuvádzajú v literatúre ako typické endosonografické alebo histologické znaky adenómu Brunnerových žliaz. Sorleto et al [16] však vo svojej kazuistike rovnako popísal prítomnosť bohatej vaskularizácie v EUS obraze adenómu Brunnerových žliaz, ktorá podobne ako v našom prípade z obavy z veľkého krvácania viedla k endoskopickej polypektómii až po nasadení endoloopu [16]. Endosonografické posúdenie východiskovej vrstvy a hĺbky invázie hrá významnejšiu úlohu pri menej často sa vyskytujúcich sesilných adenómoch Brunnerových žliaz, ktorých diferenciálna diagnostika môže byť problematickejšia. Tieto lézie spravidla postihujú druhú (sliznicu) a tretiu (submukózu) echovrstvu, v literatúre sú však popísané aj prípady invázie do štvrtej echovrstvy (vlastnej svaloviny) [15]. V rámci diferenciálnej diagnostiky je potrebné vylúčiť leiomyóm, gastrointestinálny stromálny tumor, karcinoid, lymfóm, Peutz-Jeghersov polyp, prolabujúcu sliznicu pyloru alebo aberantný pankreas. V literatúre chýbajú dáta o význame a diagnostickej výťažnosti EUS-FNA v rámci tkanivovej diagnostiky adenómov Brunnerových žliaz. V prezentovanej kazuistike však po odbere aspiračnej biopsie ihlou s priemerom 19G bolo možné stanoviť histologickú diagnózu. EUS-FNA by mohla zohrávať významnejšiu úlohu pri sesilných ako pri stokatých adenómoch Brunnerových žliaz.
Naďalej ostáva kontroverzné, či asymp-tomatické a náhodne detekované adenómy Brunnerových žliaz vyžadujú terapiu. Podľa niektorých autorov je postačujúce sledovanie. Iní však po stanovení histologickej diagnózy doporučujú liečbu lézií s veľkosťou > 2 cm, aj v prípade absencie klinických symptómov [16]. Z terapeutických modalít prichádza do úvahy chirurgická liečba, v súčasnosti používaná predovšetkým v prípade obrovských symptomatických lézií, ktoré technicky nie je možné odstrániť endoskopicky. S rozvojom terapeutickej endoskopie sa pri menších a stredne veľkých léziách stále častejšie používajú endoskopické techniky reprezentované endoskopickou polypektómiou, endoskopickou slizničnou resekciou a submukóznou disekciou [17,18]. Komplikácie endoskopickej terapie závisia od lokalizácie lézie a zahrňujú akútnu pankreatitídu pri poškodení Vaterovej papily a krvácanie. V literatúre doposiaľ nebola popísaná recidíva adenómu Brunnerových žliaz po endoskopickom alebo chirurgickom odstránení.
Adenóm Brunnerových žliaz je všeobecne považovaný za benígnu léziu. Napriek tomu sú však v literatúre popísané prípady atypických žliaz s malígnym potenciálom [19,20], ako aj deväť prípadov karcinómu vyrastajúceho z Brunnerových žliaz [21]. Niektoré z týchto adenokarcinómov boli úspešne odstránené endoskopicky [21].
Záver
Adenóm alebo hamartóm Brunnerových žliaz je zriedkavá lézia, najčastejšie v tvare stopkatého polypu, dosahujúca rozmerov niekoľkých centimetrov a lokalizovaná v proximálnom duodéne. Môže byť príčinou krvácania, prípadne obštrukcie horného GIT. V rámci diagnostiky je prínosná EUS, pomocou ktorej možno zobraziť léziu s bohatou vaskularizáciou a vnútornými cystickými štruktúrami, vychádzajúcu najčastejšie zo submukózy. Pri nediagnostickej kliešťovej biopsii je efektívna EUS-FNA. Všetky symptomatické lézie bez ohľadu na veľkosť a asymptomatické lézie s priemerom > 2 cm je doporučené po stanovení histologickej diagnózy odstrániť. Endoskopické odstránenie pomocou polypektómie, mukozektómie alebo ESD je efektívna a bezpečná liečba týchto lézií. V prípade endoskopicky neodstrániteľných lézií ostáva naďalej alternatívou chirurgická liečba.
Autor deklaruje, že v souvislosti s předmětem studie nemá žádné komerční zájmy.
Redakční rada potvrzuje, že rukopis práce splnil ICMJE kritéria pro publikace zasílané do biomedicínských časopisů.
Doručeno: 19. 4. 2018
Přijato: 12. 5. 2018
MUDr. Martin Kliment, PhD.
Gastroenterologie und Hepatologie
Klinik für Innere Medizin
Vivantes Klinikum Spandau
Neue Bergstraße 6 135 85 Berlin Německo
Zdroje
1. Van der Walle P, Dillemans B, Vandelanotte M et al. The laparoscopic resection of a benign stromal tumour of the duodenum. Acta Chir Belg 1997; 97 (3): 127–129.
2. Ohba R, Otaka M, Jin M et al. Large Brunner‘s gland hyperplasia treated with modified endoscopic submucosal dissection. Dig Dis Sci 2007; 52 (1): 170–172. doi: 10.1007/s10620-006-9607-1.
3. Stewart ZA, Hruban RH, Fishman EF et al. Surgical management of giant Brunner‘s gland hamartoma: case report and literature review. World J Surg Oncol 2009; 7 : 68. doi: 10.1186/1477-7819-7-68.
4. Jung Y, Chung IK, Lee TH et al. Successful endoscopic resection of large pedunculated Brunner‘s gland hamartoma causing gastrointestinal bleeding arising from pylorus. Case Rep Gastroenterol 2013; 7 (2): 304–307. doi: 10.1159/000354138.
5. Sakurai T, Sakashita H, Honjo G et al. Gastric foveolar metaplasia with dysplastic changes in Brunner‘s gland hyperplasia: possible precursor lesions of Brunner gland adenocarcinoma. Am J Surg Pathol 2005; 29 (11): 1442–1448.
6. Cruveilhier J. Anatomy of the human body. New York: Harper and Brothers 1844.
7. Peison B, Benisch B. Brunner‘s gland adenoma of the duodenal bulb. Am J Gastroenterol 1982; 77 (4): 276–278.
8. Walden DT, Marcon NE. Endoscopic injection and polypectomy for bleeding Brunner‘s gland hamartoma: case report and expanded literature review. Gastrointest Endosc 1998; 47 (5): 403–407.
9. Peetz ME, Moseley HS. Brunner‘s glands hyperplasia. Am J Surg 1989; 55 (7): 474–477.
10. Stolte M, Schwabe H, Prestele H. Relationship between diseases of the pancreas and hyperplasia of Brunner‘s glands. Virchows Arch A Pathol Anat Histol 1981; 394 (1–2): 75–87.
11. Kurella RR, Ancha HR, Hussain S et al. Evolution of Bruner‘s gland hamartoma associated with Helicobacter pylori infection. South Med J 2008; 101 (6): 648–650. doi: 10.1097/SMJ.0b013e318172435a.
12. Gao YP, Zhu JS, Zheng WJ. Brunner‘s gland adenoma of duodenum: a case report and literature review. World J Gastroenterol 2004; 10 (17): 2616–2617.
13. Scholz HG. Recurrent acute pancreatitis, a complication of brunneromas. Leber Magen Darm 1976; 6 (5): 300–302.
14. Kirshnamurthy P, Junaid O, Moezzi J et al. Gastric outlet obstruction caused by Brunner‘s gland hyperplasia: case report and review of literature. Gastrointest Endosc 2006; 64 (3): 464–467. doi: 10.1016/j.gie.2006.02.026.
15. Hizawa K, Iwai K, Esaki M et al. Endosonographic features of Brunner‘s gland hamartomas which were subsequently resected endoscopically. Endosocopy 2002; 34 (12): 956–958. doi: 10.1055/s-2002-35849.
16. Sorleto M, Timer-Stranghöner A, Wuttig H et al. Brunner‘s gland adenoma – a rare cause of gastrointestinal bleeding: case report and systematic review. Case Rep Gastroenterol 2017; 11 (1): 1–8. doi: 10.1159/000454711.
17. Park JH, Park CH, Park JH et al. The safety and usefulness of endoscopic polypectomy for treatment of Brunner‘s gland adenomas. Korean J Gastroenterol 2004; 43 (5): 299–303.
18. Appel MF, Bentlif PS. Endoscopic removal of bleeding Brunner gland adenoma. Arch Surg 1976; 111 (3): 301–302.
19. Zanetti G, Casadei G. Brunner‘s gland hamartoma with incipient ductal malignancy. Report of a case. Tumori 1981; 67 (1): 75 – 78.
20. Fujimaki E, Nakamura S, Sugai T et al. Brunner‘s gland adenoma with a focus of p53-positive atypical glands. J Gastroenterol 2000; 35 (2): 155–158.
21. Akino K, Kondo Y, Ueno A et al. Carcinoma of duodenum arising from Brunner‘s gland. J Gastroenterol 2002; 37 (4): 293–296.
Štítky
Detská gastroenterológia Gastroenterológia a hepatológia Chirurgia všeobecná
Článek Digestivní endoskopieČlánek Videoprezentace
Článok vyšiel v časopiseGastroenterologie a hepatologie
Najčítanejšie tento týždeň
2018 Číslo 3- Metamizol jako analgetikum první volby: kdy, pro koho, jak a proč?
- Kombinace metamizol/paracetamol v léčbě pooperační bolesti u zákroků v rámci jednodenní chirurgie
- Antidepresivní efekt kombinovaného analgetika tramadolu s paracetamolem
- Parazitičtí červi v terapii Crohnovy choroby a dalších zánětlivých autoimunitních onemocnění
- Fixní kombinace paracetamol/kodein nabízí synergické analgetické účinky
-
Všetky články tohto čísla
- Editorial šéfredaktora časopisu
- Digestivní endoskopie
- Jaká byla příčina vzniku obrovského žaludečního vředu?
- Srovnání endoskopické slizniční resekce a endoskopické submukózní disekce při léčbě plochých neoplastických lézí konečníku
- Cholangiopankreatoskopie – doporučený postup České gastroenterologické společnosti ČLS JEP
- Endoskopická transmurální resekce v léčbě lokálních reziduálních neoplazií tlustého střeva – analýza souboru 19 pacientů
- Případ maligního melanomu metastazujícího do pankreatu
- Úspěšná léčba krvácení z aortoezofageální píštěle metalickým samoexpandibilním stentem
- Migrace samoexpandibilního metalického stentu do drénované pseudocysty po endoskopické pseudocystogastrostomii a jeho endoskopická extrakce
- Adenóm Brunnerových žliaz – zriedkavá príčina krvácania z gastrointestinálneho traktu
- 40. české a slovenské endoskopické dny 19. endoskopický den IKEM - Postery
- Videoprezentace
- Příspěvek k problematice hepatorenálního poškození a selhání
- Naše zkušenosti s léčbou masivního krvácení u Crohnovy nemoci pomocí anti-TNF terapie
- Intoxikácia Amanita phalloides – stále aktuálny problém?
- Tumorózní atrioezofageální píštěl jako neobvyklý zdroj sepse
- Nový člen redakční rady časopisu
- 40th Czech and Slovak Endoscopic Days 19th Endoscopic Day IKEM
- Výběr z mezinárodních časopisů
- Správná odpověď na kvíz NSA-gastropatie
- Kreditovaný autodidaktický test: digestivní endoskopie
- Vistaprep – standard přípravy střeva před koloskopickým vyšetřením
- Gastroenterologie a hepatologie
- Archív čísel
- Aktuálne číslo
- Informácie o časopise
Najčítanejšie v tomto čísle- Vistaprep – standard přípravy střeva před koloskopickým vyšetřením
- Tumorózní atrioezofageální píštěl jako neobvyklý zdroj sepse
- Intoxikácia Amanita phalloides – stále aktuálny problém?
- Naše zkušenosti s léčbou masivního krvácení u Crohnovy nemoci pomocí anti-TNF terapie
Prihlásenie#ADS_BOTTOM_SCRIPTS#Zabudnuté hesloZadajte e-mailovú adresu, s ktorou ste vytvárali účet. Budú Vám na ňu zasielané informácie k nastaveniu nového hesla.
- Časopisy



