-
Články
- Časopisy
- Kurzy
- Témy
- Kongresy
- Videa
- Podcasty
Rizikové faktory a prognostický význam komplikací po totální laryngektomii
Risk Factors and Prognostic Importance of Complications after Total Laryngectomy
Total laryngectomy (TL) is increasingly performed as a life-saving procedure. The operation after radiotherapy (RT) or chemoradiotherapy (CRT) often heals for a long period of time and may be associated with a higher occurrence of complications, especially pharyngocutaneous fistulas (FP).
The objective of the work was to verify prevalence of FP in life-saving interventions in the authors’ own surgery data and to search for other risk factors of their origin. Another subject was to reveal whether prolonged healing influenced prognosis of the disease.
The retrospective study analyzed a cohort of 169 patients who underwent TL in the years 2002-2007. Statistical analysis of the data confirmed that preceding oncological therapy was an independent risk factor of the occurrence of FP (P=0.012). Surprisingly the strongest factor, influencing the development of fistula was the surgeon himself. The fistula occurred significantly less frequently in patients operated on by experienced surgeons (older than 35 years of age) in comparison with younger surgeons (P=0.006). Another factor which resulted in a higher occurrence of FP was the age group between 49 and 60 years (P=0.020). The occurrence of fistula did not influence the development of local recurrence (P-0.258) or overall survival (P=0.292).Key words:
total laryngectomy, pharyngocutaneous fistula, prognostic factors.
Autoři: Z. Čada 1
; Martin Chovanec 1,2
; J. Plzák 1,2,3; P. Balaži 4; J. Klozar 1
Působiště autorů: Klinika otorinolaryngologie a chirurgie hlavy a krku 1. LF UK a FN Motol, Praha, přednosta prof. MUDr. J. Betka, DrSc. 1; Anatomický ústav 1. LF UK, Praha, přednosta prof. MUDr. M. Grim, DrSc. 2; Centrum buněčné terapie a tkáňových náhrad 2. LF UK, Praha, přednostka prof. MUDr. E. Syková, DrSc. Fakulta jaderná a fyzikálně inženýrská ČVUT, Praha 3; vedoucí doc. Ing. M. Čech, CSc. 4
Vyšlo v časopise: Otorinolaryngol Foniatr, 58, 2009, No. 1, pp. 3-7.
Kategorie: Původní práce
Souhrn
Totální laryngektomie (TL) je se stoupající četností prováděna jako záchranná procedura. Operace po radioterapii (RT) nebo chemoradioterapii (CRT) se často hojí prolongovaně a mohou být spojeny s vyšším výskytem komplikací, zvláště faryngokutánních píštělí (FP).
Cílem práce je ověřit prevalenci FP u záchranných výkonů na vlastním materiálu a pátrat po dalších rizikových faktorech jejich vzniku. Další úlohou je zjistit, zda prolongované hojení má vliv na prognózu onemocnění.
Retrospektivní studie analyzuje soubor 169 pacientů, kteří podstoupili TL v letech 2002 - 2007. Statistickou analýzou dat bylo potvrzeno, že předchozí onkologická léčba je nezávislým rizikovým faktorem výskytu FP (P=0,012). Překvapivě byl jako nejsilnější faktor, ovlivňující vznik píštěle, identifikován operatér. Významně nižší výskyt píštěle byl zaznamenán u pacientů operovaných zkušenějšími chirurgy (starší 35 let) ve srovnání s mladšími operatéry (P=0,006). Dalším faktorem, který v souboru vedl k vyššímu výskytu FP, byla příslušnost k věkové skupině 49 až 60 lety (P=0,020). Výskyt píštěle neovlivnil vznik lokální rekurence (P= 0,258) ani celkové přežití (P=0,292).Klíčová slova:
totální laryngektomie, faryngokutánní píštěl, prognostické faktory.ÚVOD
Terapie pokročilých tumorů hrtanu je chirurgická a onkologická. Chirurgickým přístupem u pokročilých tumorů je nejčastěji totální laryngektomie s následnou pooperační radioterapií. Indikace TL se v posledním desetiletí poněkud zúžily vzhledem k většímu důrazu na otázky kvality života a s tím související snaze vyhnout se tomuto mutilujícímu výkonu. Zároveň se poněkud zlepšují výsledky onkologické léčby díky novým zářičům (lineální urychlovače), novým ozařovacím technikám (IMRT = radioterapie s modulovanou intenzitou) a v neposlední řadě díky zařazení chemoterapie do léčebných schémat (konkomitantní chemoradioterapie, cílená terapie). TL je pak rezervována pro případy selhání konzervativní léčby a je prováděna stále častěji jako záchranný výkon.
Nejčastější komplikací po totální laryngektomii je výskyt faryngokutánní píštěle (FP), tedy vznik patologické komunikace mezi hltanem a kůží. Incidence této komplikace je v literatuře udávána v rozmezí 10-40 %. Prolongované hojení s píštělí představuje zhoršení kvality života pacienta, může zhoršit prognózu pro nemožnost aplikovat pooperační radioterapii v řádném termínu a vede i k vyšším nákladům léčby. Vyšší výskyt FP v posledních letech byl vysvětlován právě větším podílem záchranných výkonů (1).
Cílem práce je ověření tohoto tvrzení a pátrání po dalších rizikových faktorech vzniku FP. Další úlohou je zjistit, zda prolongované hojení má vliv na prognózu onemocnění.
METODY
Do studie bylo zařazeno 169 pacientů léčených totální laryngektomií pro nádor hrtanu nebo hypofaryngu v letech 2000 až 2007. Byla provedena retrospektivní analýza dat, získaných z nemocniční dokumentace. Poměr mužů a žen v souboru byl přibližně 10 : 1, mužů bylo 154 (91,1 %) žen 15 (8,9 %). Byl sledován časový interval od výkonu po objevení se faryngokutánní píštěle a doba do jejího uzavření, které bylo v převážné většině případů objektivizováno rentgenem polykacího aktu. Sledované parametry byly: věk pacienta, velikost tumoru (T a N klasifikace), předchozí léčba, rozsah chirurgického výkonu, operatér a histopatologické znaky (přítomnost keratinizace, lymfangioinvaze, angioinvaze, grading a extrakapsulární šíření), radikalita operace a eventuální bakteriální kontaminaci vzniklé píštěle.
Pro zhodnocení dat byla použita logistická regrese. Byly vypočteny poměry šancí (OR - odds ratio), 95% hladiny významnosti (P) a konfidenční intervaly (CI). Dále byla použita stepwise metoda regresní analýzy, která umožňuje zhodnocení statisticky nejvýznamnějších proměnných a v rámci multivariantní analýzy získat adjustované hodnoty pro nalezení nezávislých rizikových faktorů. Pro výpočet času do vzniku recidivy a pro přežití byla použita Kaplan-Meierova metoda. Statistická významnost pro srovnání rozdílného přežití pro různé faktory byla spočítána pomocí Log rank testu (Mantel-Coxova metoda). Statistická část práce byla provedena v programu SPSS 16.0.
VÝSLEDKY
Ze zařazených 169 operovaných pacientů se ve 34 (20,1 %) případech objevila faryngokutánní píštěl. Interval mezi operací a vytvořením FP byl v průměru 11 dnů (2-42 dnů). Nejčastěji byla píštěl diagnostikována 4.-7. pooperační den. Při konzervativní terapii (zavedení alimentační cévky, převazy a komprese, antibiotika dle citlivosti v případě mikrobiální kontaminace) se FP uzavřela u 32 pacientů (94,1 %). Interval od vzniku do uzavření píštěle byl při konzervativní léčbě 15 až 90 dní, v průměru 41 dní. Ve dvou případech bylo indikováno chirurgické uzavření píštěle 36. a 45. pooperační den s použitím myokutánního laloku z musculus pectoralis major. V průběhu sledování pacientů se po intervalu 5 až 18 měsíců objevila FP u dalších čtyř pacientů v rámci lokální rekurence původního onemocnění. Tyto případy nebyly hodnoceny jako chirurgická komplikace a nebyly zahrnuty do souboru pooperačních píštělí. V souboru je 41 pacientů (24,3 %), u nichž radikálnímu výkonu předcházela onkologická terapie, a 14 pacientů (8,3 %) s předchozím parciálním chirurgickým výkonem.
V tabulce 1 jsou uvedeny analyzované rizikové faktory vzniku píštěle. Jak vyplývá z jedno i mnohorozměrné analýzy, k statisticky významným rizikovým faktorům patří předchozí onkologická terapie (chemoterapie, radioterapie a chemoradioterapie) (P=0,012), předchozí parciální chirurgický výkon (P=0,007), příslušnost k věkové kategorii 49 až 60 let (P=0,02). Překvapivě nejvyšší signifikaci vykazuje zkušenost operatéra. Chirurgové do 35 let měli statisticky významně vyšší výskyt faryngokutánní píštěle ve srovnání se staršími kolegy (P=0,006). Je však třeba konstatovat, že mladí chirurgové operovali jen 17 pacientů souboru. Rozsah tumoru, resekce sliznice hypofaryngu, typ blokové direkce krčních uzlin ani histopatologické znaky nebyly vyhodnoceny jako statisticky významné rizikové faktory vzniku píštěle v daném souboru. Další sledované znaky byly vyřazeny ze statistického zpracování, protože již v předběžných výpočtech sledovanou proměnnou neovlivňovaly (angioinvaze, extrakaspulární šíření, radikalita výkonu) nebo byla k dispozici data jen u části souboru (bakteriální osídlení).
Tab. 1. Sledované rizikové faktory pro vznik faryngokutánní píštěle. 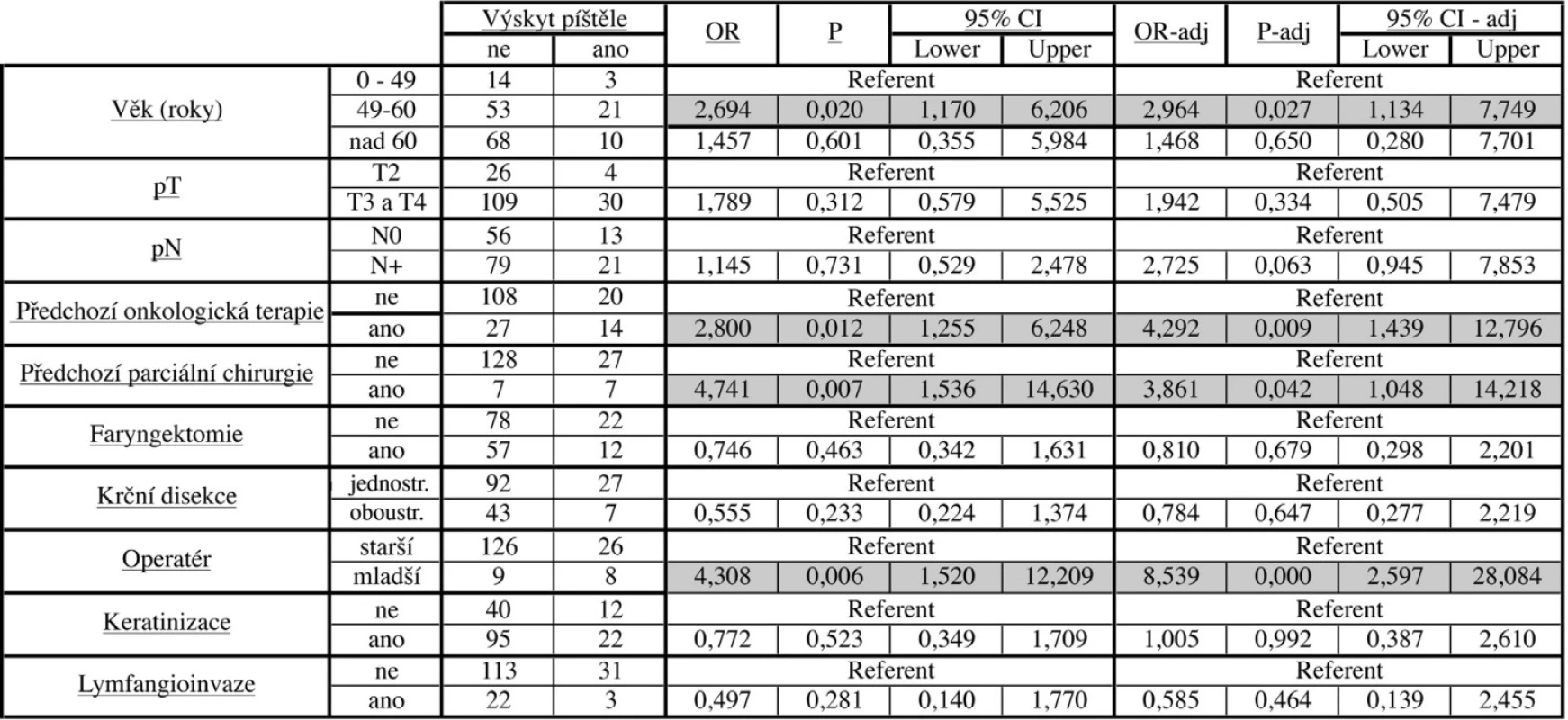
OR - poměr šancí, P - koeficient významnosti, CI – konfidenční interval, OR-adj – adjustovaný poměr šancí, P-adj – adjustovaný koeficient významnosti na jednotlivé proměnné, CI-adj – adjustovaný konfidenční interval Výskyt píštěle neovlivnil dobu do výskytu lokální rekurence (graf 1) ani celkové přežití (graf 2). Přežití u pacientů se záchrannou laryngektomií bylo horší než přežití pacientů s primární laryngektomií, ale rozdíl nedosahoval statistické významnosti (P= 0,09), (graf 3).
Graf 1. Vliv výskytu píštěle na lokální rekurenci. 
Graf 3. Přežití pacientů s primární laryngektomií. 
DISKUSE
Výskyt faryngokutánní píštěle po totální laryngektomii je nejčastější komplikací, jež prodlužuje hospitalizaci pacienta, zvyšuje morbiditu a finanční náklady léčby (2). Prevalence píštělí po totální laryngektomii je udávána v rozmezí mezi 15-40 % (1). Terapie píštěle je především konzervativní a spočívá v reinzerci alimentační cévky, chirurgickém ošetřování a kompresi rány, při infekci v antibiotické léčbě. Úspěšnost konzervativní terapie je udávána v 60-80 % (3, 4, 7). Chirurgická intervence je doporučována po měsíc trvající neúspěšné konzervativní terapii (6), ale často je uváděno uzavření píštěle i po déletrvající konzervativní terapii (7, 8). V prezentovaném souboru byli dva pacienti, u kterých došlo k uzavření píštěle po 3 měsících bez chirurgické intervence a celkově byla konzervativní terapie úspěšná u 97 % pacientů. Rizikové faktory pro vznik FP byly studovány řadou autorů. Mezi faktory vzniku píštěle je uváděn rozsah resekce faryngeální sliznice, kdy obtížnější sutura faryngu disponuje k poruchám hojení (9). Tento faktor v prezentovaném materiálu nehrál roli.
K dalším okolnostem, podporujícím vznik FP, je zařazován současný výkon na uzlinách. Horgan a Dedo uvádějí, že pokud je s totální laryngektomií provedena bloková krční disekce, zvýší se riziko vzniku FP z 11,3 % na 17,5 % (7). Vzhledem k faktu, že blokovou disekci prodělala v prezentovaném souboru převážná většina pacientů, byla jako rizikový faktor zkoumána bilateralita tohoto výkonu. Nebyl zjištěn významně vyšší výskyt píštělí při oboustranné krční disekci.
Pozitivní okrajové excize jsou dalším uváděným rizikovým faktorem pro vznik FP (15). V prezentovaném materiálu bylo pouze 7 pacientů s pozitivními nebo nejistými okraji, tato proměnná proto nebyla studována.
Pokročilé stadium je rovněž uváděno jako signifikantní faktor pro vznik píštěle (14, 16). Prezentovaný soubor byl rozdělen na podskupiny klasifikace T2 proti T3-4 a dále na podskupiny N0 proti N+. Závislost na klasifikaci T a N nebyla prokázána. Vzhledem k charakteru souboru šlo o tumory T2 jen ve 30 případech a výsledek je navíc ovlivněn i faktem, že u většiny tumorů T2 šlo o pacienty, kteří absolvovali předchozí léčbu.
Velmi často sledovaným a v literatuře popisovaným rizikovým faktorem pro vznik píštěle je předchozí onkologická terapie (5, 10, 11). Záření způsobuje vaskulitidu, při které se tkáně stávají náchylnější k infekci, efektem záření je snížena vitalita tkání, což jsou okolnosti vedoucí ke vzniku píštěle. Ve shodě s citovanými autory byla předchozí neúspěšná onkologická terapie jedním z nejvýznamnějších nezávislých rizikových faktorů i v prezentovaném souboru. V zájmu dostatečné velikosti podsouboru byla do předchozí onkologické terapie zařazena neoadjuvantní chemoterapie, samostatná radioterapie a konkomitatntní chemoradioterapie. Některé studie se zabývaly i velikostí dávky, typem záření, použitými cytostatiky a dalšími okolnostmi (5, 12), avšak u těchto proměnných se ve většině případů nepodařilo prokázat vliv na vznik píštělí.
V prezentovaném souboru měla kromě předchozí onkologické terapie na vyšší výskyt píštělí vliv i předchozí parciální chirurgie na hrtanu. Tento výsledek je však ovlivněn faktem, že předchozí chirurgickou terapii absolvovalo jen 14 pacientů.
Překvapivým zjištěním byl signifikantně vyšší výskyt píštěle u pacientů operovaných chirurgy mladšími než 35 let. Počet pacientů v podskupině pacientů operovaných mladšími kolegy byl však nízký, šlo pouze o 17 operací. I když technika operace a zkušenosti chirurga pravděpodobně patří k faktorům, které ovlivní konečný efekt operace, není zpravidla operatér uváděn jako významný faktor vzniku píštěle (13).
Ani věk pacientů není uváděn jako rizikový faktor pro vznik FP. V prezentovaném souboru byl zjištěn vyšší výskyt FP u pacientů ve věkové kategorii 49 až 60 let, což může být připsáno náhodě při rozdělení pacientů do věkových kategorií, nebo faktu, že pacienti středního věku častěji prodělali předchozí léčbu. Ověření by vyžadovalo větší soubor s variabilitou sledovaných proměnných.
ZÁVĚR
Faryngokutánní píštěl patří mezi nejčastější komplikace po totální laryngektomii, která zvyšuje morbiditu, prodlužuje hospitalizaci a vede k nárůstu nákladů. Ve sledovaném souboru byly významnými rizikovými faktory předchozí onkologická nebo chirurgická léčba a zkušenost operatéra. Přítomnost píštěle neovlivnila interval do první recidivy ani celkové přežití.
MUDr. Zdeněk Čada
Klinika ORL a chirurgie hlavy a krku
1. LF UK a FNM
V Úvalu 84
150 06 Praha 5
Zdroje
1. Myers, E. N., Suen, J. Y., Myers, J. N., Hanna, E. Y. N.: Cancer of the head and neck, Saunders, New York, 2003.
2. Thawley, S. E.: Complications of combined radiation therapy and surgery for carcinoma of the larynx and inferior hypopharynx. Laryngoscope, 91, 1981, s. 677-700.
3. Natvig, K., Boysen, M., Tausjw, J.: Fistulae following laryngectomy in patients treated with irradiation. J. Laryngeal. Otol., 107, 1993, s.1136-1139.
4. Weingrad, D. N., Spiro, R. H.: Complications after laryngectomy. Am. J. Surg., 146, 1983, s. 517-520.
5. Cummings, C. W., Johnson, J., Chung, C. K., Sagerman, R.: Complications of laryngectomy and neck dissection following planned preoperative radiotherapy. Ann. Otol. Rhinol. Laryngeal., 86, 1977, s. 745-750.
6. Redaelli de Zinis, L. O., Ferrari, L., Tomenzoli, D., Premoli, G., Parrinello, G., Nicolai, P.: Postlaryngectomy pharyngocutaneous fistula: Incidence, predisposing factors, and therapy. Head Neck, 21, 1999, s. 131-138.
7. Horgan, E. C., Dedo, H. H.: Prevention of major and minor fistulae after laryngectomy. Laryngoscope, 89, 1979, s. 250-258.
8. Papazoglou, G., Doundoulakis, G., Terzakis, G., Dokianakis, G.: Pharyngocutaneous fistula after total laryngectomy: Incidence, cause and treatment. Ann. Otol. Rhinol. Laryngol., 103, 1994, s. 801-805.
9. Seikaly, H., Park, P.: Gastroesophageal reflux prophylaxis decreases the incidence of pharyngocutaneous fistula after total laryngectomy. Laryngoscope, 105, 1995, s. 1220-1222.
10. Grau, C., Johansen, L. V., Hansen, H. S., Andersen, E., Godballe, C., Andersen, L. J..: Salvage laryngectomy and pharyngocutaneous fistulae after primary radiotherapy for head and neck cancer: A national survey from DAHANCA. Head Neck, 25, 2003, s. 711-716.
11. Aprigliano, F.: Use of the nasogastric tube after total laryngectomy: is it truly necessary? Ann. Otol. Rhinol Laryngol., 99, 1990, s. 513-514.
12. Lundgren, J., Olofsson, J.: Pharyngocutaneous fistulae following total laryngectomy. Clin. Otolaryngol., 1979, 4, s. 13-23.
13. Qureshi, S. S., Chaturvedi, P., Pai, P. S., Chaukar, D. A., Deshpande, M. S., Pathak, K. A., D’cruz, A. K.: A prospective study of pharyngocutaneous fistulas following total laryngectomy . J. Can. Res Ther., 2005, 1, s. 51-56.
14. Hier, M., Black, M. J., Lafond, G.: Pharyngo-cutaneous fistulas after total laryngectomy: Incidence, etiology and outcome analysis. J. Otolaryngol., 22, 1993, s. 164-166.
15. Markou, K. D., Vlachtsis, K. C., Nikolaou, A. C., Petridis, D. G., Kouloulas, A. I., Daniilidis, I. C.: Incidence and predisposing factors of pharyngocutaneous fistula formation after total laryngectomy. Is there a relationship with tumor recurrence? Eur Arch Otorhinolaryngol., 2004, 261, s. 61-67.
16. Virtaniemi, J. A., Kumpulainen, E. J., Hirvikoski, P. P., Johansson, R. T., Kosma, V. M.: The incidence and etiology of postlaryngectomy pharyngocutaneous fistulae. Head Neck, 2001, s. 29-33.
Štítky
Audiológia a foniatria Detská otorinolaryngológia Otorinolaryngológia
Článok vyšiel v časopiseOtorinolaryngologie a foniatrie
Najčítanejšie tento týždeň
2009 Číslo 1- Subkutánne vs. intravenózne imunoglobulíny u pacientov s CLL
- Facilitovaná subkutánna imunoglobulínová terapia u seniorov s imunodeficienciami v reálnej praxi
- fSCIG v reálnej klinickej praxi u pacientov s hematologickými malignitami
-
Všetky články tohto čísla
- Chirurgická léčba alární insuficience - metoda rotace laterálního raménka alární chrupavky
- Závislost množství ušního mazu na anatomických poměrech ve zvukovodu
- Možnosti terapie náhlých poruch sluchu
- Rizikové faktory a prognostický význam komplikací po totální laryngektomii
- Velofaryngeální uzávěr v endoskopickém obrazu 1. část – teoretický úvod
- Cholesteatóm blany bubienka – kongenitálny či získaný?
- Pilomatricom – možná příčina zduření v ORL oblasti
- Předmluva k českému vydání Kapesního průvodce Evropského konsenzu o rhinosinusitidě a nosní polypóze
- Kapesní průvodce EPOS
- Robotický systém da Vinci S HD
- XIV. beskydské ORL dny „Právní a forenzní otázky v medicíně“
- 4th EAONO Instructional Workshop
- 16. duben - Světový den hlasu
- Minimálny transemisárny retrosigmoidný prístup s využitím endoskopie
- Otorinolaryngologie a foniatrie
- Archív čísel
- Aktuálne číslo
- Informácie o časopise
Najčítanejšie v tomto čísle- Pilomatricom – možná příčina zduření v ORL oblasti
- Možnosti terapie náhlých poruch sluchu
- Velofaryngeální uzávěr v endoskopickém obrazu 1. část – teoretický úvod
- Cholesteatóm blany bubienka – kongenitálny či získaný?
Prihlásenie#ADS_BOTTOM_SCRIPTS#Zabudnuté hesloZadajte e-mailovú adresu, s ktorou ste vytvárali účet. Budú Vám na ňu zasielané informácie k nastaveniu nového hesla.
- Časopisy




