-
Články
- Časopisy
- Kurzy
- Témy
- Kongresy
- Videa
- Podcasty
Syndrom feto-fetální transfuze
Twin-to-twin transfusion syndrome
Monochoriotic twin pregnancies presenting with severe twin-to-twin transfusion syndrome are associated with a high risk of miscarriage, perinatal death and chronic neurological handicap. Two methods of treatment have been reported to be effective. Serial amniodrainage or amniotic fluid volume reduction is historically the most established method of treatment. A more recent development in the management of this condition is the use of fetoscopy and laser coagulation to interrupt the placental vascular communications between the twins which are a prerequisite for the development of the syndrome.
Key words:
twin-to-twin transfusion – twin-to-twin transfusion syndrome
Autoři: T. Vrána; Romana Gerychová; Petr Janků
; P. Ventruba
Působiště autorů: Gynekologicko – porodnická klinika LF MU a FN Brno
Vyšlo v časopise: Prakt Gyn 2008; 12(2): 82-85
Souhrn
Gravidita monochoriálních dvojčat může být spojena se vznikem závažné komplikace – syndromu feto-fetální transfuze. Syndrom je asociován s vysokým rizikem potratu, perinatální mortality a neurologické morbidity. V léčbě jsou úspěšné dvě metody. Amnioredukce či série amniodrenáží jsou historicky prvními léčebnými metodami. Nejnovější terapeutickou metodou je fetoskopicky řízená laserová fotokoagulace, kterou se přerušují vaskulární anastomózy ve společné placentě dvojčat.
Klíčová slova:
feto-fetální transfuze, twin-to-twin transfusion syndromeÚvod
Syndrom feto-fetální transfuze (twvin-to-twin transfusion syndrome - TTTS) je závažný patologický stav vícečetného těhotenství. Je asociován s vysokým rizikem potratu, se zvýšenou perinatální mortalitou a s chronickou morbiditou. Nejrizikovější je monochoriální biamniální gravidita. Syndrom může vzniknout vzácně u monochoriální monoamniální gravidity či bichoriální biamniální gravidity.
Etiopatogeneze TTTS
Vznik syndromu souvisí s redistribucí krevního objemu od jednoho dvojčete – donora (dárce) směrem k druhému dvojčeti – k recipientovi (příjemci) cestou arteriovenózních vaskulárních spojek ve společné placentě (obr. 1). V placentě se vytváří spojky několika typů – arterio-venózní (donor – recipient) anastomózy a veno-arteriální (recipient – donor) anastomózy hluboko v kapilární síti kotyledonu placenty. Transfuze v těchto anastomózách probíhá jen jedním směrem. Vytváří se tak významná cirkulační dysbalance mezi plody, pokud opačně fungující anastomóza nezajistí adekvátní hemodynamickou kompenzaci. Na povrchu placenty jsou lokalizované arterio-arteriální a veno-venózní anastomózy. V těchto spojkách dochází k transfuzi dle spádového tlakového gradientu (obr. 2).
Obr. 1. Vaskulární anastomózy mezi donorem a recipientem (převzato od Eurofoetus group). 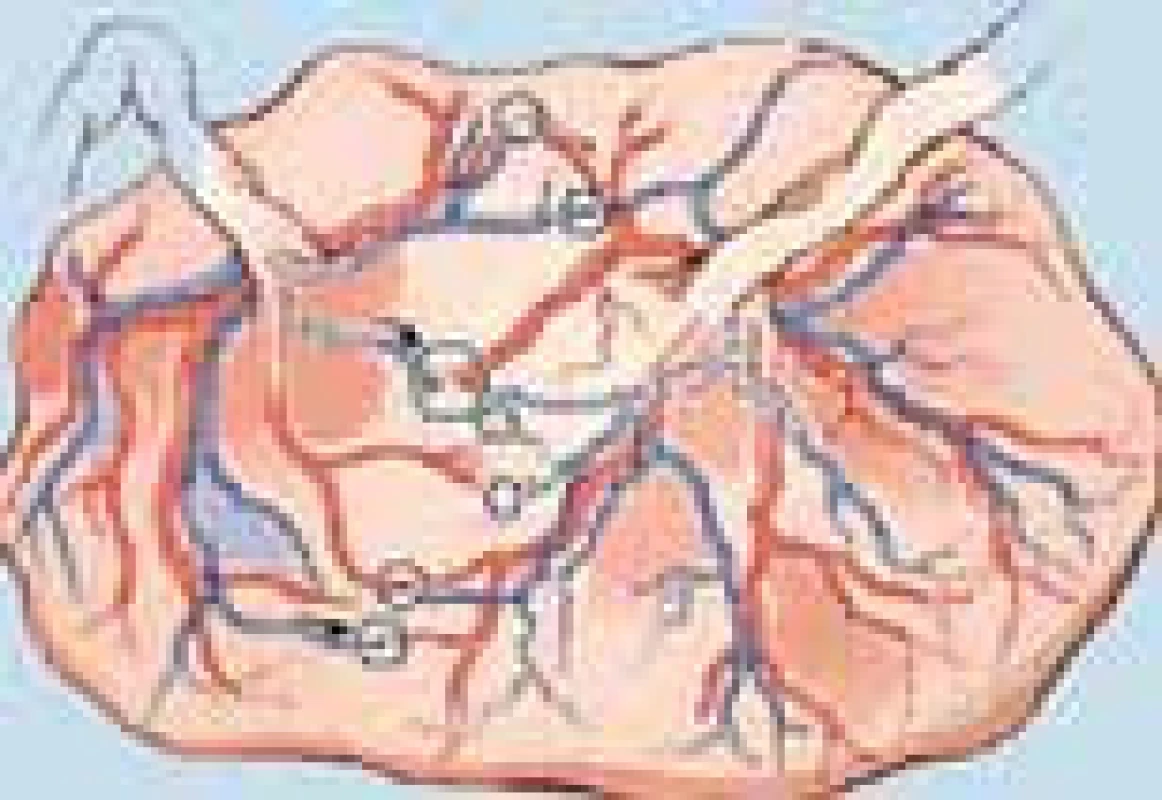
Obr. 2. Anastomózy na povrchu placenty (převzato od Eurofoetus group). 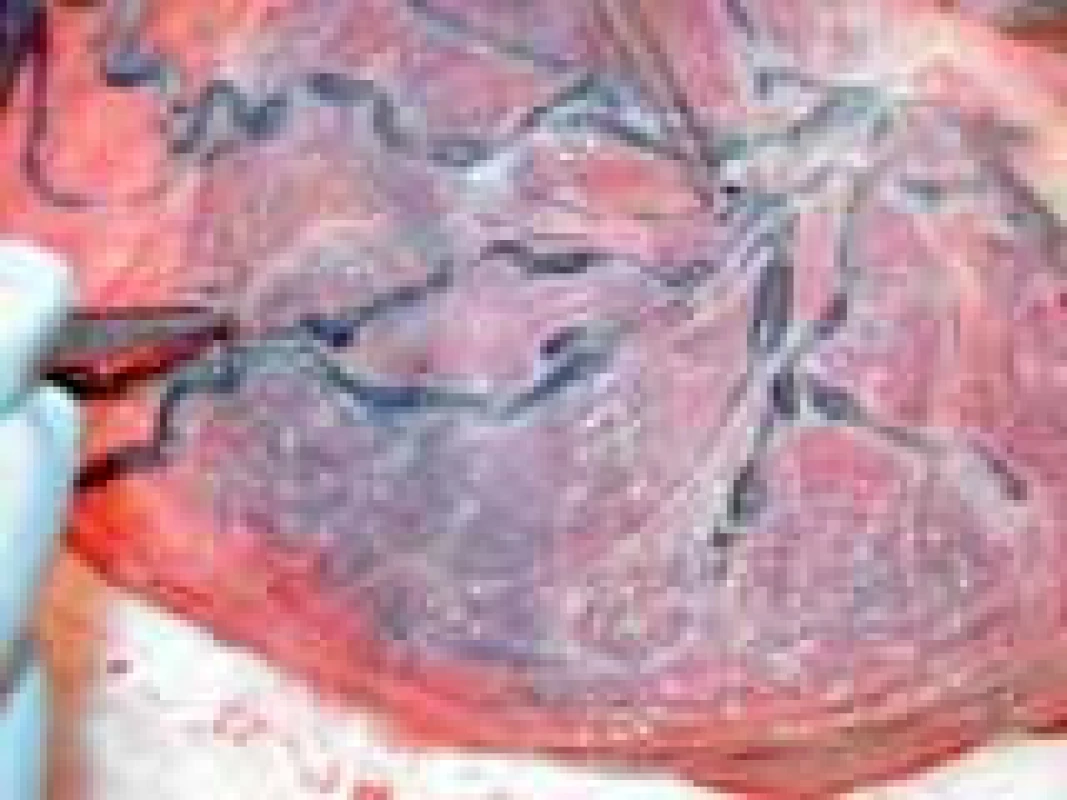
Donor v důsledku hypovolemie zvyšuje produkci antidiuretického hormonu a reninu. Tím u něj dochází ke snížení produkce moči a k postupnému rozvoji oligohydramnia až anhydramnia. U recipienta dochází ke zvýšené sekreci atriálního natriuretického faktoru,k rozvoji polyurie a polyhydramnia. V souvislosti se stoupající koncentrací endotelinu – 1 se zvyšuje u recipienta periferní vaskulární rezistence, vzniká hypertenze. Při progresi fetálního stavu se rozvíjí kardiální hypertrofie s možností levostranného srdečního selhávání a vzniku hydropsu [1].
Incidence TTTS
Dvojčetné gravidity představují v České republice 2 % všech porodů. Monochoriální biamniální gravidity tvoří 22 % všech dvojčetných gravidit. TTTS vzniká u 15–20 % těchto těhotenství. Souhrnně - TTTS vznikne cca u 4 % všech dvojčetných gravidit [7].
Diagnostika a stadia TTTS
Syndrom byl dříve definován na podkladě neonatologických postnatálních kritérií. V diagnostice se vycházelo především z diference porodních hmotností plodů (rozdíl větší než 25 %) a z diference hladin hemoglobinu u plodů (rozdíl větší než 50 g/l). Dnes musí být při diagnostice splněna 4 kritéria: monochoriální gestace (jedna placenta), stejné pohlaví plodů, přítomnost oligohydramnia u donora a přítomnost polyhydramnia u recipienta.
Velice důležité je ultrazvukové vyšetření v I. trimestru a následná dispenzarizace monochoriálních gravidit v regionálním centru prenatální diagnostiky.
U monochoriální gravidity může předikovat rozvoj TTTS rozdíl velkosti temeno-kostrční délky (crow rumph lenght) plodů > 15 %. Při ultrazvukovém vyšetření monochoriální gravidity chybí lambda znak (diagnostický ultrazvukový marker bichoriální gestace, obr. 3, 4). Membrána mezi plody je tenká, protože je tvořena pouze 2 amniálními listy. Pomocí ultrazvuku lze posuzovat množství plodové vody u plodů. V případě oligohydramnia je maximální vertikální kapsa (deepest pool) < 2 cm. U polyhydramnia je maximální vertikální kapsa > 8 cm (před 20. týdnem gravidity), > 10 cm (po 20. týdnu gravidity). Ve III. stadiu lze při USG-dopplerometrii zjistit průtokové změny v arteria umbilicalis, arteria cerebri media, vena cava inferior a v ductus venosus. Při USG-vyšetření sledujeme také dynamiku plnění močového měchýře, pohybovou aktivitu plodů [7]. Provádíme biometrické měření (biparietal diameter, head circumference, abdominal circumference, femur lenght). Dále je nutné věnovat pozornost sonoanatomii plodů – můžeme diagnostikovat ascites, pleurální či perikardiální výpotek, kožní edém.
Obr. 3. Bichoriální biamniální gravidita – ultrazvukový lambda znak bichoriální gestace. 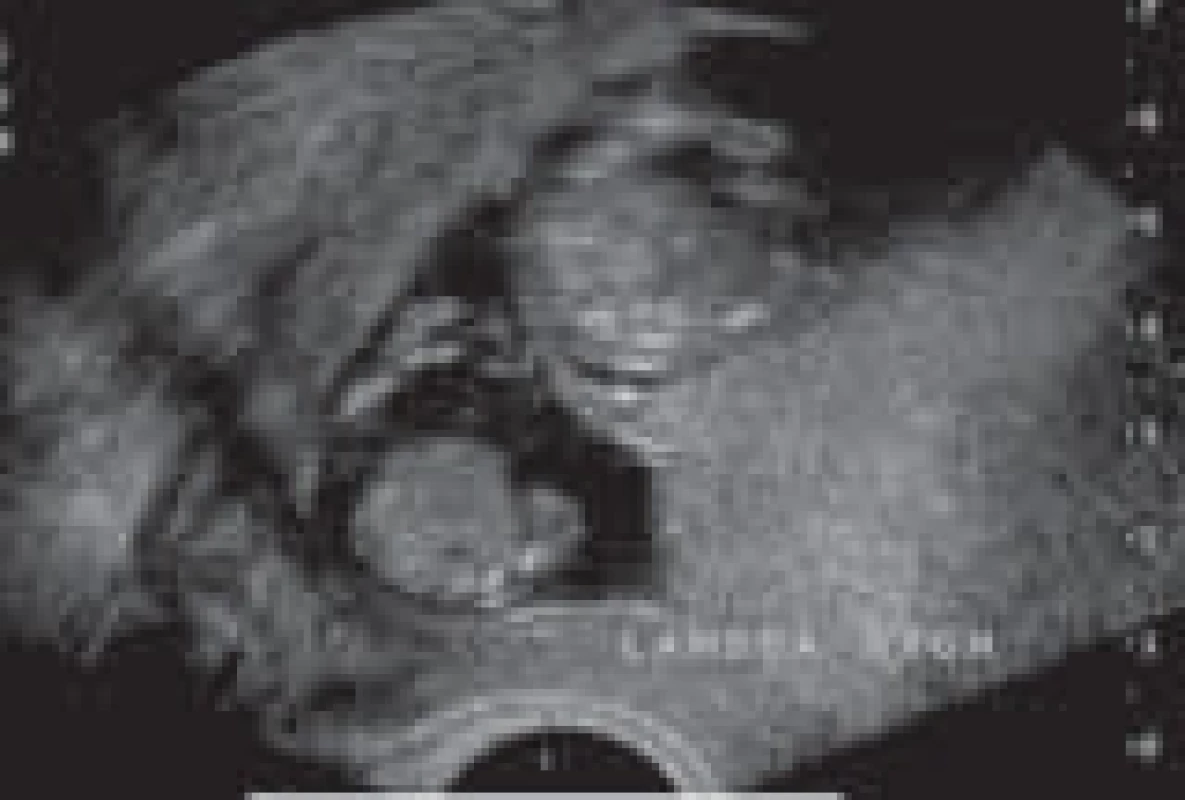
Obr. 4. Monochoriální gravidita – časné stadium gravidity, kdy je na ultrazvuku patrný jeden gestační váček, dva žloutkové váčky, amniální přepážka t. č. není patrná. 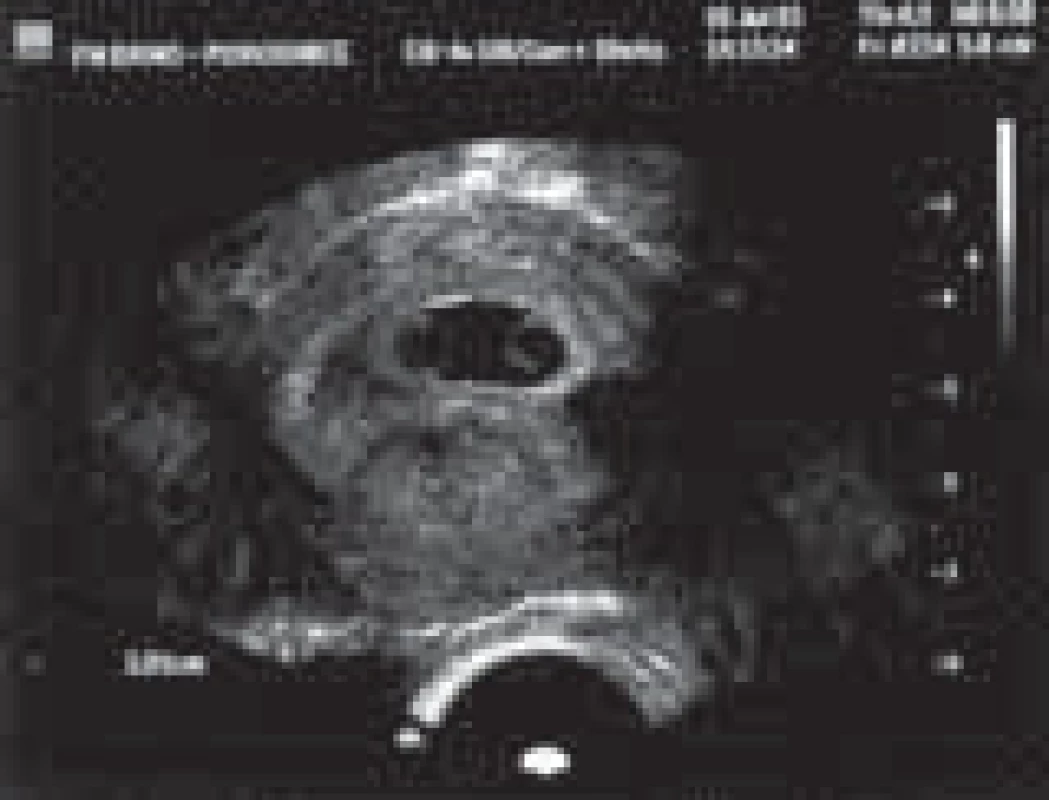
Ultrazvuková kritéria závažnosti TTTS (tab. 1) [6]:
I. stadium: oligohydramnion u donora, polyhydramnion u recipienta (diferenciálně odlišit izolovaný výskyt oligohydramnia či polyhydramnia)
II. stadium: stejný nález jako u I. stadia + nelze zobrazit náplň močového měchýře u donora
III. stadium: stejný nález jako u II. stadia + změny v dopplerovské velocitometrii
IV. stadium: stejný nález jako III. stadia + hydrops fetalis (u jednoho nebo u obou plodů)
V. stadium: intrauterinní úmrtí plodu/plodů.
Prognóza TTTS
Gravidita s TTTS končí bez intervence v 90 % případů intrauterinním úmrtím jednoho nebo obou plodů před 26. gestačním týdnem. U přežívajícího dvojčete vznikají v 25 % případů neurologické komplikace. Neonatální morbidita je spojena s intraventrikulárním krvácením.
Rozlišují se 4 stupně intraventrikulární hemorrhagie (IVH):
- stupeň: izolované krvácení do germinální matrix
- stupeň krvácení do mozkových komor při zachované velikosti komor
- stupeň: krvácení spojené s dilatací mozkových komor
- stupeň: parenchymální krvácení.
Neurologická morbidita rovněž závisí na vzniku a rozsahu leukomalatických ložisek.
V důsledku IVH a leukomalacie se mohou u dítěte objevit konvulzivní stavy. Dále může vzniknout hypoxicko-ischemická encefalopatie, která je definována poruchami mozkových funkcí [3].
Terapie TTTS
Základem účinné terapie je včasná diagnostika TTTS. Při zjištění monochoriální gravidity je nutné pacientky dispenzarizovat, ultrazvukové kontroly by měly být prováděny 1krát týdně nebo 1krát za čtrnáct dní dle závažnosti stavu plodů a gestačního stáří. Při stanovení diagnózy TTTS je nutné co nejdříve zahájit terapii, aby nedocházelo ke vzniku komplikací u plodů.
Možnosti terapie:
- amnioredukce
- septostomie
- fetoskopicky řízená laserová fotokoagulace
- selektivní fetocida
Fetoskopickou laserovou okluzi vaskulárních anastomóz v placentě se doporučuje provádět před 26. týdnem gravidity. Po 26. týdnu je vhodnější provést amniodrenáž.
Amnioredukce
Jedná se o symptomatickou terapii. Při amnioredukci (amniocentéze) se snižuje množství plodové vody u recipienta. Odpouští se 2–3 l plodové vody do optické normalizace maximální vertikální kapsy na cca 6–7 cm. Polyhydramnion se poměrně rychle restituuje, výkon je nutné opakovat i v průběhu 1 týdne. Pomocí amnioredukcí se daří graviditu prodloužit cca o 7 týdnů. Amnioredukce se provádí většinou jako alternativa fotokoagulace okolo 24. týdne gravidity. Opakovanými amnioredukcemi se daří prodloužit graviditu o několik týdnů. Prognóza při terapii amnioredukcemi: oba plody přežívají v 50 % případů. Jeden plod přežívá v 67 % případů. Neurologická morbidita se pohybuje okolo 24 % případů [15].
Septostomie (obr. 5)
Obr. 5. Septostomie (převzato od Eurofoetus group). 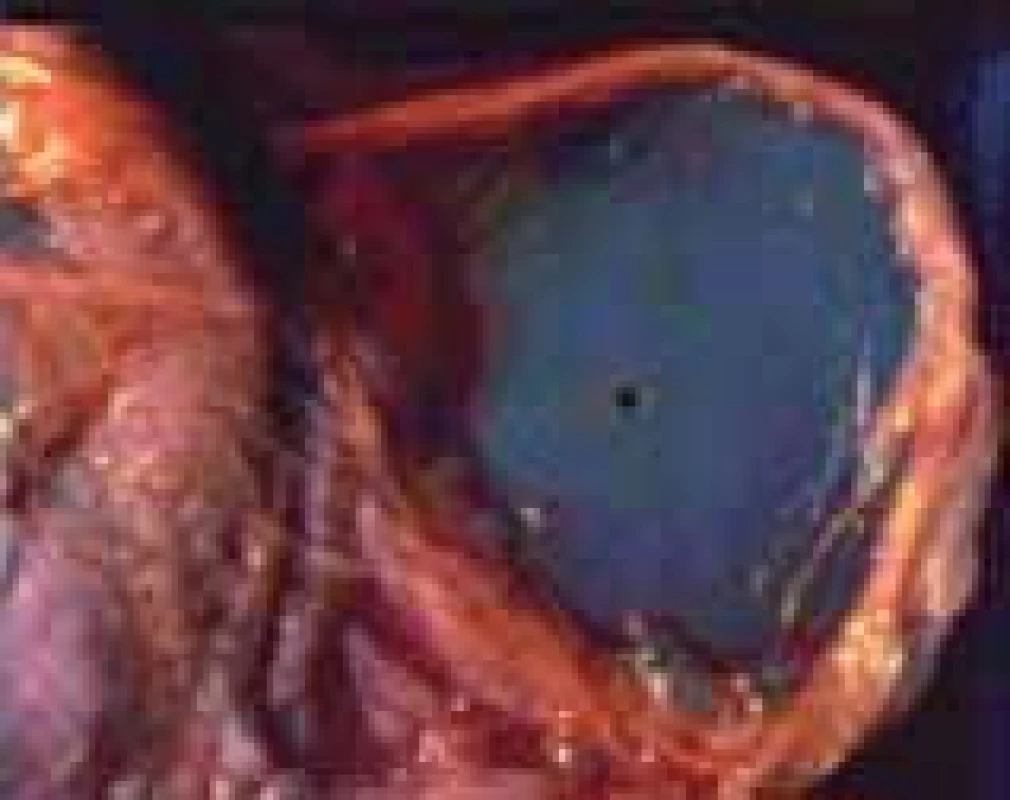
Jedná se o výkon, při kterém se provádí perforace interfetální amniální přepážky (jehlou, speciálním nástrojem, laserovým vláknem). Vytvořením otvoru v amniální membráně dojde k vyrovnání amniálních tlaků u obou plodů s následnou redistribucí cirkulace mezi plody. Negativním důsledkem septostomie je vytvoření pseudomonoamniální gravidity, s čímž je spojeno riziko pupečníkových komplikací. Dle randomizované kontrolované studie byly prokázány stejné perinatální výsledky při léčbě septostomií jako při volbě opakovaných amnioredukcí [4].
Fetoskopicky řízená laserová fotokoagulace (obr. 6)
Obr. 6. Fetoskopicky řízená laserová Fotokoagulace (převzato od Eurofoetus group). 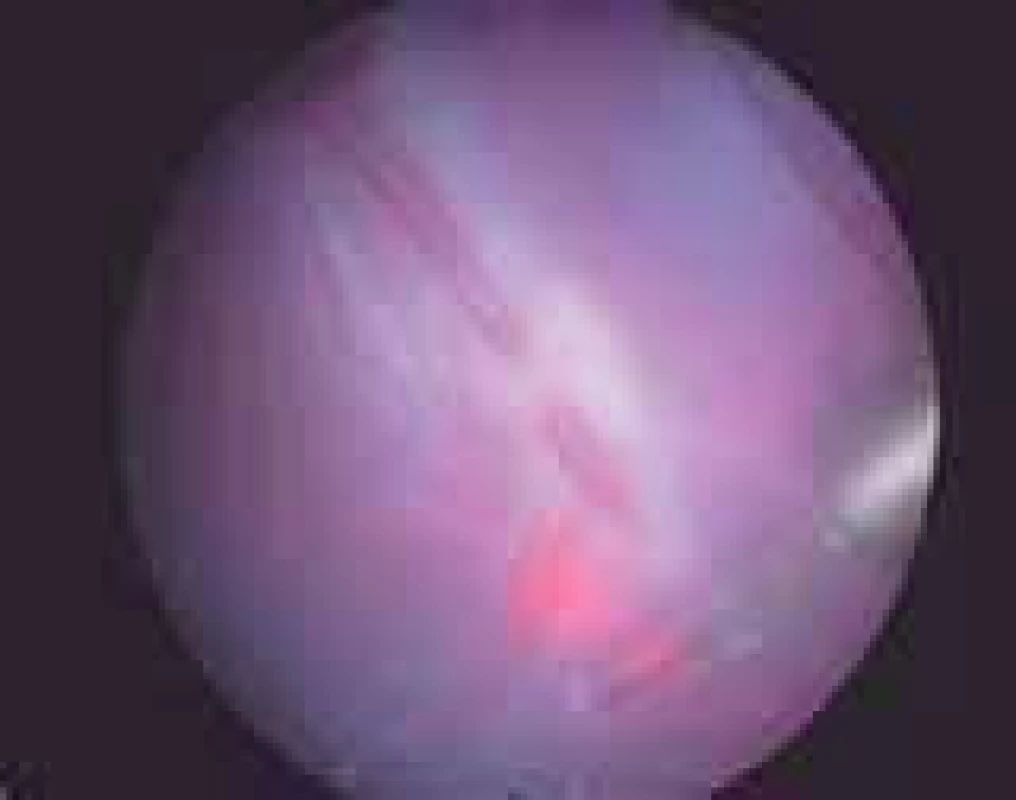
Je jediná kauzální terapie. Lze provádět neselektivní či selektivní fotokoagulaci. Výkon se provádí v lokální, spinální či celkové anestezii pod USG-kontrolou. Fetoskopem se proniká většinou do amniové dutiny recipienta. V případě lokalizace placenty na přední stěně je výkon technicky obtížnější, využívají se úhlové fetoskopy.
- neselektivní fotokoagulace – koagulují se všechny cévy přecházející interfetální rozhraní. Při neselektivní fotokoagulaci častěji dochází k následnému intrauterinnímu úmrtí jednoho z plodů vlivem změn v cirkulaci. Při této terapeutické metodě se mortalita plodů pohybuje okolo 20 %. Jeden plod přežívá alespoň v 60 % případů.
- selektivní fotokoagulace (zavedl v roce 1998 Quintero) – cíleně se provádí koagulace arteriovenózních spojek. Arterio-arteriální a veno-venózní anastomózy se ponechávají.
Mortalita obou plodů se pohybuje kolem 5,6 % případů. Jeden plod přežívá v 83,1 % případů. Neurologická morbidita se pohybuje kolem 3–5 % [9].
V České republice začal provádět fotokoagulaci jako první v roce 2003 Hodík v Hradci Králové [7].
Komplikace terapie TTTS
Při terapii fotokoagulací může dojít k poranění a následnému krvácení z mateřských cév, k rozvoji děložní aktivity. Děložní činnost bývá často obtížně terapeuticky ovlivnitelná, gravidita může skončit potratem nebo předčasným porodem.
Invazivní terapeutické zásahy mohou provázet infekční komplikace (chorioamniontis), anesteziologické či hematologické komplikace.
Selektivní fetocida
Tato terapeutická metoda je indikována ve III. či IV. stadiu TTTS. Může být zvolena v kterémkoliv stadiu při zjištění sekundárních malformací u plodů. Je indikována při selhání jiných terapeutických možností. Při selektivní fetocidě se provádí pouze ligace pupečníku nebo bipolární forceps-elektrokoagulace na úrovni pupečníku jednoho z plodů. Při selektivní fetocidě nelze aplikovat intrakardiálně KCl pro riziko průniku látky k druhému plodu přes vaskulární anastomózy (obr. 7).
Obr. 7. Monochoriální biamniální gravidita – porozen jeden zdravý plod, na obrázku druhý plod po selektivní fetocidě zobrazena amniální přepážka. 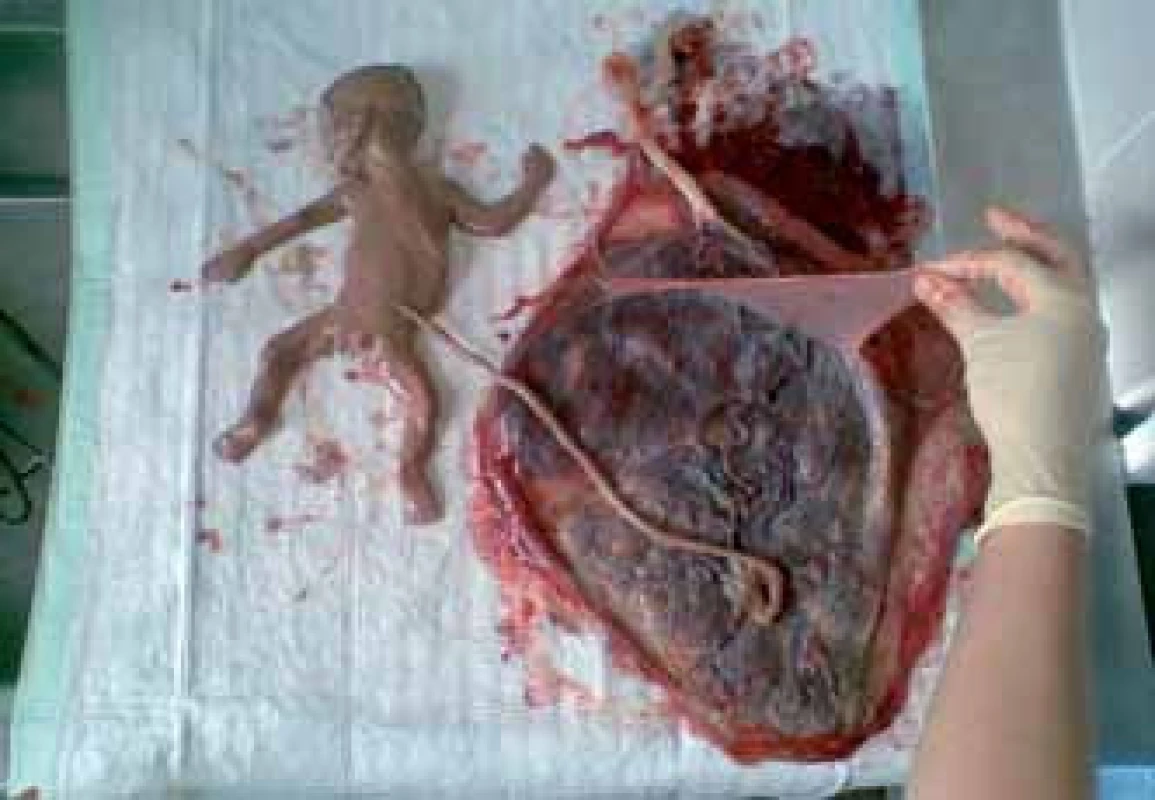
Závěr
Základem účinné terapie je včasná diagnóza TTTS, která je založená na časném ultrazvukovém vyšetření. Terapie by měla být zahájena dříve, než dojde k rozvoji komplikací u plodů. Fetoskopickou laserovou okluzi vaskulárních anastomóz v placentě se doporučuje provádět před 26. týdnem gravidity. Po 26. týdnu je vhodnější provést amniodrenáž.
Doručeno do redakce: 9. 4. 2008
Přijato po recenzi: 21. 4. 2008
MUDr. Tomáš Vrána
as. MUDr. Romana Gerychová
prim. MUDr. Petr Janků, Ph.D.
prof. MUDr. Pavel Ventruba, DrSc.
Gynekologicko – porodnická klinika LF MU a FN Brno
Zdroje
1. van Gemert MJ, Umur A, Tijssen JG, Ross MG. Twin-twin transfusion syndrome: etiology, severity and rational management. Curr Opin Obstet Gynecol 2001; 13(2): 193-206.
2. Nicolini U, Poblete A, Boshetto CH et al. Complicated monochorionic twin pregnancies: Experience with bipolar cord coagulation. Am J Obstet Gynecol 2001; 185(3): 703-707.
3. Mari G, Roberts A, Detti L et al. Perinatal morbidity and mortality rates in severe twin-twin transfusion syndrome: results of the international amnioreduction registry. Am J Obstet Gynecol 2001; 185(3): 708-715.
4. Johnson JR, Rossi KQ, O´Shaughnessy RW. Amnioreduction versus septostomy in twin-twin tranfusion syndrome. Am, J Obstet Gynecol 2001; 185(5): 1044-1047.
5. Allen VM, Windrim R, Barett J, Ohlsson A. Management of monoamniotic twin pregnancies: a case series and systematic review of the literature. BJOG 2001; 108(9): 931-936.
6. Johnson A, Kenneth JM. Improving survival in twin-twin transfusion syndrome. Conteporary OB/GYN 2006.
7. Hodík K, Musilová I, Kopecký P et al. Syndrom twin-to-twin transfuze – nové metody léčby zlepšující přežití. Gynekologie po promoci 2007; 3 : 65-72.
8. Galea P, Jain V, Fisk NM. Insights into the pathophysiology of twin-twin transfusion syndrome. Prenat Diagn 2005; 25(9): 777-785.
9. Crombleholme TM, SheraD, Lee H et al. A prospective, randomized, multicenter trial of amnioreduction vs selective fetoscopic laser photocoagulation for the treatment of severe twin-twin transfusion syndrome. Am J Obstet Gynecol 2007; 197(4): 396-399.
10. Saito H, Tsutsumi O, Noda Y et al. Do assisted reproductive technologies have effects on the demography of monozygotictwinning? Fertil Steril 2000; 74(1): 178-179.
11. Saunders NJ, Snijders RJ, Nicolaides KH. Therapeutic amniocentesis in twin-twin transfusion syndrome appearing in the second trimester of pregnancy. Am J Obstet Gynecol 1992; 166(3): 820-824.
12. Ryan G, Windrim R, Alkazaleh F et al. Severe twin-twin transfusion syndrome (TTTS) – is there a role for laser beyond the conventional gestational age guidelines? Ultrasound Obstet Gynecol 2006; 28 : 381-382.
13. Taylor MJ, Shalev E, Tanawattanacharoen S et al. Ultrasound-guided umbilical cord occlusion using bipolar diathermy for Stage III/IV twin-twin transfusion syndrome. Prenat Diagn 2002; 22(1): 70-76.
14. Tsao K, Feldstein VA, Albanese CT et al. Selective reduction of acardiac twin by radiofrequency ablation. Am J Obstet Gynecol 2002; 187(3): 635-640.
15. Eurofoetus group - Ville Y, KU Leuven, J. Deprest et al. Management of Twin-Twin transfusion syndrome. Open multicentre randomized trial for the evolution of serial amniodrenage vs endoskopic placenta laser surgery with amniodrenage, 2003.
16. Ville Y, Hecher K, Sebire N et al. Endoscopic laser coagulation in the management of severe twin to twin transfusion syndrome. Br J Obstet Gynecol 1998; 105(4): 446-453.
17. Van Pebourgh P, Rambajs C, Ville Y. Effect of laser coagulation on placenta vessels – histological aspects. Fetal Diagn Ther 1997; 12(1): 32-35.
18. Trespidi L, Boschetto C, Caravelli E et al. Serial amniocentesis in the management of twin -twin transfusion syndrome: when is it valuable?. Fetal Diagn Ther 1997; 12(1): 15-20.
19. Qintero RA, Morales WJ, Allen MH et al. Staging of twin – twin transfusion syndrome. J Perinatol 1999; 19(8 Pt 1): 550-555.
20. Vrána T, Gerychová R, Janků P, Ventruba P. Syndrom fetofetální transfuze. Odborný seminář GPK FN Brno 01/2008.
Štítky
Detská gynekológia Gynekológia a pôrodníctvo Reprodukčná medicína
Článok vyšiel v časopisePraktická gynekologie
Najčítanejšie tento týždeň
2008 Číslo 2- Ne každé mimoděložní těhotenství musí končit salpingektomií
- I „pouhé“ doporučení znamená velkou pomoc. Nasměrujte své pacienty pod křídla Dobrých andělů
- Mýty a fakta ohledně doporučení v těhotenství
- Gynekologické potíže pomáhá účinně zvládat benzydamin
-
Všetky články tohto čísla
- Prevence Rh (D) aloimunizace u Rh (D) negativních žen
- Izoenzýmy alkalickej fosfatázy v diagnostike intrahepatálnej cholestázy gravidných
- Nadváha a reprodukční funkce ženy
- Vliv nadváhy a obezity na riziko ukončení porodu císařským řezem
- Aktuální kurz Nadváha a reprodukční dysfunkce: od 1. 6. do 30. 8. 2008
- Program postgraduálního a celoživotního vzdělávání v gynekologii a porodnictví na rok 2008
- Úvodní slovo
-
Autorská soutěž praktické gynekologie
O nejlepší článek v roce 2008 - Edukační kazuistika
- Edukační kazuistika
- Trendy kvalitativních ukazatelů ejakulátů mužů v posledních 36 letech
- Syndrom feto-fetální transfuze
- Obecný náhled na problematiku deprese po porodu z hlediska gynekologicko‑porodnického
- Idiopatická trombocytopenická purpura v těhotenství
- Pacientské organizace v českém, slovenském, evropském i světovém kontextu, jejich status a úloha
- Praktická gynekologie
- Archív čísel
- Aktuálne číslo
- Informácie o časopise
Najčítanejšie v tomto čísle- Syndrom feto-fetální transfuze
- Vliv nadváhy a obezity na riziko ukončení porodu císařským řezem
- Prevence Rh (D) aloimunizace u Rh (D) negativních žen
- Idiopatická trombocytopenická purpura v těhotenství
Prihlásenie#ADS_BOTTOM_SCRIPTS#Zabudnuté hesloZadajte e-mailovú adresu, s ktorou ste vytvárali účet. Budú Vám na ňu zasielané informácie k nastaveniu nového hesla.
- Časopisy