-
Články
- Časopisy
- Kurzy
- Témy
- Kongresy
- Videa
- Podcasty
Determinanty zdravotní gramotnosti těhotných žen
Determinants of health literacy of pregnant women
Health literacy which should be the main aim of primary prevention in prenatal care is very important determinant of woman´s and child´s health. In this matter the role of midwives is irreplaceable. Healthy lifestyle during pregnancy supporting physiological prenatal and postnatal development of a child is the result of parents´ health literacy. Health illiteracy has immense consequences for health of society in a form of health defects, difficulties, complications and illnesses during pregnancy, childbirth or later in woman´s and child´s life. Extra costs paid for treatment are next important form of these consequences. Empirical evidence coming from various human or animal studies shows that unhealthy lifestyle and risky habits of mothers - both parents before conception or in postnatal period can play its role in etiology of different health defects and developmental abnormalities. This research “ex post facto” focused on description of today´s situation as well as on main determinants of health literacy in case of pregnant women. There was used a questionnaire method and an evaluation of chosen anthropometric parameters. The result of this work showed that health literacy is growing with higher level of education and it is better in women who are in long term contact with a midwife during their pregnancy. Unfortunately the service of midwives is not being used by the sufficient number of women.
Key words:
education – health literacy – holistic care – midwife – pregnancy – prenatal care – primary prevention – reproductive health
Autori: Radka Wilhemová 1,2; Drahoslava Hrubá 1
Pôsobisko autorov: Ústav preventivního lékařství LF MU, přednostka prof. MUDr. Zuzana Brázdová, CSc. 1; Katedra porodní asistence LF MU, přednosta doc. MUDr. Igor Crha, CSc. 2
Vyšlo v časopise: Prakt Gyn 2013; 17(3): 244-251
Kategória: Ošetřovatelství v gynekologii: Přehledový článek
Súhrn
Významnou determinantou zdraví ženy a jejího dítěte je zdravotní gramotnost, která by měla být hlavním cílem primární prevence v prenatální péči. Nezastupitelnou roli v této oblasti mají porodní asistentky. Výsledkem zdravotní gramotnosti rodičů je zdravý způsob jejich života, podporující fyziologický prenatální i postnatální vývoj dítěte. Zdravotní negramotnost žen má nedozírné důsledky pro zdraví společnosti v podobě zdravotních vad, obtíží, komplikací a onemocnění v průběhu těhotenství, porodu i později v životě ženy i dítěte, a následně ve zbytečných nákladech vynaložených na léčbu. Empirické důkazy z různých humánních a animálních studií prokazují, že nezdravý způsob života a rizikové návyky matky/rodičů mohou hrát již prekoncepčně a prenatálně roli v etiologii různých poruch zdraví a abnormalit vývoje jedince dlouhodobě postnatálně. Předkládaná práce je výzkumem „ex post facto“, jehož cílem bylo popsat situaci a hlavní determinanty zdravotní gramotnosti těhotných žen. Užito bylo dotazníkového šetření a hodnocení vybraných antropometrických parametrů. Práce zjistila, že zdravotní gramotnost roste se zvyšujícím se stupněm vzdělání a je lepší u žen, které jsou v těhotenství v dlouhodobém kontaktu s porodní asistentkou. Služeb porodních asistentek však u nás využívá v současné době nedostatečný počet žen.
Klíčová slova:
celostní péče – edukace – porodní asistentka – prenatální péče – primární prevence – reprodukční zdraví – těhotenství – zdravotní gramotnostÚvod
V některých případech jsme všichni, ať už jako nastávající rodiče nebo jako poskytovatelé prenatální péče, architekty životů nejen svých, ale také bytostí na nás v prvních fázích vývoje plně závislých. Zkušenost těhotenství a porodu je významným faktorem v globálním vývoji ženy i dítěte. Nejnovější vědecké poznatky ukazují, že budoucí zdraví jedince je ovlivňováno časně prenatálně. Prameny zabývající se epigenetickými mechanizmy hovoří dokonce o vlivech prekoncepčních. Informují o faktu, že prostředí a reakce organizmu na něj řídí aktivitu našich genů [1,2].
Vlivy v prenatálním období
Rozhodující úlohu v prenatálním období má budoucí matka, která svými volbami a chováním působí významně protektivně nebo negativně jak na fyzické, tak na duševní zdraví svého dítěte i na jeho celkovou zdravotní kondici později v životě. Poměrně nedávno se ukázalo, že nepříznivé prenatální prostředí může sehrát roli v programování dispozic jedince například ke vzniku kardiovaskulárních a metabolických onemocnění, která jsou největší epidemií dnešní doby [3,4].
Na tom, aby rizika pro zdraví ženy a vývoj dítěte byla co nejvíce eliminována, se podílí významným způsobem systém zdravotní péče o ženu a dítě. Prenatální péče je odborná a profesionálně vykonávaná část péče o zdraví. Každé rozhodnutí v této oblasti má důsledky pro zdraví populace. Odráží vyvíjející se poznatky a schopnost společnosti zajistit komplexní přístup. Je typem preventivní péče poskytované gynekologem porodníkem a porodní asistentkou (PA). Jejím prostřednictvím je možné dosáhnout pozitivních perinatálních výsledků. V současné době poskytuje velké množství vyšetřovacích postupů zejména sekundární prevence. V oblasti primární prevence je však nedostatečně účinná. Výzkumy ukazují, že obtíže celého dosavadního života budoucí matky není možné vyřešit v průběhu devíti měsíců těhotenství. Pozornost se obrací k péči prekoncepční, která by s předstihem mohla rozpoznat a řešit zdravotní obtíže obou potenciálních rodičů [5].
Nedílnou součástí péče o reprodukční zdraví v každé rozvinuté zemi je výchova, vzdělávání a poradenství formou celoplošné dlouhodobé přípravy na rodičovství, vedené profesionály – zejména PA, při níž by budoucí rodiče měli získat informace o zdravém způsobu života a faktorech, které mohou negativně ovlivnit zdravý vývoj plodu i jeho zdravotní potenciál, informace připravující ženu/pár na porodní a poporodní zátěž, kojení a rodičovství. Příprava by měla obsahovat jak informace, tak nácvik důležitých praktických dovedností. Výsledkem by byla zdravotní gramotnost rodičů v oblasti zdraví nejen reprodukčního. Novým trendem ve vyspělých zemích je prenatální péče specifická obsahem, a nikoliv pouze rozsahem návštěv u praktického lékaře a gynekologa, se zřetelem k psychosociálním potřebám ženy, zkoumající dlouhodobý vliv těhotenství na zdraví ženy a dítěte, nejen na perinatální výsledky [6]. Je ověřeným faktem, že včasně započatá a rozsahem přiměřená prenatální péče přináší pozitivní perinatální výsledky. Na druhé straně nadměrné vyšetřování a testování a nedostatek rad o vhodném zdravotním chování zvyšuje anxiozitu a stres žen, což ve svém důsledku může negativně ovlivnit průběh těhotenství a zdraví matky i dítěte [7].
Zvýšený počet vyšetření odvádí pozornost od obsahu péče, která by měla být mimo jiné zaměřena na posouzení rizikových návyků a individuální či skupinovou edukaci, které jsou v současné době spíše výjimkou. Novým směrem prenatální péče ve světě je přístup řešící otázky zdraví a adaptaci ženy na mateřství v širokém kontextu. Jeho součástí může být skupinová péče, která nahrazuje individuální návštěvu delším skupinovým sezením zahrnujícím základní prenatální vyšetření, edukaci a sdílení zkušeností spojené s diskusí několika těhotných žen s PA. Tento model se osvědčil v Holandsku – přenáší pozornost na individualitu ženy a zvyšuje míru odpovědnosti ženy za své zdraví [8]. Dává větší časový prostor pro interakci a umožňuje zabývat se nejen somatickými, ale také psychosociálními potřebami a podporou žen. V souhrnu představuje komplexní péči podporující zdravý průběh těhotenství [9].
Podobný model se podařilo zavést do praxe po celoplošných diskusích ve Švédsku již v 70. letech, což se odrazilo v pozitivní změně životního stylu žen a zvýšením pohody celé rodiny. Výsledky švédské studie poukazují na význam edukace jako primární aktivity, která snižuje výskyt rizik a obtíží u matek i novorozenců. Její důležitou součástí je orientace příjemců péče v medicínských postupech. Na druhé straně zásadním a opakujícím se problémem současné prenatální péče, která souvisí s její vysokou biomedicínckou hodnotou, je tzv. nocebo efekt. Lékaři nejsou cvičení v tom, aby se mu vyhýbali, což může mít zhoubné následky pro psychiku těhotné ženy, která je emocionálně zranitelnější [10]. Model prenatální péče ve své současné podobě není schopen zcela zabránit některým negativním jevům. Je třeba jeho restrukturalizace směrem k podpoře optimálního rozvoje reprodukčního zdraví žen, a to nejen v průběhu těhotenství, ale v průběhu jejich celého předchozího života [11].
Součástí péče poskytované PA jsou prenatální kurzy. Jejich popularita v západních zemích stoupá a absolvování je považováno za součást standardní prenatální péče – ne vždy reflektují potřeby příjemců péče [12]. Účast v prenatálním kurzu je pro ženu příležitostí, jak se vypořádat se zátěží, kterou představují změny provázející těhotenství, porod a mateřství, které jsou podmíněny určitou mírou úzkosti a stresu. Pokud je úzkost přetrvávající, může potencovat rizikové chování (kouření, konzumaci alkoholu, nevhodnou stravu a s ní spojený nedostatečný hmotnostní přírůstek) a projeví se v horších těhotenských výsledcích. Absolvování kurzu snižuje míru anticipační předporodní úzkosti, ženy mají vyšší sebedůvěru a je u nich přítomen menší počet depresivních symptomů. Edukativní intervence by měly být založeny na posilování pozitivní zkušenosti, zprostředkování informací a zkušeností jiných, posílení víry ve vlastní schopnosti a fyziologii reprodukčních procesů [13,14]. Pro efektivitu kurzu není důležitá pouze jeho struktura, předpokládá kompetentnost PA – její vlastní zdravotní gramotnost, praktické zkušenosti v poskytování komplexní perinatální péče; znalost současného výzkumu a schopnost aplikovat poznatky do praxe; dobré komunikační schopnosti, schopnost posoudit edukační potřebu, vytvořit edukační koncept a aplikovat ho v přirozených podmínkách praxe. Obsah kurzů je vhodné zaměřit na propojení těla a mysli a podporu interakce mezi matkou a dítětem. Tato celostní péče snižuje tělesný i duševní diskomfort a zlepšuje zvládání běžných těhotenských obtíží.
Význam péče poskytované PA spočívá nejen v časné identifikaci žen se zdravotním rizikem, ale také v oblasti psycho-sociální podpory. V rámci svých kompetencí je schopna naplňovat obsah primární prevence a saturovat potřeby ženy i dítěte s využitím komplementárních metod začleněných do prenatální péče. V oblasti výchovy k reprodukčnímu zdraví má nezastupitelné postavení. Podpora zdraví žen a dětí porodní asistentkou by měla být významnou součástí zdravotního systému a prostředkem naplňováním cílů zdravotní politiky státu ve vztahu ke zdraví žen, novorozenců, rodin i komunit.
Prenatální péče u nás má dlouholetou tradici. Jejím významným výsledkem je nízká perinatální mortalita a morbidita. Stále nedostatečnou je však zdravotní gramotnost budoucích rodičů – oblast přípravy na těhotenství a informací o zdravém způsobu života v těhotenství. Jinak je tomu ve Švédsku od 90. let, kde přijatá souhrnná národní zdravotní strategie zahrnuje zdravotní služby aktivně podporující zdraví, zdravý způsob života a snížení rizikových návyků a závislostí a hlavní prioritou je péče o zdraví rodin s dětmi [15]. „Ve srovnání se Švédskem má Česká republika asi 25 let zpoždění v péči o zdraví, a to by mělo vést k zamyšlení, protože úroveň našich nemocnic ani používaná farmakoterapie není o 25 let pozadu“ [citováno z 16].
Materiál a metodika
Hlavním cílem práce je popsat zdravotní gramotnost těhotných žen (informovanost, hlavní protektivní a rizikové chování životního způsobu žen) a identifikovat faktory, které ji nejvíce determinují, dále posoudit naplňování edukační role PA v současné prenatální péči. Problematika zdravotní gramotnosti je pro výzkum poměrně náročná, zejména z hlediska operacionalizace. Použitou metodou pro sběr dat v našem výzkumu byl dotazník, který vznikl na základě rozsáhlé literární rešerše. Jeho základní struktura vychází z Health Promotion Model a některé položky ze standardizovaného dotazníku použitého v šetření ELSPAC (Evropská dlouhodobá studie těhotenství a dětství – European Longitudinal Study of Pregnancy And Childhood). Sběr dat proběhl v červenci až říjnu 2012. Zkoumaný soubor tvořilo 360 žen v šestinedělí. Jednalo se o vícenásobný, kvótní, proporcionální výběr. Soubor byl posuzován z hlediska vzdělání, parity, bydliště, kontaktu s porodní asistentkou a jeho délky v průběhu těhotenství. Průměrný věk žen v souboru byl 30,5 let. Náš soubor v řadě ohledů splňoval kritéria reprezentativnosti pro rodičky ČR v roce 2011. Pro vyhodnocení informovanosti o rizikových faktorech byl vytvořen index informovanosti s hodnotami od 0 do 21, rozložení indexu: medián = 18. Výživové chování bylo hodnoceno indexem výživových zvyklostí z 10 otázek a celkem 32 možností odpovědí, za každou správnou odpověď byl započítán jeden bod, hodnoty od 0 (nejhorší návyky) do10 (nejlepší návyky), rozložení indexu: medián 6. Pro statistické testování dat byl užit Pearsonův χ2 (chí-kvadrát) test pro testování četnosti a test Anova (analýza rozptylu), který umožňuje provádět vícenásobné testování středních hodnot. Bylo počítáno s výběrovou chybou 5,4 %.
Výsledky
Prekoncepční přípravu uvedlo 50 % respondentek dotázaného souboru. Přípravu delší než 6 měsíců uvedlo 25 % žen. Počet žen, které se na těhotenství předem připravují, stoupal se stupněm jejich vzdělání. Prvorodičky se připravovaly častěji a déle než vícerodičky (tab. 1).
Tab. 1. Test statistické významnosti (Pearsonův χ<sup>2</sup> -test) – determinanty přípravy žen na těhotenství 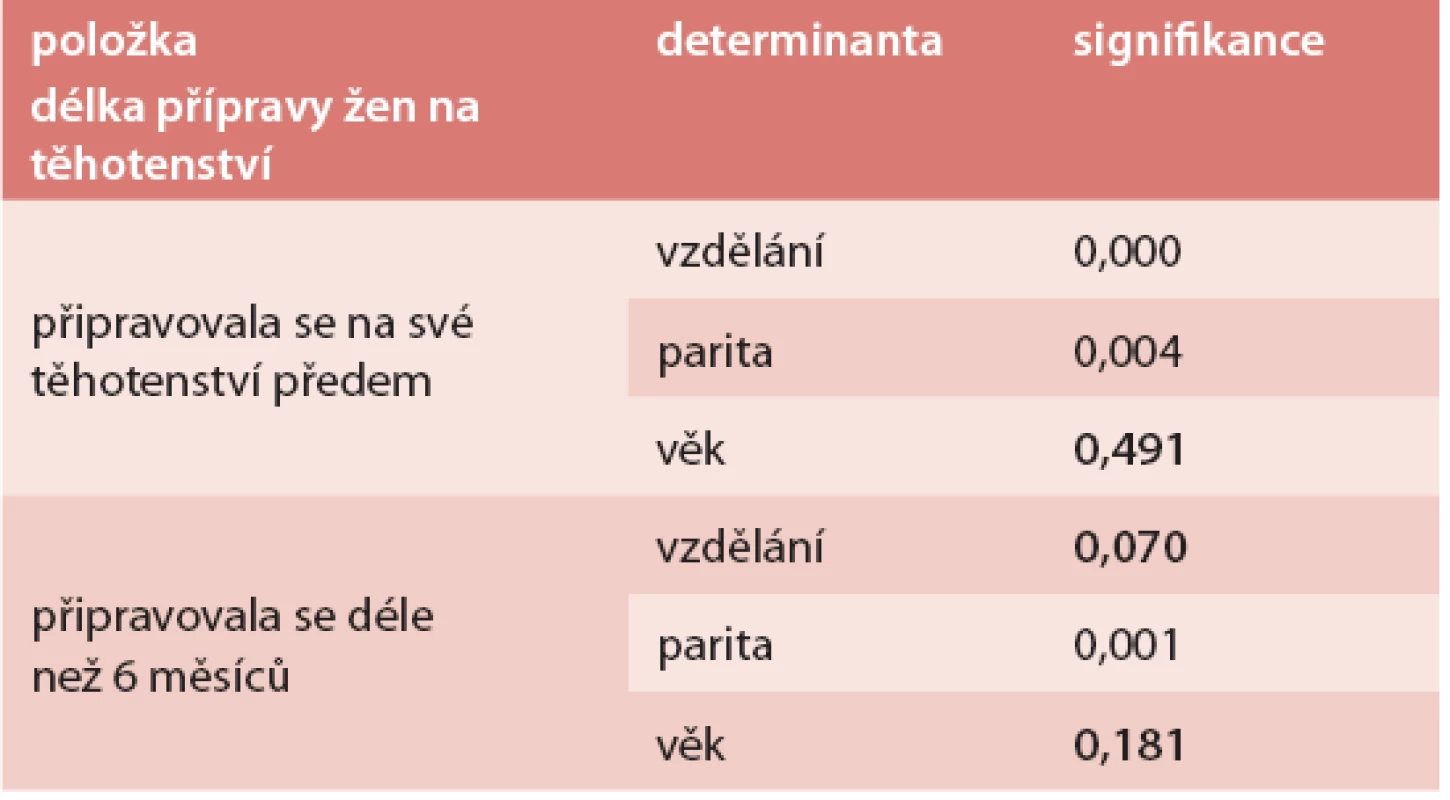
Většina žen souboru měla zatíženou rodinnou anamnézu. Ve více než 50 % rodin se vyskytla hypertenze, ve 40 % diabetes mellitus a asi ve 30 % rodin atopie. 60 % žen uvedlo kouření některého z členů původní rodiny. Zatíženou osobní anamnézu uvedla více než polovina žen s největším procentuálním zastoupením alergií a astmatu, opakovaných infekcí močových cest a anémie. Zanedbatelný nebyl (vzhledem k věku) ani počet žen, které uvedly hypertenzi. Pozitivní gynekologicko-porodnickou anamnézu uvedly téměř dvě třetiny žen. Mezi nejčastěji uváděné obtíže patřil opakovaný gynekologický zánět, spontánní potrat, obtíže s menstruačním cyklem; interrupci podstoupilo 12 % žen. Hormonální antikoncepci užívaly téměř dvě třetiny žen.
Hodnoty body mass indexu (BMI) žen na počátku těhotenství odpovídaly rozložení podle Gausovy křivky. Průměrná hodnota BMI byla nepřímo úměrná vzdělání žen (ženy s nejnižším stupněm vzdělání BMI 24,5; ženy středoškolačky BMI 23,2; ženy vysokoškolačky BMI 22,8). Ženy žijící ve městě měly průměrnou hodnotu vstupního BMI 22,9; ženy žijící na vesnici BMI 24,2. Výskyt nadváhy a obezity před těhotenstvím byl nejvyšší ve skupině žen s nejnižším vzděláním – 40 % (ženy vysokoškolačky 24 %). Častěji se vyskytovalo vyšší BMI u žen žijících na vesnici a u vícerodiček.
Průměrný hmotnostní přírůstek žen ve sledovaném souboru činil 13,4 kg (změny hmotností žen ukazuje tab. 2). Přírůstek vyšší než doporučené optimum byl zjištěn u 31 % žen souboru. Nejvíce žen s optimálním přírůstkem hmotnosti bylo ve skupině žen středoškolaček. Nejnižší přírůstky hmotnosti vykazovaly ženy vysokoškolačky. U žen se základním vzděláním a žen žijících na vesnici byly patrny největší výkyvy ve smyslu nad (36 %) i pod (21 %) doporučené optimum. Sklon k vyšším přírůstkům hmotnosti byl naznačen také u prvorodiček.
Tab. 2. Změny hmotnosti žen na počátku a konci těhotenství 
Na hodnotu vstupního BMI a těhotenského hmotnostního přírůstku měly vliv výživové návyky (hodnota indexu výživových zvyklostí). Čím vyšší byla hodnota indexu (lepší výživové návyky), tím nižší byl vstupní BMI žen a jejich těhotenský přírůstek hmotnosti – v rozmezí doporučovaného optima (tab. 3, tab. 4).
Tab. 3. Index výživy a jeho vliv na vstupní BMI a těhotenský přírůstek hmotnosti (korelace) 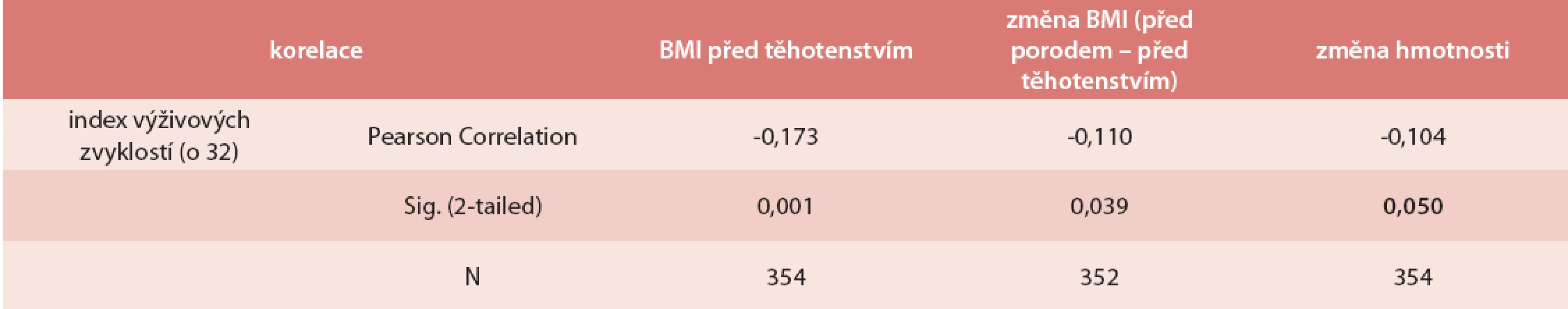
Tab. 4. Anova test – index výživy a jeho vliv na vstupní BMI a těhotenský přírůstek hmotnosti 
Kurz prenatální přípravy navštěvovalo 39 % z dotázaných žen. V dlouhodobém kontaktu s PA v těhotenství bylo 31 % žen našeho souboru. Z těch žen, které uvedly návštěvu kurzu, jich 17 % absolvovalo pouze jednorázovou přednášku, 21 % žen několik lekcí teorie a 62 % žen uvedlo několik lekcí teorie spojených se cvičením a nácvikem dovedností pro porod a péči o novorozence. Ve většině případů vedla kurz PA. U většiny žen kurz splnil jejich očekávání. Obsah kurzů byl zaměřen zejména na porod, jeho průběh a zvládání bolesti, na informace o kojení, o šestinedělí a o novorozenci. Dvě třetiny žen získaly informace o zdravém způsobu života v těhotenství. Přibližně polovina žen dostala informace o rizikových faktorech pro zdravý vývoj plodu. Podíl jednotlivých témat zastoupených v kurzu uvádí tab. 5. Determinanty návštěvy kurzů ukazuje tab. 6.
Tab. 5. Informace získané v prenatálním kurzu 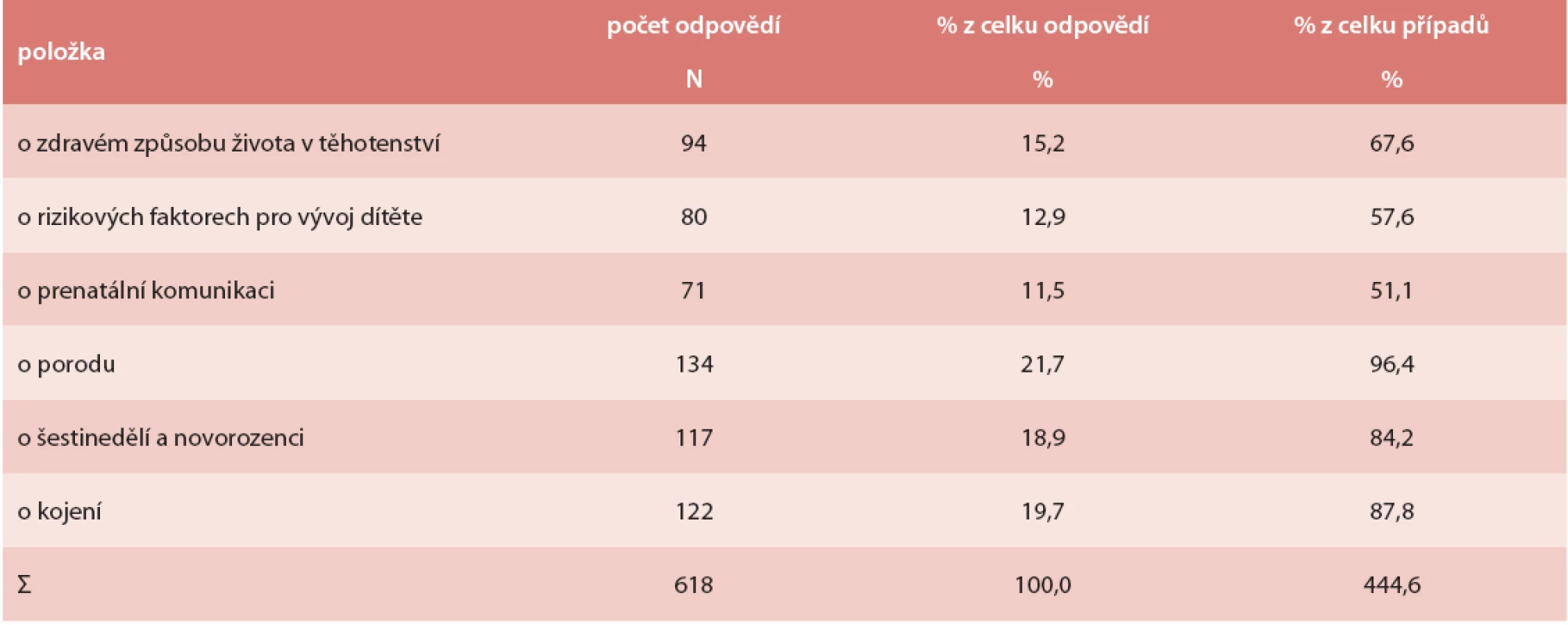
Tab. 6. Test statistické významnosti (Pearsonův χ<sup>2</sup> -test) – determinanty prenatálního kurzu 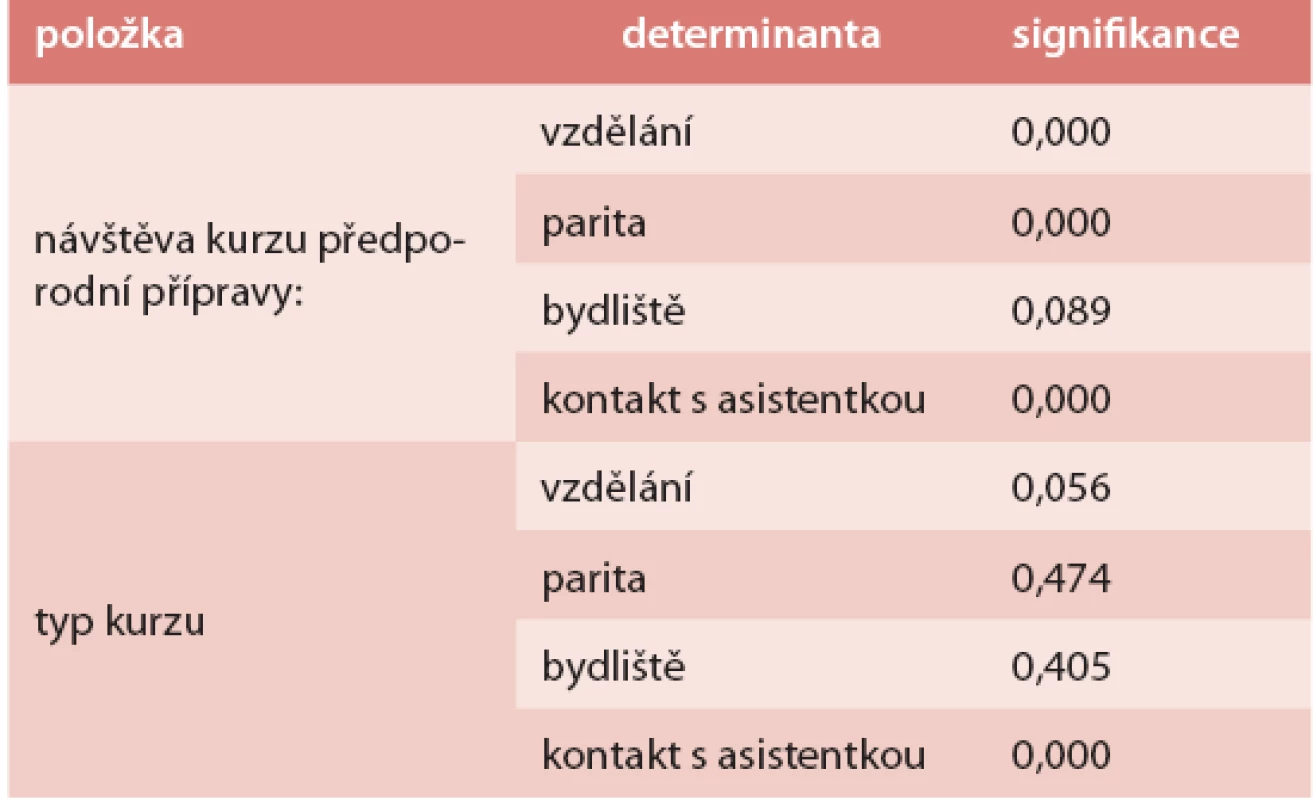
Nejčastěji využívaným pramenem informací byl u 75 % těhotných žen v souboru internet; u poloviny žen lékař v těhotenské poradně a odborná literatura. Třetina žen uvedla jako zdroj informací přátele nebo matku. Čtvrtině dotázaných žen byl zdrojem informací prenatální kurz. Minimum žen uvedlo jako zdroj svých informací v těhotenství školu nebo „dulu“. Většina dotázaných žen považovala informace obdržené v prenatální poradně za dostačující pro zdravý průběh těhotenství.
Téměř všechny dotázané ženy byly informovány o zásadních rizikových faktorech (RF), které mohou negativně ovlivnit zdraví ženy i dítěte (užívání drog, aktivní i pasivní kouření, stres, nadměrná fyzická zátěž, alkohol v jakémkoliv množství, větší množství kofeinu a podvýživa matky). Více než 75 % žen označilo za RF obezitu matky, redukční dietu v těhotenství, negativní emoce, nepřijetí těhotenství a nedostatek spánku a odpočinku. Dvě třetiny žen označily za RF velkou pracovní zátěž, neinformovanost ženy a nedostatek pohybu. Více než polovina žen považuje za RF nevhodný (velký či malý) hmotnostní přírůstek ženy v těhotenství. Většina dotázaných žen uvedla, že si jsou vědomy negativního dopadu stresu a nevhodného složení stravy v těhotenství na vývoj a zdraví dítě a také faktu, že přiměřená pohybová aktivita ovlivňuje ve fyziologickém těhotenství pozitivně zdraví matky i plodu; 10 % žen si myslí, že pohyb ženy v těhotenství nemá žádný vliv, 3 % žen se domnívají, že aktivní pohyb má pozitivní vliv pouze na zdraví matky, a dítěti by mohl ublížit; 1 % žen je přesvědčeno o negativním vlivu pohybu v těhotenství na matku i dítě.
Pravidelné užívání multivitaminových preparátů po celou dobu těhotenství uvedlo 38 % žen; 45 % žen užívalo tyto preparáty občas. 75 % žen užívajících vitamíny volbu konzultovalo s odborníkem.
Změnu návyků způsobu života k lepšímu již před těhotenstvím uvedlo 30 % dotázaných žen; polovina žen provedla změny k lepšímu v průběhu těhotenství, necelá čtvrtina žen své návyky nezměnila. Zhruba čtvrtina žen souboru uvedla, že na změnu jejich návyků k lepšímu měly vliv informace, které jim poskytla PA.
Více než 50 % žen uvedlo kvalitnější a pestřejší stravu v těhotenství; kvalitní stravování již před otěhotněním uvedlo 25 % žen; ne zcela kvalitní stravovací návyky v těhotenství uvedlo 10 % žen a 2,5 % žen dodržovalo speciální léčebnou dietu. Velká část dotázaných žen uvedla každodenní příjem mléčných produktů a výjimečnou konzumaci smažených a tučných jídel. Téměř 75 % žen zvažovalo nákup zdravých potravin, dávaly přednost vhodnější kuchyňské úpravě stravy (vaření a dušení) a bílému masu, celozrnnému pečivu a rostlinnému oleji. 50 % žen uvedlo konzumaci alespoň 3 porcí čerstvého ovoce denně a denní konzumaci čerstvé či dušené zeleniny. Konzumaci ryb alespoň jednou týdně uvedla méně než polovina žen. Častou konzumaci uzenin v těhotenství uvedlo cca 30 % dotázaných žen. Velmi dobré výživové zvyklosti (index: 8–10 bodů) mělo 30 % žen. Pouze 6 % žen naplňovalo všechna hlavní výživová doporučení uvedená v položených otázkách. Hodnot indexu 5 a méně dosáhla čtvrtina žen dotázaného souboru (medián = 6).
Na počátku těhotenství se cítilo ve stresu 41 % žen; v průběhu celého těhotenství 19 % žen. Před porodem se cítila být ve stresu téměř polovina dotázaných žen. Střední až velmi vysokou míru stresu uvedlo 60 % žen. Praktikování pravidelné každodenní relaxace jako psychohygienického postupu k prevenci a zvládání stresu uvedla pouze třetina dotázaných žen; nepravidelnou relaxaci uvedla cca 50 % žen; nevyužívání či neznalost takové techniky uvedlo 20 % žen.
Pravidelnou pohybovou aktivitu před otěhotněním alespoň 3krát týdně 30 minut uvedlo necelých 30 % dotázaných žen, nepravidelnou pohybovou aktivitu uvedlo asi 50 % žen, 16 % žen zvolilo variantu „žádná“ pohybová aktivita. Více než 50 % dotázaných žen uvedlo, že své kvalitní pohybové návyky v souvislosti s těhotenstvím nijak nezměnily; 10 % žen uvedlo zvýšení pohybu proti své aktivitě před těhotenstvím a necelých 50 % žen uvedlo omezení své pohybové aktivity v souvislosti s těhotenstvím.
Více než 50 % žen v souboru uvedlo, že nikdy nekouřily (78 % žen vysokoškolaček a 21 % žen s nejnižším stupněm vzdělání); 16 % žen přestalo kouřit v době před těhotenstvím; 14 % žen přestalo kouřit až v průběhu těhotenství a 6 % žen kouřilo i během těhotenství (skupina žen s nejnižším vzděláním 23 % a ani jedna vysokoškolačka), další 4 % žen uvedla během těhotenství pobyt v zakouřeném prostředí. V průběhu těhotenství bylo cigaretovému kouři po různě dlouhou dobu vystaveno 24 % plodů žen sledovaného souboru. Výskyt kouření u žen a jejich pobyt v zakouřeném prostoru v těhotenství byl nepřímo úměrný stupni dosaženého vzdělání; vztahy byly vysoce signifikantní. Významně častěji v těhotenství kouřily a pohybovaly se v zakouřeném prostředí také ženy, které uvedly kouření ve své rodinné anamnéze. Ženy, které navštěvují kurzy předporodní přípravy, zejména dlouhodobý kurz s nácvikem dovedností, převážně nekouřily. V souboru nebyl prokázán vztah mezi kouřením žen a výskytem obtíží v jejich zdravotní anamnéze, v těhotenství a během porodu.
Celoživotní abstinenci v užívání alkoholu uvedlo necelých 10 % dotázaných žen (4 % žen vysokoškolaček, 16 % žen ze skupiny s nejnižším stupněm vzdělání). V těhotenství abstinovaly dvě třetiny žen, třetina žen požívala alkoholické nápoje příležitostně i během těhotenství (36 % žen vysokoškolaček, 21 % žen s nejnižším stupněm vzdělání). Necelé 1 % žen udalo každodenní konzumaci alkoholu v průběhu těhotenství (žádná žena s nejnižším stupněm vzdělání). Absolvování kurzu ani parita konzumaci alkoholu neovlivnily.
Většina dotázaných žen uvedla, že nikdy nezkoušela jiné nelegální drogy; 10 % žen uvedlo eliminaci tohoto návyku před otěhotněním či v průběhu těhotenství. Na položenou otázku týkající se drog neodpověděla 2,5 % žen.
Diskuse
Ženy někdy nerozumí pojmu plánované těhotenství. Pojmu nejčastěji užívají, když vysadí antikoncepci a mají v úmyslu počít. Většinou se nevyjadřují v pojmech jako partnerská dohoda či optimální doba vzhledem ke způsobu života a zdravotní kondici. Jejich plánování obvykle nezahrnuje prekoncepční přípravu, včetně potřebné suplementace [17]. Prekoncepční přípravu uvedla polovina žen našeho souboru. Vědomá příprava byla častější u žen s vyšším stupněm dosaženého vzdělání a u prvorodiček. Přípravu delší než 6 měsíců i ve skupině žen s nejvyšším stupněm vzdělání uvedla méně než třetina připravujících se žen. Pochopení obsahu přípravy a jeho odpovídající zaměření rostlo se stupněm dosaženého vzdělání žen. Ženy, které se na své těhotenství předem připravovaly, byly následně v jeho průběhu častěji v dlouhodobém kontaktu s PA.
Školy pro matky byly populární již na počátku 20. století ve Francii. Pojem psychoprofylaxe se objevil ve 40. letech 20. století. Od počátku 80. let se předporodní příprava soustředila na metody přirozeného porodu. V 90. letech ženy očekávaly informace o porodním procesu, medikaci, růstu plodu, péči o dítě a o kojení. Současné ženy vzdělání před porodem vnímají jako proces, který jim pomůže připravit se zejména na samotný porod. Motivace k návštěvám kurzu se postupně mění [18]. Dlouhodobý kurz prenatální přípravy navštěvovala více než třetina žen našeho souboru. Statisticky významným faktorem ovlivňujícím návštěvu kurzu bylo vzdělání, parita a předchozí kontakt žen s PA, kterou v těhotenství vyhledávají častěji ženy vysokoškolačky a prvorodičky. Tyto ženy také častěji volí kurz, který zahrnuje jak teoretické lekce, tak nácvik dovedností. Největší množství podaných informací se týkalo perinatálního období.
Nejčastěji využívaným pramenem informací těhotných žen v souboru byl internet. Pouze čtvrtina žen čerpala informace od PA z prenatálního kurzu. Téměř všechny dotázané ženy byly informovány o zásadních RF pro zdraví ženy i dítěte (kouření, alkohol, drogy, stres). Hodnota indexu informovanosti žen stoupala se zvyšujícím se vzděláním žen a vyšší hodnota indexu byla zjištěna u žen, které byly v těhotenství v dlouhodobém kontaktu s PA. Naopak subjektivní pocit dostatečné informovanosti ženy z těhotenské poradny nebyl faktorem, který by odpovídal objektivně vyšší dosažené hodnotě indexu informovanosti ženy.
Velmi dobré výživové zvyklosti měla necelá třetina žen. Pouze nepatrná část žen naplňovala všechna hlavní výživová doporučení. Nevyhovující hodnotu indexu výživy měla čtvrtina dotázaných žen. Informovanost a zvyklosti žen byly významnou determinantou vstupního BMI a těhotenského přírůstku hmotnosti žen. Se snižující se hodnotou indexu rostl výskyt nadváhy žen před těhotenstvím a jejich těhotenský hmotnostní přírůstek.
Hmotnost ženy na počátku těhotenství je individuálním parametrem odvozeným od rovnováhy příjmu a výdeje energie a ovlivňuje zdravotní kondici ženy. Vysoká vstupní hodnota BMI má negativní vliv na zdraví ženy a průběh těhotenství, přináší vyšší riziko hypertenze a gestačního diabetu, popř. dalších těhotenských a porodních komplikací, včetně preeklampsie, prodlouženého těhotenství, makrosomie a pozdního úmrtí plodu, operačního porodu, vyššího rizika infekčních komplikací v postnatálním období a pravděpodobnost obezity a diabetu u matky i u dítěte. Riziko se zvyšuje se stoupajícím vstupním BMI ženy, vztah je těsnější u prvorodiček. Ženy s vyšším vstupním BMI mají sklon k většímu přírůstku hmotnosti. Obézní ženy mají obvykle také nižší stupeň vzdělání a častěji denně kouří. Většina žen neobdrží na počátku těhotenství individuální doporučení pro optimální hmotnostní přírůstek [19]. Hodnota vstupního BMI klesala u žen našeho souboru se stoupajícím věkem. Také ženy s vyšším stupněm vzdělání a ženy žijící ve městě měly nižší vstupní BMI a nižší těhotenský hmotnostní přírůstek (obě hodnoty převážně v rámci doporučovaného optima). Přírůstek hmotnosti nad doporučované optimum byl zjištěn u třetiny žen našeho souboru.
Vstupní podvýživa zhoršuje preexistující obtíže (anémie) ženy i růst a vývoj embrya/plodu a placenty. Porucha jejího vývoje zhoršuje transport živin a kyslíku, mohou vzniknout poruchy endokrinní funkce, což způsobí chronickou kontrakci myometria, jejímž nejzávažnějším důsledkem je předčasný porod a růstová retardace plodu s chronickými metabolickými důsledky pro jedince v jeho dalším životě a přenesení vlivu epigenetickým mechanizmem na další generaci. Na nedostatky ve výživě je plod nejcitlivější v raném těhotenství, zejména v období periimplantačním a v období rychlého vývoje placenty [20].
BMI nižší než je doporučované optimum uvedlo v našem souboru 10 % žen. Přírůstek hmotnosti pod doporučované optimum uvedlo 16 % žen. V obou skupinách byly častěji ženy vysokoškolačky.
Těhotné ženy jsou konfrontovány s množstvím každodenních zátěžových faktorů (hormonálně podmíněné změny organizmu, sociální změny), které způsobují napětí, strach, úzkost a vyžadují efektivní adaptaci. Bylo zjištěno, že významným predikátorem prenatálního stresu a úzkosti je věk, parita a zkušenosti z předchozího těhotenství. Rizikovou skupinou jsou velmi mladé prvorodičky a vícerodičky s traumatickou zkušeností, přestože jejich těhotenství je jinak nízkorizikové. Současný model péče je pro identifikaci těchto žen nedostatečně vybaven [21]. V 1. trimestru a následně před porodem se cítila být ve stresu téměř polovina žen našeho souboru. Střední až velmi vysokou intenzitu stresu v těhotenství uvedla více než polovina z nich. Pouze malá část žen, které se cítily být ve stresu, pozorovala dopad vlastní stresové reakce na dítě v děloze a pravidelně relaxovala.
Aerobní zdatnost v těhotenství znamená lepší okysličování tkání matky i plodu, pohyblivost, koordinaci, lepší zvládání každodenní zátěže a energetickou rezervu pro neočekávané situace. Je prevencí kardiovaskulárních a dalších chronických onemocnění, zvyšuje plicní ventilaci a rychlejší odvádění metabolitů. Aktivní odpočinek a relaxace snižují míru prenatální úzkosti. Ženy aktivní i ve 3. trimestru vykazují menší úzkostnost než ženy inaktivní [22]. Ženy zařazené do speciálního programu těhotenského cvičení měly po 3 měsících výrazně vyšší skóre životní pohody [23]. Pohyb je vhodnou přípravou na porod, zkracuje délku trvání aktivní fáze porodu. Přiměřená aktivita nemá negativní dopad na hmotnost novorozence. Pohyb je dobrým vkladem pro poporodní období, kdy snižuje riziko vzniku deprese. Účinek cvičení je ovlivňován dobrovolností volby – stres z donucení převažuje nad přínosem. Obecně mírná pohybová aktivita u nízkorizikového těhotenství nepředstavuje žádné riziko. Podíl inaktivních žen ve švýcarské studii byl 39 %. [24]. V kanadské studii uvedla doporučovanou fyzickou aktivitu čtvrtina těhotných žen. Více cvičily ženy vysokoškolačky a ženy s vyššími příjmy. K jejímu snižování obvykle dochází s rostoucím těhotenstvím, kdy ženy pokládají za důležitější relaxaci a odpočinek. Bylo zjištěno, že velká část rodinných lékařů a porodníků na americkém kontinentu není obeznámena se současnými pokyny pro pohybovou aktivitu v těhotenství [25,26]. Z údajů našeho souboru vyplývá, že ženy považují subjektivně svou pohybovou aktivitu za dostatečnou, ta však neodpovídá doporučením pro optimální pohybovou aktivitu v těhotenství. Velká část žen v souvislosti s těhotenstvím pohyb omezuje.
Přes všechna známá rizika asi čtvrtina těhotných žen kouří. Pasivní kouření s sebou přináší podobná rizika jako kouření aktivní [27]. Také kuřáctví otců má negativní vliv na zdraví dítěte. U dětí otců kuřáků byl zjištěn nárůst vývojových vad (VV) a poruch reprodukce [28]. Rizikovou skupinou žen, které výrazně častěji v těhotenství kouří, jsou mladší ženy s nízkým sociálním statutem, nižším stupněm vzdělání, s větším počtem dětí, s nízkou sociální podporou, bez partnera nebo s partnerem, který kouří, ženy žijící ve stresu, zažívající životní trauma a mající pocit nedostatku lásky, ženy s omezeným přístupem ke zdrojům dopaminu společensky přijatelným mají zvýšené riziko využití maladaptivních zdrojů dopaminu [29]. V našem souboru byla v průběhu těhotenství cigaretovému kouři (aktivně či pasivně) po různě dlouhou dobu vystavena čtvrtina plodů sledovaných žen. Aktivní kouření a pobyt žen v zakouřeném prostoru v těhotenství stoupal se snižujícím se stupněm vzdělání žen a pozitivní rodinnou anamnézou. Méně často v těhotenství kouřily ženy, které navštěvovaly dlouhodobý prenatální kurz s nácvikem dovedností. Musíme ale přihlédnout k faktu, že tyto kurzy častěji navštěvují ženy s vyšším stupněm vzdělání.
Alkohol je pokládán za prokazatelně rizikový faktor pro lidskou reprodukci. Jeho spotřeba u žen v reprodukčním věku stoupá. V těhotenství není možné určit jeho bezpečnou dávku, proto doporučením pro prenatální poradenství je, že bezpečná dávka neexistuje. Alkohol snadno prochází placentární bariérou a ovlivňuje placentární metabolizmus. Plod jej neumí metabolizovat. Nebezpečí hrozí zejména při nárazovém či pravidelném pití většího množství alkoholu. Účinky na plod se projeví v závislosti na načasování, množství a četnosti spotřeby [30]. Hlavním cílovým orgánem teratogenity alkoholu je mozek. V rané fázi těhotenství putují buňky budoucího mozku z místa, kde vznikají, na místo určení prostřednictvím gliových buněk. Alkohol tuto cestu prodlužuje a důsledkem jsou VV a poruchy funkce mozku [31]. Byla popsána charakteristika žen konzumujících častěji alkohol v těhotenství: ženy > 35 let, s vyšším vzděláním a socioekonomickým statusem, častěji kuřačky, s vyšším příjmem kofeinu a častěji multipary [32]. Ohroženější skupinou z hlediska alkoholu se v našem souboru jevily ženy z nejvyšší vzdělanostní skupiny. Návštěva prenatálního kurzu ani parita nebyly pro konzumaci alkoholu v těhotenství u žen našeho souboru statisticky významnými determinantami.
V Holandsku, ve Velké Británii a ve Švédsku těhotné ženy představují zvláštní cílovou skupinu. Porodní asistentky pracující v komunitě jsou pro ženy v těhotenství zdrojem informací, motivace a podpory, protože jsou v rámci své péče o nekomplikovaná těhotenství se ženami v pravidelném dlouhodobém kontaktu, což umožňuje vyšší efektivitu v oblasti zdravotní výchovy a primární prevence [33]. Ženy našeho souboru, které byly v dlouhodobém kontaktu s PA, byly méně často na konci těhotenství ve stresu, častěji se cítily lépe připravené na porod a byly předem rozhodnuty své dítě kojit. Pocit připravenosti na porod rostl s délkou kontaktu s PA, s vyšší hodnotou indexu informovanosti a se vzděláním žen. Tyto ženy také častěji uváděly, že jim informace od PA pomohly zvládnout období šestinedělí a v případě dalšího těhotenství chtějí znovu kontaktovat PA. Kontakt s PA neovlivnil využití léků tlumících bolest v průběhu porodu (vztah byl naznačen).
Závěry
Životní podmínky v období raného vývoje mohou způsobit epigenetické změny, které v podobě zvýšeného rizika či poškození zdraví přetrvávají celoživotně. Zdravotní gramotnost je výsledkem efektivní edukace populace a promítá se do všech oblastí života. Naše výsledky ukazují, že ženami subjektivně vnímaná relativně dobrá informovanost a návyky jsou podle našich zjištění horší, než by mohly být. Hlavní determinantou zdravotní gramotnosti je vzdělání ženy. Míru gramotnosti zvyšuje také dlouhodobý kontakt těhotné ženy s porodní asistentkou, kterého ale využívá nedostatečný počet žen. Nejrizikovější skupinou jsou ženy s nejnižším stupněm vzdělání, které se na porodní asistentku obracejí nejméně. Na základě zjištěných skutečností můžeme říci, že současný model prenatální péče má značné rezervy v oblasti edukace žen a zvyšování jejich zdravotní gramotnosti. Edukační role porodní asistentky je často opomíjena a nedoceněna.
Doručeno do redakce dne 21. dubna 2013
Přijato po recenzi dne 12. srpna 2013
PhDr. Radka Wilhelmová
rwilhelm@med.muni.cz
prof. MUDr. Drahoslava Hrubá, CSc.
Ústav preventivního lékařství LF MU, Brno
Katedra porodní asistence LF MU, Brno
www.med.muni.cz
Zdroje
1. Tremblay J, Hamet P. Impact of genetic and epidemic factors from early life to later disease. Metabolism 2008; 57(2): 27–31.
2. Lillycrop K, Burdge G. Epigenetic mechanisms linking early nutrition to logn term health. Best Pract Res Clin Endocrinol Metab 2012; 26(5): 667–676.
3. Barker D. The developmental Origins of Adult Disease. J Am Coll Nutr 2004; 23(6): 588–595.
4. Giussani D et al. Developmental Programming of Cardiovascular Dysfunction by Prenatal Hypoxia and Oxidative Stress. PLoS ONE 7(2): e31017. Dostupné z DOI: <http://doi: 10.1371/journal.pone.0031017>.
5. Hobel C, Goldstein A, Barret E. Psychosocial stress and pregnancy outcome. Clin Obstet Gynecol 2008; 51(2): 333–348.
6. Chen M. The use of psychological stress scales in preterm birth research. Am J Obstet Gynecol 2011; 205(5): 402–434.
7. Bernabé JV et al. Risk factors for low birth weight: a review. Eur J Obstet Gynecol Reprod Biol 2004; 116(1): 3–15.
8. Moos M. Prenatal care: Limitations and opportunities. AWHONN The Association of Women´s Health, Obstetric and Neonatal Nurses. J Obstet Gynecol Neonatal Nurs 2006; 35(2): 278–285.
9. Ickovits J. Group Prenatal Care and Preterm Birth Weight: Results from a Matched Cohort Study at Public Clinics. The American College of Obstetrician and Gynaecologist. Elsevier 2003 : 1051–1059.
10. Středa L, Marádová E, Zima T. Vybrané kapitoly o zdraví. Univerzita Karlova: Praha 2010. ISBN 978–80–7290–480–8.
11. Lu M et al. Preventing low birth weight: is prenatal care the answer? J Matern Fetal Neonatal Med 2003; 13(6): 362–380.
12. Koehn M. Contemporary Women´s Perceptions of Childbirth Education. J Perinat Educ 2008; 17(1): 11–18.
13. Ngai FW, Chan SW, Ip WJ. The effects of a childbirth psychoeducation program on learned resourcefulness, maternal role competence and perinatal depression. Int J Nurs Stud 2009; 46(10): 1298–1306.
14. Consonni E et al. A multidisciplinary program of preparation for childbirth and motherhood: Maternal anxiety and perinatal outcomes. Reprod Health 2010; 7 : 28. Dostupné z DOI: <http://doi:10.1186/1742–4755–7-28>.
15. Beldon A. Health promotion in pregnancy: the role of the midwife. J R Soc Promot Health 2005;125(3): 216–220.
16. Holčík J. Systém péče o zdraví a zdravotní gramotnost. Masarykova univerzita: Brno 2010. ISBN 978–80–210–5239–0.
17. Barrett G, Wellings K. What is a planed pregnancy? Empirical data from British study. Soc Sci Med 2002; 55(4): 545–557.
18. Kaiser L, Allen L. Position of the American Dietetic Association: Nutrition and Lifestyle for a Healthy Pregnancy Outcome. J Am Diet Assoc 2008; 108(3): 553–561.
19. Cnattingius S et al. Prepregnancy weight and the risk of averse pregnancy outcomes. N Engl J Med 1998; 338(3): 147–152.
20. Wu G, Imhoff-Kunsch B, Webb-Girard A. Biological Mechanism for Nutricional Regulation of Maternal Health and Fetal Development. Paediatr Perinat Epidemiol 2012; 26(1): 4–26.
21. Lynn F et al. Associations between maternal characteristics and pregnancy-related stress among low-risk mothers: An observational cross-sectional study. Int J Nurs Stud 2011; 48(5): 620–627.
22. Loprinzi P, Fitzgerald E, Cardinal B. Physical Activity and Depression Symptoms among Pregnant Women from the National Health and Nutrition Examination Survey 2005–2006. J Obstet Gynecol Neonatal Nurs 2012; 41(2): 227–235.
23. Benelam B. Physical activity in pregnancy. Nutr Bull 2011; 36(3): 370–372.
24. Demissie Z et al. Physical Activity and Depressive Symptoms among Pregnant Women: The PIN3 Study. Archives of Women´s Mental Health 2011; 14(2): 145–157.
25. Evenson K, Bradley Ch. Beliefs about exercise and physical activity among pregnant women. Patient Educ Couns 2010; 79(1): 124–129.
26. Gaston A, Vamos Ch. Leisure-Time Physical Activity Patterns and Correlates Among Pregnant Women in Ontario, Canada. Matern Child Health J 2013; 17(3): 477–484. Dostupné z DOI: <http://doi: 10.1007/s10995–012–1021-z>.
27. Ashford K et al. The effects of prenatal secondhand smoke exposure on preterm birth and neonatal outcomes. Journal of Obstetric, Gynecologic, and Neonatal Nursing 2010; 39(5): 525–535.
28. Hrubá D. Riziko kouření v těhotenství se stále podceňuje: Tolerovat kouření v těhotenství je neodborné a neetické. Prakt Gyn 2011; 15(1): 2–7.
29. Schneider S, Schütz J. Who smokes during pregnancy? A systematic literature review of population-based surveys conducted in developed countries between 1997 and 2006. Eur J Contracept Reproduct Health Care 2008; 13(2): 138–147.
30. Jones S et al. Midwives and pregnant women talk about alcohol: what advice do we give and what do they receive? Midwifery 2011; 27(4): 489–496.
31. Reynolds J et al. Fetal Alcohol Spectrum Disorders: Gene-Environment Interactions, Predictive Biomarkers, and the Relationship Between Structural Alterations in the Brain and Functional Outcomes. Semin Pediatr Neurol 2011; 18(1): 49–55.
32. Skagerström J, Chang G, Nilsen P. Predictors of Drinking During Pregnancy: A Systematic Review. J Womens Health 2011; 20(6): 901–913.
33. Fenwick J et al. Women’s perceptions of emotional support following childbirth: A qualitative investigation. Midwifery 2013; 29(3): 217–224.
Štítky
Detská gynekológia Gynekológia a pôrodníctvo Reprodukčná medicína
Článok vyšiel v časopisePraktická gynekologie
Najčítanejšie tento týždeň
2013 Číslo 3- I „pouhé“ doporučení znamená velkou pomoc. Nasměrujte své pacienty pod křídla Dobrých andělů
- Ne každé mimoděložní těhotenství musí končit salpingektomií
- Gynekologické potíže pomáhá účinně zvládat benzydamin
- Mýty a fakta ohledně doporučení v těhotenství
-
Všetky články tohto čísla
- Editorial
- Účinnost bevacizumabu v léčbě relabujícího karcinomu vaječníku: kazuistika
- Resveratrol v onkogynekologii
- Ambulantní hysteroskopická sterilizace systémem Essure – nová technologie permanentní antikoncepce
- Kdy odeslat pacientku k venerologovi?
- Novinky ve studiu syndromu polycystických ovarií
- Antiadhezivní prostředky v laparoskopické operativě
- Czech urogynecology in 21th century
- Determinanty zdravotní gramotnosti těhotných žen
- Ochrana soukromí a poskytování informací ve zdravotnictví
- Ruce na prsa: máš to ve svých rukou
- Workshop: Diagnostika a ošetření poporodního traumatu análního sfinkteru (OASIS)
- XIth World Congress of Perinatal Medicine
- 10th Congress of European Society of Gynecology
- Antonín Pařízek a kolektiv. Kritické stavy v porodnictví
- Praktická gynekologie
- Archív čísel
- Aktuálne číslo
- Informácie o časopise
Najčítanejšie v tomto čísle- Ambulantní hysteroskopická sterilizace systémem Essure – nová technologie permanentní antikoncepce
- Antiadhezivní prostředky v laparoskopické operativě
- Antonín Pařízek a kolektiv. Kritické stavy v porodnictví
- Kdy odeslat pacientku k venerologovi?
Prihlásenie#ADS_BOTTOM_SCRIPTS#Zabudnuté hesloZadajte e-mailovú adresu, s ktorou ste vytvárali účet. Budú Vám na ňu zasielané informácie k nastaveniu nového hesla.
- Časopisy



