-
Články
- Časopisy
- Kurzy
- Témy
- Kongresy
- Videa
- Podcasty
Úloha praktického lékaře a odborníka pro nemoci z povolání při diagnostice profesního bronchiálního astmatu a profesní rinitidy
The role of the general practitioner and the occupational disease specialist in diagnosis of occupational asthma and occupational rhinitis
The aim of the study is to provide more information about occupational asthma and occupational rhinitis from both the health and also the socio-economic point of view and to emphasize the role of co-operation between general practitioner and specialist for occupational diseases. Authors present information about modern methods and difficulties of occupational asthma and rhinitis diagnosis and they analyse the development of these diseases in patients examined in the Department of Occupational Diseases of the General Teaching Hospital and 1st Faculty of Medicine in Prague over the past 10 years.
In 83 patients, the mean exposition time, the duration of difficulties till confirmation of occupational disease, the interval from the elimination from the work exposure till the medical examination, seriousness of disease during repeated examination, treatment and subsequent work grade were monitored. The mean exposition time was 110 months in these patients; duration of difficulties was 26.7 months. On average patients were examined 5.4 months after leaving the workplace with occupational allergens. No correlation was found among the duration of exposition, the duration of health problems and seriousness of the disease. In the comparison of seriousness of health problems before the diagnosis of disease and 34 months after, a statistically significant improvement (p < 0.05) was found. If the group was divided into subgroups according to the molecular weight of the allergen, the duration of exposition and duration of health difficulties were longer in those exposed to high molecular weight allergens (p < 0.05).Key words:
occupational asthma, occupational rhinitis, immunologic asthma, irritative asthma, challenge tests.
Autoři: J. Lebedová; Z. Fenclová; P. Klusáčková; B. Dlouhá; T. Navrátil; L. Hurtová
Působiště autorů: Přednosta: prof. MUDr. Pelcová D., CSc. ; Klinika nemocí z povolání 1. LF UK a VFN Praha
Vyšlo v časopise: Prakt. Lék. 2008; 88(1): 42-46
Kategorie: Z různých oborů
Souhrn
Cílem autorů je přispět k lepší informovanosti v problematice profesního astmatu a alergické rinitidy nejen z hlediska zdravotního, ale i sociálně-ekonomického a zdůraznit význam spolupráce praktického lékaře a odborníka pro nemoci z povolání. Autoři předkládají informaci o současných možnostech a úskalích diagnostiky těchto onemocnění a analyzují jejich vývoj u pacientů, u kterých byla tato onemocnění diagnostikována na Klinice nemocí z povolání VFN a 1. LF UK v Praze 2 za posledních 10 let.
U souboru 83 pacientů sledují střední délku expozice, délku obtíží do ohlášení nemoci z povolání, dobu která uplynula od opuštění pracoviště do vyšetření, závažnost onemocnění při opakovaném vyšetření, léčbu a další pracovní uplatnění. Střední délka expozice souboru byla 110 měsíců, doba obtíží 26,7 měsíců. Pacienti byli vyšetřování v průměru za 5,4 měsíce po opuštění pracoviště s výskytem alergenů. Nebyla prokázána korelace ani mezi délkou expozice, ani délkou obtíží a závažností zjištěného onemocnění. Při porovnání závažnosti onemocnění před a po zjištění profesního onemocnění za 34 měsíců bylo zjištěno statisticky významné zlepšení (p < 0,05). Po rozdělení na podskupiny podle molekulární hmotnosti etiologické noxy byla shledána statisticky významně (p < 0,05) delší doba expozice i doba obtíží u nemocných senzibilizovaných na vysokomolekulární látky.Klíčová slova:
profesní bronchiální astma, profesní rinitida, imunologické astma, iritační astma, provokační testy.Úvod
Profesní astma (dále PA) je definováno Seznamem nemocí z povolání, přílohou k nařízení vlády č. 290/1995 Sb., v kapitole III, položce 10 jako astma, které vzniká při práci, u níž je prokázána expozice prachu nebo plynným látkám s alergizujícími nebo iritujícími účinky.
Profesní rýma (dále PR) je v Seznamu nemocí z povolání definována jako alergické onemocnění horních cest dýchacích ve stejné položce a za stejných podmínek jako PA. Exacerbaci preexistujícího, dlouhá léta stabilizovaného nebo klinicky němého astmatu (alergické rýmy) zhoršeného prací vlivem nespecifických faktorů pracovního prostředí, jež se uplatňují jako spouštěči astmatu i v běžném životním prostředí, nelze v ČR hlásit a odškodnit jako nemoc z povolání.
Profesní bronchiální astma a alergická rinitida mohou vzniknout i na pracovištích, kde nejsou překračovány nejvyšší přípustné koncentrace nox v ovzduší a jež nejsou považována za riziková ve smyslu právních předpisů (13, 15). Patří mezi ta profesní onemocnění, u kterých vzdor obtížím zůstávají nemocní řadu měsíců (i let) v prostředí profesních alergenů, často jsou pro astma či rinitidu intenzivně léčeni a na profesní etiologii nově vzniklého onemocnění se nepomýšlí.
V současnosti je známo více než 300 profesních látek, které mohou být vyvolávající příčinou astmatu (webová stránka-http://astmanet.com). Zatímco donedávna převažovaly v etiologii PA látky vysokomolekulární (tzv. „klasické alergeny“ proteinové povahy), trendy z průmyslově nejvyspělejších zemí ukazují na možný přesun k látkám nízkomolekulárním, respektive s menší molekulovou hmotností (celá řada anorganických a organických látek neproteinové povahy) (3, 10).
Podle etiopatogenetických mechanismů se profesní astma dělí na dva základní typy:
- Astma imunologicky podmíněné, a
- astma iritační (neimunologické).
U imunologicky podmíněného astmatu jde většinou o IgE dependentní astma I. imunologického typu. Je pro ně typické, že vznikne po určitém latentním bezpříznakovém období (měsíce, ale většinou spíše léta), je charakterizováno specifickou imunologickou odpovědí na etiologické agens a pro senzibilizaci není nutná vysoká koncentrace látky v ovzduší. Může být vyvoláno jak vysokomolekulárními látkami, tak látkami nízkomolekulárními (zde se předpokládá, že noxa může působit také jako hapten, nebo na podkladě buňkami zprostředkované imunopatologické reakce).
U imunologického astmatu jsou známé tři možné typy klinické odpovědi jako reakce na kontakt s profesním alergenem. Časná odpověď, většinou do 30 minut pobytu v pracovním prostředí, bývá charakteristická spíše pro látky vysokomolekulární, pozdní odpověď po 6–8 hodinách, typická spíše pro látky nízkomolekulární. Možná je i duální odpověď s časnou i pozdní reakcí.
Iritační astma je vyvoláno jednorázovou nebo opakovanou expozicí noxou ve vysoké koncentraci v pracovním ovzduší. Vzniká bez předchozího období senzibilizace, může se rozvinout i v průběhu 24 hodin (RADS – reactive airways dysfunction syndrome). Obtíže mohou přetrvávat měsíce až léta. Za profesní se považuje, pokud obtíže přetrvávají alespoň 3 měsíce.
V etiopatogenezi alergické rýmy dominuje imunologická reakce I. typu zprostředkovaná IgE protilátkami. Při jejím vzniku se mohou uplatňovat jako vysoko, tak nízkomolekulární látky, stejně jako u PA.
Tabulka 1 podává přehled o profesních astmatech a rinitidách v České republice od roku 1996. Tabulka 2 informuje o nejčastějších noxách, které se v jejich etiologii uplatňují (17) (tab. 1, tab. 2).
Tab. 1. Profesionální onemocnění a profesionální astma bronchiále a alergické rinitidy hlášené v České republice v letech 1996-2006 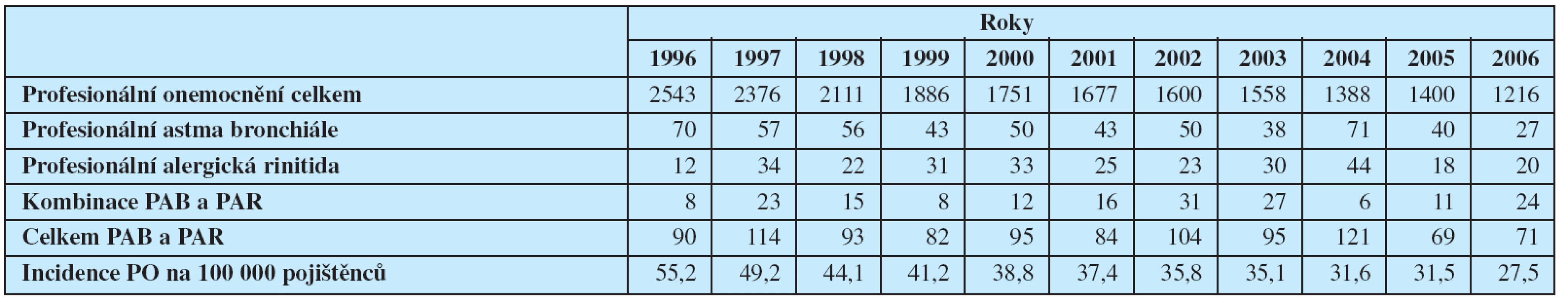
Legenda: PO - profesionální onemocnění; PAB - profesionální astma bronchiále; PAR - profesionální alergická rinitida; Tab. 2. Nejčastější noxy vyvolávající profesionální astma a rinitidu v ČR v letech 1996-2006 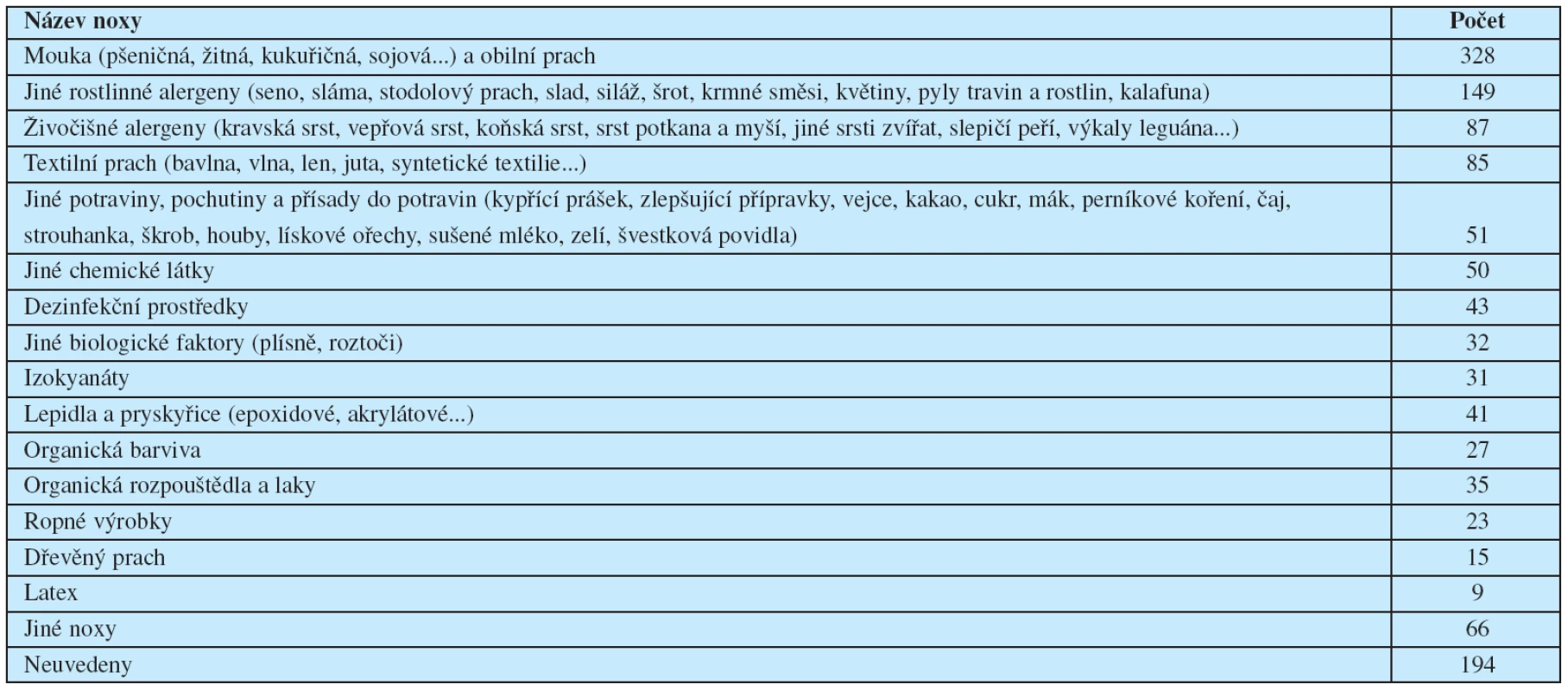
Role praktického lékaře, který provádí pracovně lékařskou péči, je v diagnostice profesního astmatu a rinitidy nezastupitelná. Je často první, kdo vyjádří podezření na možnou příčinnou souvislost onemocnění s prací a je proto velmi důležitým článkem diagnostického řetězce při stanovení profesního onemocnění, v tomto případě PA a PR. Odborníci pro nemoci z povolání disponují znalostmi problematiky jednotlivých typů provozů a pracovních rizik, zkušenostmi i diagnostickým potenciálem, ale většinou nemají možnost ovlivnit primární impulz, kterým je vyslovení podezření na možnou souvislost onemocnění s profesní expozicí.
Cílem této práce bylo podat informaci o současných možnostech a úskalích diagnostiky PA a PR a analyzovat vývoj onemocnění u pacientů, u kterých byla tato onemocnění diagnostikována na Klinice nemocí z povolání VFN a 1. LF UK v Praze 2 za posledních 10 let. Přispět k lepší informovanosti v problematice těchto onemocnění nejen z hlediska zdravotního, ale i sociálně – ekonomického.
Soubor pacientů
Klinika nemocí z povolání 1. LF UK a VFN (dále KNP VFN) v Praze 2 vyšetřuje nemocné s podezřením na profesní bronchiální astma a profesní alergickou rinitidu ze spádové oblasti Prahy a Středočeského kraje a provádí superkonsiliární vyšetření pro oddělení nemocí z povolání z jiných krajů za předpokladu, že jde o složité případy s ne zcela typickým průběhem onemocnění, kde diagnostika vyžaduje provedení specifických provokačních testů.
V prezentovaném souboru jsou nemocní s PA a/nebo PR z Prahy, Středočeského, Pardubického, Ústeckého, Libereckého a Jihočeského kraje, kteří byli vyšetření na Klinice nemocí z povolání v Praze 2 v letech 1997–2006.
Za toto období bylo na KNP VFN vyšetřeno pro podezření na profesní astma a/nebo rinitidu 296 nemocných (139 mužů a 157 žen). Na základě podrobného vyšetření včetně specifických provokační testů bylo diagnostikováno PA a/nebo PR u 83 pacientů, tj. 28 % všech vyšetřených. Tito tvoří hodnocený soubor, jehož bližší charakteristika je uvedena dále v textu a tab. 3.
Tab. 3. Základní ukazatele souboru 
Legenda: IS = interval spolehlivosti Metodika
Diagnóza onemocnění byla stanovena na základě níže popsaného vyšetření, pro určení profesionality alergického onemocnění byl rozhodující pozitivní specifický bronchoprovokační a/nebo rinoprovokační test, eventuálně expoziční test na pracovišti. Byly sledovány údaje o délce pracovní expozice do vzniku obtíží, délce obtíží do prvního vyšetření na klinice a o době, která uběhla od vyřazení pacienta z inkriminované práce do prvního vyšetření na klinice. Tyto parametry byly hodnoceny i s ohledem na to, zda noxou která vyvolala onemocnění, byla látka nízko či vysokomolekulární. Za látky vysokomolekulární byly považovány tzv. „klasické alergeny“ proteinové povahy (mouka, zvířecí epitele atd.), za nízkomolekulární pak anorganické a organických látky neproteinové povahy.
Závažnost onemocnění byla hodnocena podle kriterií pro bodové hodnocení za ztížení společenského uplatnění u nemocí z povolání stupnicí 1 – 2 – 3 – 4, kde „1“ bylo astma lehké, „2“ středně těžké, „3“ těžké a „4“ astma s pravostranným srdečním selháváním. Pozornost byla věnována léčbě a vývoji onemocnění v době stanovení diagnózy i po ukončení práce v prostředí ofenzivních alergenů i dalšímu pracovnímu uplatnění nemocných poté, co museli z důvodů profesního onemocnění ukončit práci na původním pracovišti.
V rámci zjišťování anamnestických dat byl vedle rodinné a osobní anamnézy (včetně alergologické) kladen velký důraz na podrobný rozbor anamnézy pracovní. Bylo aktivně pátráno po příznacích onemocnění, jejich vazbě na pracovní expozici, délce trvání obtíží, léčbě. Byla zvažována možnost pozdní reakce po vystavení profesní etiologické noxe, zhodnocen ústup příznaků, který nastává poté, co nemocný pracovní prostředí opustil (víkendy, dovolené, pracovní neschopnosti).
Ve zdravotní dokumentaci nemocného byl sledován vznik prvních příznaků onemocnění a jejich vztah k příslušné pracovní expozici. Hygienická stanice provedla na pracovišti nemocného pracovně lékařské šetření k ověření pracovních podmínek, výskytu a koncentrace ofenzivních nox, které by se mohly na vzniku onemocnění podílet. Pro účely provedení specifických provokačních testů provedla i odběr vzorků látek se kterými pracovník přicházel do profesního kontaktu.
Fyzikální vyšetření prováděl odborný lékař kliniky, v případě podezření na alergickou rinitidu též odborník pro otorinolaryngologii.
Alergologické vyšetření s provedením kožních prick testů na obecné inhalační alergeny a dle možnosti i profesní alergeny bylo provedeno všem pacientům. Imunologické vyšetření – vyšetření IgE protilátek – bylo indikováno zejména u podezření na IgE mediovaný typ imunologické odpovědi. U těchto nemocných byly dle možností vyšetřovány i alergenově specifické IgE protilátky na profesní alergeny.
Funkční ventilační vyšetření bylo provedeno bodypletysmograficky k odhalení typu ventilační poruchy. Rinomanometrické vyšetření při podezření na alergickou rinitidu poskytlo informaci o nosním průtoku a rezistenci. Hodnocení variability funkčních změn v průběhu 24 hodin bylo umožněno opakovaným funkčním ventilačním (eventuálně rinomanometrickým) vyšetřením 4x v průběhu 24 hod. Hodnocení stupně bronchiální reaktivity nemocného bylo realizováno pomocí nespecifických bronchoprovokačních testů histaminem, eventuálně zátěží volným během po dobu 8 min., nebo v případě stávající obstrukční ventilační poruchy bronchodilatačním testem (dále BDT). Kriteriem pozitivity testu bylo snížení usilovně vydechnutého objemu za 1. vteřinu ( dále FEV1) o 20 % proti výchozí hodnotě. V případě BDT zvýšení FEV1o 12 % (a současně alespoň o 200 ml).
Pro jednoznačné posouzení kauzální souvislosti mezi expozicí podezíranému alergenu a vznikem astmatických příznaků byly prováděny specifické bronchoprovokační testy. Nemocný byl v laboratorních podmínkách exponován alergenu a bylo sledováno, zda jeho inhalace vyvolá bronchospasmus s odpovídajícím klinickým obrazem a poklesem sledovaných ventilačních parametrů (FEV1o 20 %, střední výdechový průtok na úrovní 75, 50, 25 % usilovné vitální kapacity (MEF25,50,75), maximální střední exspirační průtok (MMEF) o 30 % proti výchozí hodnotě), zpravidla provázené vzestupem proudové rezistence dýchacích cest.
V případě podezření na PR byly prováděny rinoprovokační testy. Jako pozitivní byl hodnocen test, u kterého inhalační expozice podezírané noxe vyvolala vedle odpovídajících klinických příznaků snížení nosního průtoku o 40 % a vzestup nosní rezistence o 60 % proti výchozí hodnotě. V obou případech byli pacienti standardně sledování klinickým a funkčním vyšetřením bezprostředně po inhalační expozici alergenu, za 2, 5 a 24 hodin a kdykoliv v průběhu 24 hod, pokud se objevily odpovídající obtíže.
Pokud nebylo možno pacienta vystavit podezíranému alergenu v podmínkách klinického pracoviště (např. z technologických důvodů), nebo byl výsledek specifického provokačního testu negativní, byl proveden expoziční test na pracovišti. Zde pacient prováděl svoji obvyklou pracovní činnost za dozoru lékaře. Jeho klinický stav a funkční parametry byly hodnoceny obdobně jako v případě specifických provokačních testů v podmínkách klinického pracoviště. Statistické zhodnocení souboru bylo provedeno pomocí Excelu, Astatu a QC expertu.
Výsledky
Ve sledovaném souboru bylo 83 nemocných. U 65 bylo diagnostikováno profesní bronchiální astma, u 8 profesní rinitida a u 10 kombinace profesního astmatu s rinitidou. Základní charakteristika souboru je uvedena v tabulce 3.
Zdravotní stav všech pacientů byl po prvním vyšetření na klinice opakovaně sledován. Všichni nemocní byli vyšetření ještě alespoň 1x, 72,3 % souboru bylo vyšetřeno ještě 2x.
Průměrný interval mezi prvním a druhým vyšetřením byl 34,3 ± 4,2 měsíce s nejkratším 12 a nejdelším 120 měsíců. Průměrný interval mezi prvním a třetím vyšetřením byl 114 ± 18 měsíců s nejkratším intervalem 29 a nejdelším 336 měsíců.
V souboru převažovali nemocní s lehkým a středně těžkým astmatem. Těžké bronchiální astma a astma s pravostranným srdečním selháváním se u žádného pacienta ze souboru nevyskytlo po celou dobu sledování. Hodnocení průměrné závažnosti onemocnění při prvním, druhém a třetím vyšetření je v grafu 1.
Graf 1. Hodnocení průměrné závažnosti onemocnění při prvním, druhém a třetím vyšetření 
Mezi prvním a druhým vyšetřením došlo u řady nemocných k výraznému zlepšení zdravotního stavu. Pacienti udávali menší frekvenci obtíží a svůj životní komfort hodnotili jako lepší ve srovnání se situací před ukončením práce na původním pracovišti. Při porovnání průměrných hodnot závažnosti onemocnění byl zjištěn mezi prvním a druhým vyšetřením významný rozdíl (p < 0,05).
Nebyla nalezena korelace mezi délkou expozice a závažností zjištěného profesního onemocnění, ani mezi závažností onemocnění a délkou obtíží. Stejně tak nebyla prokázána korelace ani mezi délkou expozice, ani délkou obtíží a vývojem závažnosti onemocnění. Celkem 68 pacientů (81,9 %) souboru bylo pro PA nebo PR farmakologicky léčeno již před prvním vyšetřením na klinice. Při druhém vyšetření bylo léčeno 61 nemocných (73,5 %) a při třetím vyšetření 50, tj. 60,2 % souboru. Jak se měnilo spektrum léků u léčených pacientů při jednotlivých vyšetřeních ukazuje graf 2.
Graf 2. Spektrum farmakologické léčby zjištěné při prvním, druhém a třetím vyšetření Legenda: IKS = inhalační kortikosteroidy, LABA = dlouhodobě působící beta2 adrenergní agonisté (long acting beta agonists), SABA = krátce působící beta2 adrenergní agonisté (short acting beta agonists), ACH = anticholinergika, AH = antihistaminika 
Rozhodnutí, zda etiologická noxa, byla látkou nízko nebo vysokomolekulární bylo možno provést v 82 případech. U pacientů exponovaných nízkomolekulárním látkám na pracovišti byla zjištěna významně kratší délka expozice i délka obtíží do prvního vyšetření než u pacientů exponovaných látkám vysokomolekulárním (p< 0,05). Tito pacienti se také dostali dříve k vyšetření. Doba od vyřazení z expozice do vyšetření byla kratší, ale rozdíl oproti pacientům ze skupiny exponovaných vysokomolekulárním látkám již nebyl statisticky významný. V závažnosti onemocnění nebyly mezi oběma skupinami významné rozdíly(tab. č. 4).
Tab. 4. Hodnocení sledovaných parametrů podle molekulární hmotnosti etiologické noxy. 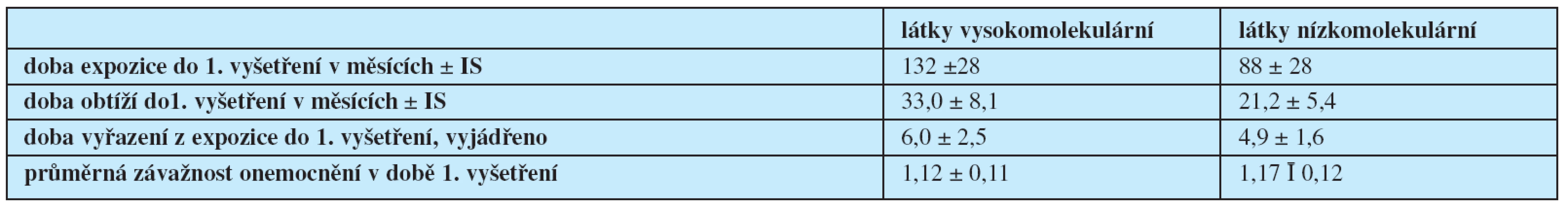
Legenda: IS = interval spolehlivosti Ve sledovaném souboru pracovalo při posledním vyšetření jen 50,6 % pacientů. Do důchodu starobního odešlo 9,7 %. Důchod invalidní plný mělo přiznáno 7,2 % a částečný dalších 1,2 %. Na úřadu práce bylo registrováno 31,3 % nemocných z celého sledovaného souboru.
Diskuse
Diagnostice a léčbě bronchiálního astmatu je od začátku devadesátých let minulého století věnována značná pozornost. V poslední době je pozorován zřejmý nárůst prevalence příznaků astmatu i alergické rinitidy jak u dětí, tak dospělých (16). GINA 2004 uvádí nárůst astmatu ve světě za posledních 10 let ze 150 na 300 milionů lidí. Studie Státního zdravotního ústavu, který ve spolupráci s praktickými dětskými lékaři monitoruje od roku 1996 zdravotní stav dětí, uvádí v roce 2006 kumulativní prevalenci astmatu u dětí v ČR 8 % a pollinózy dokonce 13 %. Při tom prevalence alergických onemocnění stoupla od roku 1996 do roku 2006 z 17 na 32% (9). I když taková studie u dospělých v ČR není k disposici, lze očekávat, že i u nich bude situace obdobná. Odhaduje se, že profesní expozice se může podílet na incidenci astmatu dospělých 3–7 % (7, 11, 12). Blanc (2) udává, že pracovní expozicí je způsobeno až 10 % astmat dospělých, pokud mezi ně počítáme i astmata zhoršená prací.
Profesní bronchiální astma i profesní rinitida jsou onemocnění, která významně ovlivňují kvalitu života a mají značný socioekonomický dopad. Onemocnění ve většině případů znamená pro nemocného nejen řadu zdravotních problémů, ale také ztrátu kvalifikace, často i zaměstnání.
Pacienta s imunologickým typem profesního astmatu i alergickou rinitidou je nutno vyřadit z kontaktu s profesním alergenem. U astmatu iritačního, ať již nově vzniklého, nebo preexistujícího latentního astmatu zhoršeného prací (který není v ČR na rozdíl např. od Kanady odškodňován), může být pacient ponechán na svém původním pracovišti, pokud je možno technickými nebo technologickými opatřeními zajistit redukci iritační látky v pracovním prostředí (7, 12, 14). Každý případ musí být posuzován přísně individuálně a zdravotní stav pracovníka i jeho pracovní podmínky musí být pravidelně a pečlivě kontrolovány.
Trvalý dlouhodobý pobyt symptomatického pacienta v prostředí profesního alergenu vede k progresi do závažných stadií onemocnění. Dochází k udržování chronického zánětu, vysoké bronchiální reaktivitě a následné remodelaci bronchiální sliznice (4). Proto je kladen velký důraz na včasnou diagnostiku profesních alergických onemocnění. Ve sledovaném souboru nebyla prokázána očekávaná korelace mezi délkou obtíží do stanovení diagnózy a závažností onemocnění v této době. Průměrná doba obtíží našeho souboru 26,7 měsíců je prakticky shodná s dobou obtíží, jakou nalezl Brhel u nemocných s profesní rinitidou na jižní Moravě (5).
Dalším, stejně závažným požadavkem je, aby vyšetření probíhalo co nejdříve od počátku obtíží. Nejlépe v době, kdy ještě nebyla zahájena preventivní protizánětlivá léčba a pacient neopustil své původní pracoviště. Pokud je pacient po delší čas vyřazen z kontaktu s profesním alergenem, dochází ke snížení imunologické odpovědi, což může být příčinou falešně negativního výsledku nespecifického i specifického provokačního testu (1). Ztráta okamžité imunologické odpovědi na profesní alergen může způsobit obtížnou identifikaci etiologické noxy (poločas specifického imunoglobulinu E je 2–3 dny) (8). Ve sledovaném souboru přicházeli nemocní na vyšetření poté, co v průměru uběhlo více než 5 měsíců od posledního pobytu na pracovišti s výskytem senzibilizující noxy, což považujeme z diagnostického hlediska za nevýhodné.
Velkým problémem je, že většina nemocných, kteří přichází na vyšetření po řadě měsíců až let obtíží, má již zavedenu preventivní protizánětlivou i úlevovou léčbu. Ve sledovaném souboru to bylo 82 % nemocných, léčbu kortikosteroidy mělo 38,5 % souboru. Před prováděním nespecifických i specifických testů je standardně doporučování léčbu vysadit (6). Na pracovišti autorů jsou kortikosteroidy vysazovány 4–6 týdnů před plánovanými testy, pokud to zdravotní stav nemocného dovolí. Pokud ne, jsou provokační testy prováděny za léčby. Pak ale vyvstává otázka, zda za případný negativní výsledek testu není zodpovědný protektivní účinek léčby. A naopak, pokud je léčba na dostatečně dlouhou dobu před vyšetřením vysazena, je v případě pozitivity testu nutno zvážit, zda není pozitivní výsledek důsledkem obecného zhoršení stavu po vysazení protizánětlivé léčby.
Všichni sledovaní pacienti byli po hlášení profesionality onemocnění vyřazení z kontaktu s profesním alergenem, což je možno považovat za příčinu statisticky významného zlepšení jejich onemocnění při následujícím vyšetření. Zvýšil se, i když nevýznamně, počet těch, kteří nemuseli být dále léčeni medikamentózně.
Na druhé straně naše práce ukázala, že pacienti, kteří museli být farmakologicky léčeni i po vyřazení z pracovního prostředí, byli pro kontrolu astmatu při dalším vyšetření daleko častěji léčeni vyššími dávkami inhalačních kortikosteroidů (IKS), nebo kombinační léčbou IKS + dlouhodobě působícími b2 adrenergními agonisty. Jak velkou roli při zavedení této léčby hrálo zhoršení tíže onemocnění, či všeobecně rozšířené povědomí lékařů a správné léčbě astmatu nelze odhadnout.
Jak ukazují naše zkušenosti, pro nemocné s profesním bronchiálním astmatem a profesní rinitidou bývá velkým problémem uplatnění se na trhu práce. Doporučované vyřazení nemocného z kontaktu s profesním alergenem vede zaměstnavatele k tomu, že z nejrůznějších důvodů ukončí se zaměstnancem pracovní poměr. Poměrně často to bývá proto, že nemá pro nemocného práci ve vyhovujících pracovních podmínkách. Pacienti bývají dlouho vedeni na úřadech práce a jen málokterý se snaží o rekvalifikaci. Ze sledovaného souboru bylo při posledním vyšetření na úřadu práce evidována třetina.
Naše práce podtrhuje význam včasné diagnostiky profesního bronchiální astmatu i profesní rinitidy. Za prognosticky zásadní považujeme to, aby byli pacienti vyřazeni z kontaktu s profesním alergenem co nejdříve po vzniku obtíží. Proto apelujeme na praktické lékaře, kteří přichází první do kontaktu s nemocným, aby měli na paměti možnost profesní etiologie onemocnění. Šetření o možné vazbě obtíží na pracovní expozici je nutno zahájit co nejdříve, pokud možno ještě v době, kdy pacient pracuje a dříve než je zahájena léčba onemocnění.
MUDr. Lebedová Jindřiška
Ve Střešovičkách 56
169 00 Praha 6
E-mail: j.lebeda@volny.cz
Zdroje
1. Banks, D.E., Barkman, W. Absence of hyperresponsiveness to methacholine in a worker with methylene diphenyl diisocyanate (MDI) – induced asthma. Chest 89, 1986, 3, p. 389-393.
2. Blanc, P.D., Toren, K. How much adult asthma can be attributed to occupational factors? Am. J. Med. 1999, 107, p. 580-587.
3. Boušová, K., Krčmová, I. Profesionální astma způsobené diizokyanáty – od teorie k realitě. Pracov. lék., 55, 2003, 3, s. 119-122.
4. Bouquet, J., Jeffery, P. K., Busse, W. W. et al. Astma. From bronchoconstriction to airways inflammation and remodeling. Am. J. Respir. Crit. Care Med. 2000, 161, p. 1720-1745.
5. Brhel, P., Vomelová, K., Říhová, A. Profesionální rinitida na jižní Moravě. Pracov. lék., 52, 2000, 3, s. 116-119.
6. Fišerová, J. Testy bronchiální reaktivity. Alergie, 2002, 4, Suppl. 2, s. 36-38.
7. Hajduková, Z. Profesionální bronchiální astma. Pracov. lék. 55, 2003, 3, s.109-112.
8. Hajduková, Z., Macháček, I. Pekařské profesionální astma. Pracov. lék. 55, 2003, 4, s. 159-162.
9. Kubinova, R., Kratenova, J., Maly, M., Zejglicova, K. Prevalence of allergy diseases in children in Czech Republic in 2006 – Cross-sectional study. Cent. Eur. J. Public. Health 2007, 15, Suppl., p. 34-35.
10. Meredith, S.K., Bugler, J., Clark, R.L. Isocyanate exposure and occupational astma: A case-referent study. Occup. Environ. Med., 57, 2000, 12, p. 830-836.
11. Novotná, B. Vývoj bronchiálního astmatu v dospělosti. Alergie, 1999, 1, s. 28-33.
12. Tarlo, S. M., Boulet, L. P., Cartier, A., et al. Canadian Thoracic Society Guidelines for accupational astma. Can. Respir. J. 5, 1998, 4, p. 289-300.
13. Tuček, M., Cikrt, M., Pelcová, D. Pracovní lékařství pro praxi. Praha: Grada Publishing, a.s., 2005. 327 s. ISBN 80-247-0927-9
14. Vandenplas, O. Occupational asthma caused by natural rubber latex: Outcome according to cessation or reduction of exposure. J. Allergy. Clin. Immunol., 109, 2002, 1, p. 125-130.
15. Vyhláška MZ ČR č. 432/2003 Sb. stanovující podmínky pro zařazování prací do kategorií, limitní hodnoty ukazatelů biologických expozičních testů, podmínky odběru biologického materiálu pro provádění biologických expozičních testů a náležitosti hlášení prací s azbestem a biologickými činiteli.
16. Weiland, S.K., von Mutius, E., Hirsch, T. et al. Prevalence of respiratory and atopic disorders among children in the East and West of Germany five years after unification. Eu. Respir. J. 1999, 14, p. 862-870.
17. Zdravotnická statistika – nemoci z povolání. UZIS ČR Praha 1997-2007.
Štítky
Praktické lekárstvo pre deti a dorast Praktické lekárstvo pre dospelých
Článek RecenzeČlánek Konsiliární psychiatrie
Článok vyšiel v časopisePraktický lékař
Najčítanejšie tento týždeň
2008 Číslo 1- Metamizol jako analgetikum první volby: kdy, pro koho, jak a proč?
- Kombinace metamizol/paracetamol v léčbě pooperační bolesti u zákroků v rámci jednodenní chirurgie
- Antidepresivní efekt kombinovaného analgetika tramadolu s paracetamolem
- Vareniklin jako pomocník v léčbě nikotinismu i u psychiatrických pacientů
-
Všetky články tohto čísla
- Problematika diagnostiky nealkoholovej steatohepatitídy v klinicko-patologickej praxi
- Vztah klinického obrazu a neurobiologie vaskulárních demencí
- Vliv kouření a volných radikálů na antioxidační ochranu a na patogenezi některých nemocí
- Etické komise v České republice
- Importované tropické horečnaté infekce
- Záchranná léčba kombinací paclitaxel + gemcitabine pacientů s germinálními nádory (GCT – germ cell tumors)
- Kauzální metody léčby varixů dolních končetin
- Recenze
- Úloha praktického lékaře a odborníka pro nemoci z povolání při diagnostice profesního bronchiálního astmatu a profesní rinitidy
- Linka pro odvykání kouření – významná součást nabídky léčby závislosti na tabáku
- Dynamika onkomarkerů v rámci onkologické léčby testikulárních germinálních nádorů
- Psychotrauma a jeho problématika při poskytování zdravotní péče
- Miniportréty slavných českých lékařů Profesor MUDr. Ladislav Borovanský – představitel české anatomie v poválečné době
- Projekt CRAB, aneb Časnou diagnostikou k lepší kvalitě života
- Vyšetřování kůže vysokofrekvenčním ultrazvukem
- Mamma HELP a „umění žít naplno!“
- Projekt „Regionální centrum pro podporu výuky a výzkumu v oblasti medicínských obrazových a klinických dat
- Od základní péče po špičkovou specializaci
- Konsiliární psychiatrie
- Praktický lékař
- Archív čísel
- Aktuálne číslo
- Informácie o časopise
Najčítanejšie v tomto čísle- Vztah klinického obrazu a neurobiologie vaskulárních demencí
- Kauzální metody léčby varixů dolních končetin
- Dynamika onkomarkerů v rámci onkologické léčby testikulárních germinálních nádorů
- Vliv kouření a volných radikálů na antioxidační ochranu a na patogenezi některých nemocí
Prihlásenie#ADS_BOTTOM_SCRIPTS#Zabudnuté hesloZadajte e-mailovú adresu, s ktorou ste vytvárali účet. Budú Vám na ňu zasielané informácie k nastaveniu nového hesla.
- Časopisy



