-
Články
- Časopisy
- Kurzy
- Témy
- Kongresy
- Videa
- Podcasty
Akútna myokarditída, výskyt, diagnostika a liečba v spádovej nemocnici
Acute myocarditis, prevalence, diagnosis and treatment in local hospital
Clinical diagnosis of acute myocarditis is one of the greatest problems of contemporary cardiology, determined by wide clinical and laboratory polymorphysm of disease. Reliable, accurate diagnostic tests able to exclude or confirm diagnosis are not available yet.
Aim of the study:
Description of the prevalence, diagnosis and treatment of patients with acute myocarditis.Patients:
From 1st July 2002 to 30th June 2003 12 patients (9 males) of age 24–49 years were hospitalised with the diagnosis of acute myocardidis.Results:
8 patients had chest pain; these patients had changes on ECG. 4 patients had heart failure; these patients had changes on echocardiography. All patients had elevation of level of troponin T and 50% of them elevation of level of creatinkinase. All patients had fever.Conclusion:
Acute myocarditis on the ECG was manifested by changes of the repolarization stage ST-T which simulated acute non Q and Q myocardial infarction or pericarditis. Echocardiography reveal localized kinetic disorders with dilated or not dilated chambers of heart.Key words:
myocarditis – cardiomyopathy – cytokines – heart failure
Autoři: M. Belicová; J. Dvorský; Ľ. Vladár; M. Mokáň
Působiště autorů: I. interná klinika Jeseniovej lekárskej fakulty UK a Martinskej fakultnej nemocnice, Martin, Slovenská republika, prednosta prof. MUDr. Marián Mokáň, DrSc.
Vyšlo v časopise: Vnitř Lék 2005; 51(5): 510-517
Kategorie: Původní práce
Souhrn
Diagnostika akútnej myokarditídy patrí aj dnes medzi najťažšie v kardiológii, jednak pre jej variabilný priebeh, a jednak preto, že ani dnes neexistuje žiadna vyšetrovacia metóda, ktorá by s istotou diagnózu akútnej myokarditídy potvrdila alebo vyvrátila.
Cieľ:
Autori v práci uvádzajú výskyt, diagnostiku a liečbu pacientov s akútnou myokarditídou v spádovej nemocnici.Súbor pacientov:
V období od 1. júla 2002 do 30. júna 2003 bolo hospitalizovaných 12 pacientov (9 mužov) vo veku 24–49 rokov s akútnou myokarditídou.Výsledky:
8 pacientov bolo prijatých s bolesťami na hrudníku a zmenami na EKG, 4 pacienti s obrazom srdcového zlyhania a zmenami pri echokardiografickom vyšetrení. Všetci pacienti mali zvýšenú hodnotu troponínu T a u 50 % z nich boli zvýšené i hodnoty celkovej kreatinkinázy. Všetci pacienti boli febrilní.Záver:
Akútna myokarditída sa prejavovala na EKG zmenami úseku ST-T, simuláciou akútneho Q a non-Q infarktu myokardu alebo perikarditídy. Pri echokardiografickom vyšetrení boli prítomné lokalizované poruchy kinetiky bez dilatácie alebo s dilatáciou dutín srdca.Kľúčové slová:
myokarditída – kardiomyopatia – cytokíny – srdcové zlyhanieÚvod
Akútna myokarditída (AM) je náhle vzniknuté zápalové ochorenie myokardu. Zápal môže postihnúť myocyty, interstícium, vaskulárne elementy a mnohokrát súčasne aj perikard [19]. Výskyt AM nie je presne známy predovšetkým pre kontroverznosť a nejednoznačnosť klinickej diagnózy [6]. Uvádza sa, že asi 1–5 % pacientov s akútnym vírusovým ochorením má AM [19]. Maximum výskytu AM (63 %) je medzi decembrom a aprílom, ochorenie je 2,5krát častejšie u mužov a černochov [6]. Diagnostika AM patrí aj dnes medzi najťažšie v kardiológii. Navyše najviac prípadov prebieha asymptomaticky a u geneticky predisponovaných jedincov vírusová AM môže predchádzať dilatačnú kardiomyopatiu [19]. Aj keď nie je ani dnes známa špecifická liečba vírusovej AM, vzhľadom na možnosť fulminantného priebehu a náhlu smrť, rovnako ako na možné neskoré následky, vývoj dilatačnej kardiomyopatie u geneticky predisponovaných jedincov, by sa táto diagnóza nemala prehliadnuť. V práci sa zameriavame na možnosti diagnostiky a liečby AM v spádovej nemocnici.
Súbor pacientov
V období od 1. 7. 2002 do 30. 6. 2003 bolo na I. internej klinike MFN v Martine celkove hospitalizovaných 2 824 pacientov, z toho 12 pacientov s diagnózou akútna myokarditída. Išlo o 9 mužov a 3 ženy vo veku 24 až 49 rokov. 2 pacienti boli prijatí v júli 2002, 9 pacientov v období január – apríl 2003 a 1 pacient v júni 2003. Pri fyzikálnom vyšetrení u 8 pacientov bola prítomná neprimeraná tachykardia pri minimálnej záťaži, na srdci mali ohraničené ozvy, na pľúcach čisté dýchanie. 2 pacienti, prijatí pod obrazom obojstranného srdcového zlyhania (SZ) boli kľudovo dušní, netolerovali horizontálnu polohu, auskultačne na srdci mali počuteľný protodiastolický cval, na pľúcach obojstranne neprízvučné chropky, palpačne zistenú hepatomegáliu, pozitívny hepatojugulárny reflux a masívne edémy dolných končatín siahajúce na stehná, z toho u jedného z nich bola pri prijatí ťažká hypotenzia až obraz kardiogénneho šoku. Zvyšní 2 pacienti boli nápadne dušní pri minimálnej námahe, 1 z nich udával posledný týždeň nočnú dušnosť a obaja mali pri vyšetrení akcentovanú II. Ozvu nad a. pulmonalis, na pľúcach mali čisté dýchanie, nebola prítomná hepatomegália a opuchy dolných končatín. 8 pacienti boli prijatí na kliniku s protrahovanými bolesťami na hrudníku, ktoré sa prvýkrát objavili pri fyzickej námahe v štádiu febrilného ochorenia. Išlo o cyklistiku v 3 prípadoch, turistiku v 2 prípadoch a fyzicky náročnú prácu v 3 prípadoch. Všetci títo pacienti mali pri prijatí zmeny na EKG. U 3 pacientov zmeny na EKG imitovali akútny non-Q infarkt myokardu (obr. 1a), vo všetkých prípadoch na prednej stene. U 2 pacientov akútny Q-infarkt myokardu (obr. 2a), v oboch prípadoch na spodnej stene. U týchto 2 pacientov však dynamika EKG-krivky nasledujúce dni mala iný charakter oproti infarktu myokardu s eleváciou ST. K negativizácii vĺn T a k ústupu elevácií ST došlo postupne až v priebehu niekoľkých dní a nedošlo k vývoju vĺn Q. Títo 5 pacienti boli prijatí s bolesťami typu stenokardií, bolesť bola lokalizovaná za hrudnou kosťou, šírila sa do ľavej ruky, alebo oboch rúk, prvýkrát sa objavila počas fyzickej záťaže, po prerušení záťaže neustúpila, a v kľude pretrvávala viac hodín. U zvyšných 3 pacientov zmeny na EKG imitovali akútnu perikarditídu (obr. 3a). Títo pacienti však nemali prítomný perikardiálny trecí šelest, nebol prítomný, ani neskôr sa neobjavil výpotok v perikarde a navyše bolesť na hrudníku nemala perikardiálny charakter. Aj u týchto pacientov protrahované bolesti na hrudníku mali charakter stenokardií. Všetci títo 8 pacienti mali opakovane doplnené transtorakálne echokardiografické (echokg) vyšetrenie srdca. Vo všetkých prípadoch dutiny srdca neboli dilatované, myokard nebol zhrubnutý, prvé 2–4 dni boli prítomné lokálne poruchy kinetiky ľavej komory (ĽK), ktoré neodpovedali klasickým oblastiam zásobovaným určitou koronárnou tepnou, a ktoré sa upravili skôr, ako zmeny na EKG. 2 pacienti prijatí pre progresiu dušnosti při echokg-vyšetrení nemali dilatované srdcové oddiely, v oboch prípadoch bola znížená ejekčná frakcia ĽK a bola prítomná pľúcna hypertenzia. 2 pacienti prijatí s obrazom obojstranného SZ mali pri echokg vyšetrení dilatáciu dutín srdca, difúznu poruchu kinetiky ĽK, významne zníženú ejekčnú frakciu ĽK a pľúcnu hypertenziu, bez výpotku v perikarde (obr. 4). Všetci títo 4 pacienti mali na EKG sínusový rytmus, zmeny v repolarizácii boli nešpecifické. Jeden z týchto 4 pacientov mal prvé 4 dni behy nepretrvávajúcej komorovej tachykardie. RTG - snímka hrudníka (v zadoprednej projekcii) bola u 8 pacientov (prijatých pre bolesti na hrudníku) bez abnormalít (tieň srdca nezväčšený), u zvyšných 4 pacientov bola prítomná stáza v malom obehu, z toho u 2 pacientov súčasne kardiomegália. Všetci 12 pacienti boli pri prijatí febrilní, ale nemali triašky a teploty nepresahovali 38,5 °C. Pacienti sa ďalej sťažovali na myalgie, udávali zvýšené potenie, celkovú slabosť, nevýkonnosť a bolesti v krku. Všetci títo pacienti boli pred prijatím ambulantne preliečení širokospektrálnymi antibiotikami (ampicilín, augmentín). Z laboratórnych vyšetrení mali všetci 12 pacienti zvýšené zápalové faktory. Mali zvýšenú sedimentáciu erytrocytov (11krát stredne zvýšené hodnoty, 1krát trojciferné hodnoty), zvýšené mukoproteiny, C-reaktívny proteín, u 6 z nich bola v úvode prítomná leukocytóza. Pacienti boli v úvode hospitalizácie vyšetrení na fokusy, ktoré boli pozitívne v 7 prípadoch (zuby, ORL - nfekcia). Z markerov poškodenia myokardu sme stanovovali troponín T a celkovú kreatinkinázu (CK). U všetkých 12 pacientov bol pozitívny troponín T, u 7 z nich bola stanovená hodnota aj kvantitatívne (firma Roche, analytický systém Elecsys, za zvýšené hodnoty sa pokladali hodnoty nad 0,04 ng/ml). Títo 7 pacienti mali hodnoty troponínu T nad 0, 04 ng/ml. Celkové CK bolo zvýšené u 6 pacientov, maximálne hodnoty sa pohybovali v rozmedzí 10,2–22,3 μkat/l (v laboratóriu našej nemocnice sú normálne hodnoty CK u mužov menej ako 3,17 μkat/l a u žien menej ako 2,78 μkat/l). Zvýšené hodnoty CK pretrvávali 8–14 dní a troponínu T 14–21 dní. Všetci pacienti mali odobraté protilátky na mykoplazmy a borélie, testy boli negatívne, a protilátky na kardiotropné vírusy, ktoré boli pozitívne u 7 pacientov (titer zvýšený 4krát oproti norme). U 2 pacientov s echokg-obrazom dilatačnej kardiomyopatie (DKMP) sme okrem selektívnej koronárografie (SKG) indikovali aj biopsiu myokardu. Indikáciou bolo SZ nereagujúce na vyťaženú liečbu. Biopsia myokardu bola vykonaná v SUSCH Bratislava s nálezom infiltrácie myokardu lymfocytmi. U ďalších 2 pacientov prijatých s progresiou námahovej dušnosti bola SKG doplnená po stabilizácii stavu s odstupom 2 mesiacov, taktiež s normálnym nálezom. U 5 pacientov prijatých s EKG-zmenami (elevácie ST, negatívne T) a bolesťami na hrudníku sme SKG indikovali v rámci diferenciálnej diagnózy a liečby akútneho koronárneho syndrómu v úvode hospitalizácie. Všetci títo pacienti mali normálny nález na koronárnych artériách. Zvyšní 3 pacienti prijatí s bolesťami na hrudníku a EKG-zmenami, ktoré imitovali perikarditídu, mali SKG doplnenú v priebehu ďalších 2 mesiacov, rovnako bola negatívna. Všetci pacienti boli prijatí v úvode na lôžko KJ, mali kľudový režim 3–7 dní, 2–4 dni bolo u nich monitorované EKG, u jedného z nich aj neinvazívne kontinuálne krvný tlak. 11 pacienti boli po 2–4 dňoch z KJ preložení na oddelenie, celkove boli hospitalizovaní 14–21 dní. Jeden z nich bol až do prekladu do SUSCH Bratislava hospitalizovaný na KJ, po preložení späť bol prijatý na oddelenie. V liečbe sme pacientom antibiotiká paušálne nepodávali, len pri zistení bakteriálneho fokusu. Pri teplote a myalgiách sme nepodávali nesteroidné antiflogistiká (indometacín, salicyláty, ibuprofen). U pacientov s bolesťami na hrudníku a EKG-zmenami sme miesto anopyrínu preferovali preventívnu dávku nízkomolekulárneho heparínu. Pri neprimeranej sínusovej tachykardii (ak nebola prejavom latentného SZ) a supraventrikulárnych poruchách rytmu sme preferovali verapamil pred beta-blokátormi. Všetci 8 pacienti prijatí s bolesťami na hrudníku mali podávané inhibítory angiotenzín konvertujúceho enzýmu (ACEI). Ako symptomatická liečba pri bolestiach na hrudníku boli podávané nitráty. Pacient prijatý s obojstranným SZ a 2 pacienti prijatí s progresiou dušnosti boli liečení ACEI a diuretikami (furosemid i. v. v kombinácii s aldactonom i.v. alebo verospironom per os). ACEI neboli podávané v úvode hospitalizácie pacientovi so SZ a ťažkou hypotenziou. Obom pacientom s dilatovanými dutinami srdca sme podávali digoxín v redukovaných dávkach. U pacienta, u ktorého boli v úvode hospitalizácie prítomné behy nepretrvávajúcej komorovej tachykardie, bol podávaný amiodarón. Pacient prijatý so SZ a ťažkou hypotenziou vyžadoval prvé 2 dni symopatikomimetiká (bola podávaná kombinovaná liečba dopamín a dobutamín). Po potvrdení diagnózy AM biopsiou myokardu u tohoto pacienta pripadali v liečbe do úvahy kortikoidy, tieto však boli kontraindikované pre vedľajšiu diagnózu (schizofrénia). Pacient bol liečený vysokými dávkami imunoglobulínu (400 mg/kg/deň) v trvaní 5 dní, ale bez priaznivého efektu. V štádiu ústupu klinických známok SZ pri pretrvávaní dilatácie dutín srdca boli u 2 pacientov v liečbe pridané beta-blokátory. Rovnako sme beta - blokátory pridali v liečbe aj 2 pacientom s pretrvávajúcou zníženou funkciou ĽK.
Obr. 1a. EKG nález 39 ročnej ženy, ktorá bola prijatá na kliniku s bolesťami na hrudníku typu stenokardií, ktoré sa objavili počas niekoľkodňovej cyklistiky počas febrilného ochorenia. 
Echokardiograficky bola zistená hypokinéza anteroapikálne, ejekčná frakcia ĽK bola 60 %, troponín T aj celková CK boli zvýšené. Koronárograficky bol zistený normálny nález. Obr. 1b. EKG nález u pacientky za 3 mesiace. 
Došlo k normalizácii zmien v repolarizačnej fáze. Nález na echokardiografii sa upravil počas hospitalizácie. Obr. 2a. EKG nález u 24ročného muža, ktorý vykonával niekoľkodňovú zvýšenú fyzickú aktivitu počas febrilného ochorenia. 
Bolesti na hrudníku typu stenokardií trvali 2 dni, na EKG boli prítomné elevácie ST inferolaterálne s kontralaterálnymi depresiami ST vo V1–2. Echokardiograficky bola zistená hypokinéza spodnej steny, ejekčná frakcia bola 55 %, troponín T aj celková CK boli zvýšené. Koronárograficky bol normálny nález. Obr. 2b. EKG-nález u pacienta za 3 mesiace, zmeny v repolarizácii sa upravili, nevznikli vlny Q. 
Echokardiografický nález sa upravil počas hospitalizácie. Obr. 3a. EKG-nález 44ročného muža, ktorý bol prijatý pre bolesti na hrudníku typu stenokardií počas týždeň trvajúceho febrilného ochorenia. 
Elevácie ST boli bez kontralaterálnych depresií úseku ST-T. Echokardiograficky bola difúzne znížená kinetika ľavej komory a znížená ejekčná frakcia na 40 %, výpotok v perikarde nebol prítomný. Troponín T mal pozitívny, CK bola v medziach normy. Koronárograficky bol zistený normálny nález. Obr. 3b. EKG-nález za 2 mesiace. 
Došlo k normalizácii ST-T-zmien, rovnako sa normalizoval aj echokardiografický nález. Obr. 1. Echokardiografický obraz 29ročného muža, prijatého so srdcovým zlyhávaním, s dilatovanými dutinami srdca, výrazne redukovanou ejekčnou frakciou ľavej komory na 25 %, s difúzne zníženou kinetikou ľavej komory. 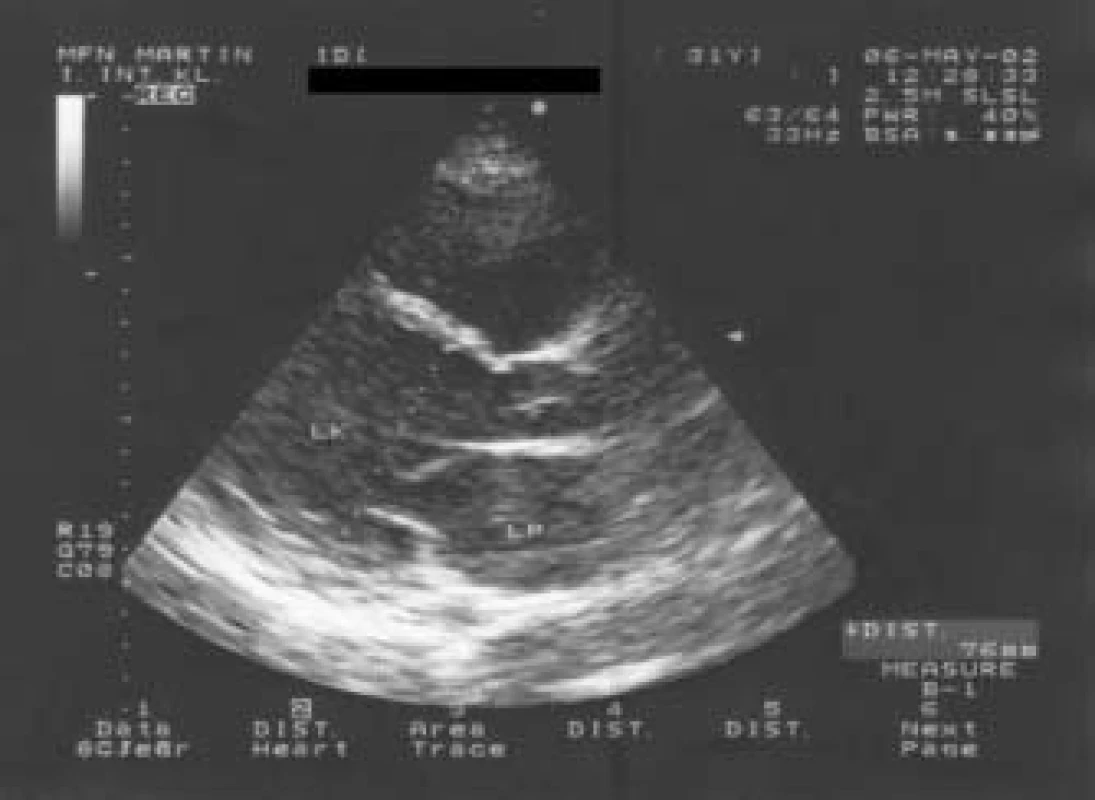
Pacient bol aktívny športovec – hokejista, mesiac dozadu trénoval počas febrilného ochorenia, po týždni začala progredovať dušnosť. Vzhľadom na rezistentný priebeh na liečbu bola doplnená koronárografia s normálnym nálezom a biopsia myokardu, ktorá potvrdila akútnu myokarditídu. U 8 pacientov prijatých s bolesťami na hrudníku s EKG zmenami a minimálnymi zmenami při echokg vyšetrení srdca (lokálne poruchy kinetiky, u jedného pacienta prechodne znížená EF ĽK na 40 %) došlo k vyliečeniu ad integrum. V priebehu 3 mesiacov sa EKG-zmeny normalizovali (obr. 1b, 2b, 3b), normalizoval sa aj echokg-nález na srdci a pacienti sú toho času bez ťažkostí. U 2 pacientov prijatých s klinickým obrazom obojstranného SZ pretrváva echokg-obraz DKMP, títo pacienti sú vo funkčnom štádiu NYHA II. U ďalších 2 pacientov prijatých pre progresiu dušnosti s echokg-nálezom zníženej funkcie ĽK bez jej dilatácie a s pľúcnou hypertenziou v priebehu 2 týždňov dušnosť ustúpila, echokg pretrváva znížená systolická funkcia ĽK bez jej dilatácie, nie je prítomná pľúcna hypertenzia v kľude a pacienti sú vo funkčnom štádiu NYHA I.
Zhrnutie výsledkov znázorňuje tab. 1 a 2.
Tab. 1. Zhrnutie výsledkov. 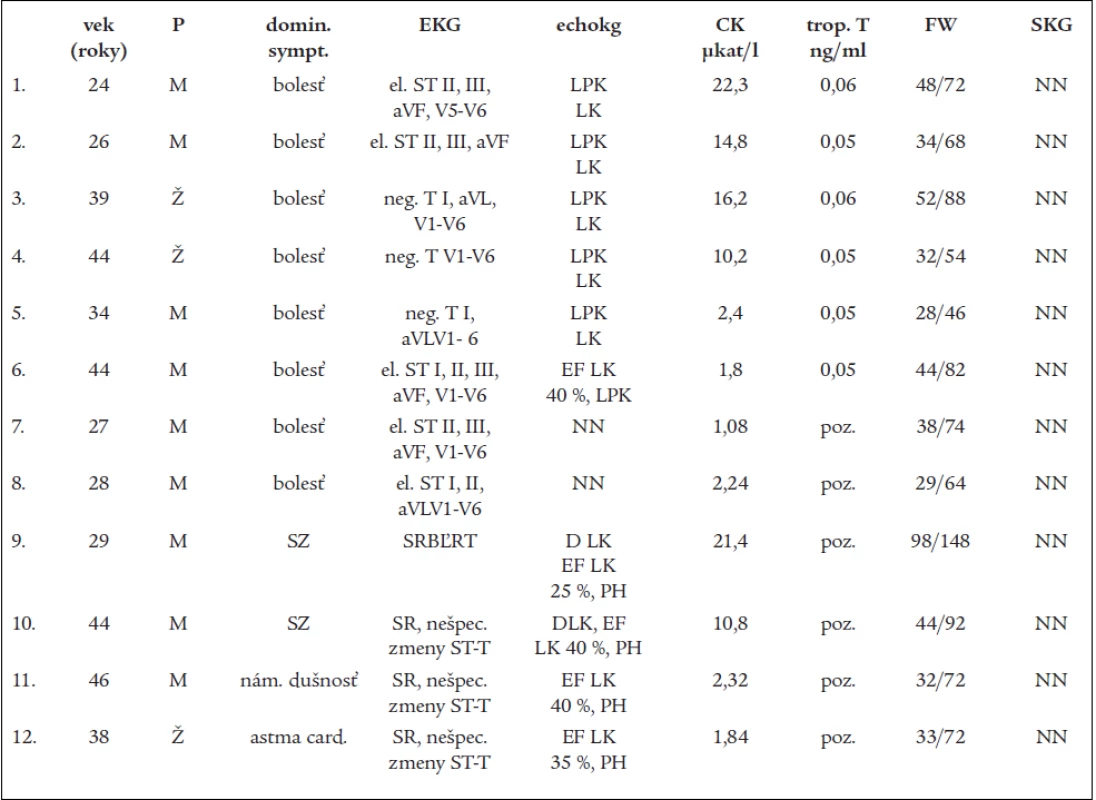
P – pohlavie, M – muž, Ž – žena, domin. sympt. – dominantné symptómy, SKG – selektívna koronárografia, LPK LK – lokálne poruchy kinetiky ľavej komory, EF – ejekčná frakcia, LK – ľavá komora, DLK – dilatácia ľavej komory, PH – pľúcna hypertenzia, SZ – srdcové zlyhanie, NN – normálny nález, SR – sínusový rytmus, BĽRT – blok ľavého ramienka Tawarova, poz. – pozitívny Tab. 2. Zhrnutie výsledkov. 
NMH – nízkomolekulárny heparín, ACEI – inhibítory angiotenzín-konvertujúceho enzýmu, i.v. – intravenózne Diskusia
Výskyt AM nie je presne známy, okrem iného aj preto, že najviac prípadov prebieha asymptomaticky. V našom súbore bola incidencia AM 0,43 % všetkých hospitalizovaných pacientov na I. internej klinike počas 1 kalendárneho roka. Výskyt bol 3krát častejší u mužov oproti ženám, maximum výskytu bol v období december – apríl, 75 %, jednalo sa dominantne omladých jedincov, čo odpovedá aj literárnym údajom [6]. Zaujímavý bol aj výskyt AM v mesiacoch jún a júl, počas horúcich dní, kedy vo všetkých 3 prípadoch sa jednalo o mladých jedincov, ktorí vykonávali fyzicky náročnú činnosť počas febrilného ochorenia. Najčastejším pôvodcom AM je infekčný činiteľ, vo viac ako v 50 % ide o vírusovú infekciu [19]. V našom súbore boli protilátky a kardiotropné vírusy pozitívne v 7 prípadoch. Tieto protilátky boli negatívne aj u 2 pacientov, kde bola diagnóza AM potvrdená biopsiou myokardu. Pri bioptickom vyšetrení u týchto pacientov bola prítomná lymfocytárna infiltrácia myokardu, vírusovú etiológiu bolo možné predpokladať. Infekčný činiteľ spôsobuje poškodenie myokardu 3 základnými mechanizmami: inváziou do myokardu (stafylokoky a iné baktérie), produkciou myokardiálnych toxínov (Corynebacterium diphteriae) a bunkami sprostredkovanou imunologickou reakciou s tvorbou protilátok proti rôznym bunečným štruktúram myocytu (vírusy). Akútna vírusová myokarditída sa dnes považuje za autoimúnne ochorenie, ktoré vzniká s odstupom 1 a viac týždňov po často banálnej vírusovej infekcii u geneticky predisponovaných jedincov [1,10,12]. Aj keď patogenéza akútnej vírusovej myokarditídy nie je ani dnes jednoznačne objasnená, dôležitú úlohu tu zohrávajú cirkulujúce cytokíny. Sú to nízkomolekulárne bielkovinné molekuly, ktoré fungujú ako bunečné mediátory a regulujú expresiu génov pre zápalovú a imunitnú reakciu [5]. Z kardiologického hľadiska možno rozdeliť cytokíny na vazokonstrikčné a vazodepresívne ako aj na prozápalové a protizápalové (IL 18). Prozápalové cytokíny (IL 1, ILF 6, IL 12, TNF α) uvoľňujú v hladkých svalových a endotelových bunkách indukovateľnú iNO-syntetázu, ktorá je zodpovedná za syntézu izoformy II oxidu dusnatého (NO). Zatiaľ čo izoforma I NO má ochranný efekt na endotelové bunky a kardiocyty, izoforma II NO pôsobí negatívne inotropne, je oxidovaná na peroxynitrát a hydroxylový radikál, ktorý poškodzuje endotélie, cievnu stenu, bunkovú membránu a mitochondrie. Poškodený endotel uvoľňuje tiež prozápalové prostanoidy. Takto sa prehlbuje oxidačný stres, dochádza k ďalšiemu uvoľňovaniu reaktívnych foriem kyslíka (RFK), ktoré reagujú s lipidmi bunkových membrán a subcelulárnych membrán a vedú k ich mechanickému rozrušeniu [8]. Poškodené ložiská v myokarde prepadajú mikronekrózam, apoptóze, fibróze alebo degenerácii s rôzne vyjadrenou zápalovou reakciou. Zápalovú reakciu tvoria bunky podľa pôvodcu, ktorý viedol k poškodeniu myokardu. Pri vírusovej infekcii ide o infiltráciu lymfocytmi a makrofágmi, bakteriálnej infekcii neutrofilmi a pri hypersenzitívnej reakcii eozinofilmi. Ložiská majú rôznu veľkosť od malých, klinicky nemých až po veľké a difúzne uložené ložiská, ktoré sú príčinou srdcového zlyhania. Vzhľadom k rozmanitosti a disperzite nekrotických ložísk je aj bioptická diagnóza a klasifikácia AM zložitá [6,19], rovnako variabilný je aj jej klinický obraz [19]. Všetci pacienti v našom súbore mali nešpecifické príznaky ako febrilie, nevýkonnosť a myalgie. Z kardiálnych príznakov u našich pacientov dominovali bolesti na hrudníku typu stenokardií, ďalej námahová a nočná dušnosť, kľudová dušnosť, hepatomegália a edémy dolných končatín. U všetkých pacientov bola pozitívna anamnéza na prebiehajúce protrahované febrilné ochorenie. Zmeny na EKG pri AM majú prechodný charakter a navyše nie sú pre toto ochorenie špecifické. EKG manifestácia sa vyskytuje častejšie ako klinické príznaky, môže byť jediným prejavom subklinicky prebiehajúcej AM [14]. Všetci naši pacienti prijatí s bolesťami na hrudníku mali na EKG-zmeny, ktoré simulovali akútny infarkt myokardu alebo perikarditídu. U pacientov prijatých s obojstranným SZ a pacientov s progresiou dušnosti bol vo všetkých prípadoch na EKG sínusový rytmus. Jeden z pacientov mal pri prijatí na EKG čerstvý blok ľavého ramienka Tawarova, ktorý pretrvával po 3 mesiacoch po prepustení z nemocnice. Pretrvávanie bloku ľavého ramienka Tawarova po AM môže predchádzať aj niekoľko rokov klinickú manifestáciu DKMP [7]. Pri AM môže, ale nemusí byť zvýšená hladina troponínov I a T, myoglobínu a CK MB, čo potvrdzuje poškodenie myokardu. Ak sú tieto markery poškodenia myokardu zvýšené, ich zvýšená hladina pretrváva dlhšie ako pri akútnom infarkte myokardu, a pri ich periodických odberoch chýba infarktová dynamika (nástup – kulminácia – pokles) [15], čo sme potvrdili aj u našich pacientov. Pri AM sa častejšie stretávame s eleváciou troponínu I a T ako s eleváciou CK MB [19]. Ak je zvýšená hladina troponínu I a T a normálna hladina myoglobínu, ide o ľahké poškodenie myokardu zápalom na úrovni bunečnej steny myocytov, čo je príčinou zvýšeného úniku týchto substancií do krvi. Ak je však zvýšený aj myoglobín, ide o ťažšie poškodenie myokardu zápalom [14]. Echokg obraz pri AM môže byť rozmanitý, neexistujú nálezy, ktoré by boli pre toto ochorenie špecifické, ale negatívny echokg-nález AM nevylučuje [19]. Poruchy kinetiky a funkcie ĽK môžu, ale nemusia byť sprevádzané dilatáciou srdcových oddielov. Odporúča sa systematické sledovanie tlaku v pľúcnici (echokg), pretože pri jeho zvýšení je nevyhnutná agresívna liečba aj v prípade, že nie sú dilatované srdcové oddiely [3]. U 2 z našich pacientov s progredujúcou dušnosťou a kardiálnou astmou nebola prítomná dilatácia dutín srdca, len znížená systolická funkcia ĽK a pľúcna hypertenzia. Títo pacienti vyžadovali intravenóznu liečbu. Pretože liečba AM a DKMP je v úvode ochorenia rozdielna, nastáva otázka, ako odlíšiť AM so SZ od DKMP so SZ. Klinické, laboratórne a echokg nálezy môžu síce naznačiť, či sa jedná o AM alebo DKMP, ale nie sú schopné úplne spoľahlivo odlíšiť obe diagnózy. Diagnóza AM je veľmi pravdepodobná pri náhlom začiatku ochorenia, ak je pacient febrilný, má sínusovú tachykardiu a nie fibriláciu predsiení, hypotenziu, má zvýšenú hladinu CK alebo troponínu I, T a väčšinou aj zvýšený myoglobín, zvýšenú sedimentáciu erytrocytov a leukocytózu, pri echokg vyšetrení ĽK len málo dilatovanú a redukovanú systolickú funkciu pravej komory srdca so znížením jej EF [2]. Rovnako ako diagnóza je dnes nejasná a nejednotná aj liečba AM. Opatrením zásadného významu v akútnej fáze je telesný kľud, pretože fyzická aktivita zvyšuje replikáciu vírusov v myokarde [19]. Telesný kľud by sa mal dodržiavať minimálne po dobu 2 týždne. U všetkých našich pacientov bolo nápadné práve podcenenie telesného kľudu v úvode ochorenia. V úvode ochorenia sú nevhodné nesteroidné antiflogistiká (indometacín, salicyláty, ibuprofen), pretože tieto v akútnej fáze (do 14 dní) tiež zvyšujú replikáciu vírusov v myokarde [l9]. Mnohí pacienti s AM majú neprimeranú sínusovú tachykardiu, ktorú vnímajú. Sú vhodné u týchto pacientov betablokátory? Malý počet a protichodné výsledky štúdií zaoberajúcimi sa účinkami beta - blokátorov pri AM zatiaľ nedovoľujú urobiť jednoznačné závery a odporúčania. Na definitívne vyriešenie tejto otázky budú potrebné ďalšie štúdie. Používanie betablokátorov pri AM sa dnes radšej neodporúča z obavy pred ich negatívne inotropným účinkom [19]. Na rozdiel od beta - blokátorov sa javí bezpečný verapamil, u ktorého sa predpokladá tlmivý vplyv na iNO syntézu a teda priaznivý vplyv na priebeh AM [4]. ACEI majú anticytokínové účinky na prozápalové cytokíny a ich podávanie redukuje tvorbu nekróz v myokarde [11,17] preto majú svoje opodstatnenie v liečbe AM od začiatku ochorenia, aj u pacientov bez dysfunkcie ĽK. Pri SZ sa diuretiká musia podávať zvlášť opatrne. Pri ich vyšších dávkach môže dôjsť k významnému zníženiu plniaceho tlaku ĽK, k zníženiu srdcového výdaja s rozvojom kardiogénneho šoku. Rovnako aj digoxín pri prejavoch SZ (ak sú dilatované dutiny srdca) podávame v redukovaných dávkach, pretože pri AM je myokard naň zvýšene citlivý a tým je zvýšený jeho proarytmický účinok [19]. při komorových alebo supraventrikulárnych poruchách rytmu je vhodný amiodarón, popisujú sa jeho inhibičné účinky na produkciu prozápalových cytokínov [17]. Po bioptickom potvrdení diagnózy AM pripadajú v liečbe do úvahy kortikoidy [19], ktoré sa však bežne v liečbe bez potvrdenia diagnózy biopsiou nepodávajú. Zaujímavé sú tiež literárne údaje liečby AM so závažnou systolickou dysfunkciou ĽK a s prejavmi SZ vysokými dávkami imunoglobulínu (400 mg/kg/deň) v trvaní 5 dní [18]. My sme túto liečbu podávali u jedného pacienta, po liečbe však nedošlo k zlepšeniu systolickej funkcie ĽK. V štádiu ústupu klinických známok SZ pri pretrvávaní dilatácie dutín srdca je možné do liečby pridať betablokátory. Protivírusové lieky u pacientov s AM predstavovali veľkú nádej, ale ich priaznivý efekt je limitovaný v najskoršej fáze infekcie (do 4. dňa), našim pacientom táto liečba nepodala podávaná. Liečba protizápalovými cytokínami a prozápalovými anticytokínami, rovnako ako podávanie blokátorov rastového faktora (sumarín) je v štádiu experimentu [13,20]. Prognóza pacientov s AM je daná rozsahom poškodenia myokardu, včasnou a primeranou liečbou a genetickou predispozíciou [16,19]. Ochorenie končí najčastejšie vyliečením ad integrum. U geneticky predisponovaných jedincov sa s odstupom mesiacov až rokov môže vyvinúť DKMP, mnohokrát po nerozpoznanej AM v rámci vírusového ochorenia. U týchto pacientov sa predpokladá defekt supresorových T-lymfocytov [12]. Priemerované EKG sa u týchto pacientov javí ako vyšetrenie, dovoľujúce dlhodobo sledovať EKG prejavy prebiehajúcich štrukturálnych zmien v myokarde i v dobe, keď štandardné EKG a echokg-vyšetrenie srdca môžu byť ešte normálne [9].
Záver
Diagnóza AM je aj dnes ťažká. Na AM treba myslieť u mladých jedincov s febrilným ochorením a zmenami na EKG alebo klinickými známkami SZ. V našom súbore pacientov zmeny na EKG najčastejšie imitovali akútny infarkt myokardu, boli spojené s bolesťami na hrudníku charakteru stenokardií, ktoré mali menšiu intenzitu a dlhšie trvanie (hodiny, dni). Odlíšenie od akútneho koronárneho syndrómu s eleváciami a bez elevácií ST u týchto pacientov je ťažké, a vzhľadom na rozdielnu liečbu a prognózu nutné. V prípade, že na základe klinického priebehu a anamnézy u pacientov nedokážeme jednoznačne odlíšiť akútny koronárny syndróm a AM, je SKG jednoznačne indikovaná. U pacientov so známkami SZ je dôležité odlíšenie AM od DKMP. Okrem anamnézy náhleho nástupu SZ napomôže precízne echokg-vyšetrenie srdca a vyšetrenie markerov myokardiálnej nekrózy. Dnes nie je známa účinná špecifická liečba vírusovej AM. Preto sa ako perspektívna v najbližšej budúcnosti v rámci prevencie AM javí vakcinácia proti kardiotropným vírusom.
MUDr. Margita Belicová, Ph.D.
www.mfn.sk
e-mail: mbelicova@hotmail.com
Doručeno do redakce: 11. 2. 2004
Přijato po recenzi: 23. 8. 2004
Zdroje
1. Caforio AL, Mahon NJ, Mckenna WJ. Cardiac autoantibodies to myosin and other heart-specific autoantigens in myocarditis and dilated cardiomyopathy. Autoimmunity 2001; 34(3): 199–204.
2. Campana C, Monti L, Arbustini E et al. Clinicopathological correlates can predict acute myocarditis in patients with recent - onset heart failure: preliminary data. Ital Heart J 2002; 3(3): 188–193.
3. Cappola TP, Felker GM, Kao WH et al. Pulmonary hypertension and risk of death in cardiomyopathy: patients with myocarditis are at higher risk. Circulation 2002; 105(14): 1663–1668.
4. Dong R. Verapamil ameliorates the clinical pathological course of murine myocarditis. J Clin Invest 1992; 90 : 2022–2030.
5. Furukawa Y, Kobuke K, Matsumori A. Role of cytokines in autoimmune myocarditis and cardiomyopathy. Autoimmune 2001; 34(3): 165–168.
6. Gregor P. Myokarditidy. Vnitř Lék 2000; 46(11): 801–807.
7. Gregor P. Význam elektrokardiografie u kardiomyopatií. Vnitř Lék 2002; 48(Suppl 1): 64–66.
8. Hill SL, Rose NR. The transition from viral to autoimmune myocarditis. Autoimmunity 2001; 34(3): 169–176.
9. Kvasnička J, Tušl Z, Ceral J et al. Pruměrované EKG v dlouhodobém sledování nemocného s fulminantnou myokarditídou. Vnitř Lék 2002; 48(Suppl 1): 213–215.
10. Maisch B, Ristic AD, Hufnagel G et al. Pathophysiology of viral myocarditis. The role of humoral immune response. Cardiovacs Pathol 2002; 11(2): 112–122.
11. Rezkalla S. Treatment of viral myocarditis with focus on captopril. Am J Cardiol 1996; 77 : 634–637.
12. Sherry B. The role of interferon regulatory factors in the cardiac response to viral infection. Viral Immunol 2002; 15(1): 17–28.
13. Shiono T, Kodama M, Hanawa H et al. Suppression of myocardial inflammation using sumarin, a growth factor blocker. Circ J 2002; 66(4): 385–389.
14. Spodick DH. Myopericarditis/Perimyocarditis. In: Braunwald E. Heart disease. Philadelphia: WB Saunders 2001 : 1836–1838.
15. Šochman J. Disciplína: akútna nekróza myokardu. Cor Vasa 2002; 44(10): 392–395.
16. Špinarová L, Toman J. Genetika dilatační kardiomyopatie a myopatií. Cor Vasa 2003; 45(6): 329–332.
17. Tabet JY, Lopes ME, Champagne S et al. Inflammation, cytokinines and antiinflammatory therapies in heart failure. Arch Mal Coeur Vaiss 2002; 95(3): 204–212.
18. Tedeschi A, Airaghi L, Giannini S et al. High-dose intravenous immunoglobulin in the treatment of acute myocarditis. A case report and review of the literature. J Intern Med 2002; 251(2): 169–173.
19. Wynne J. Myocarditis. In: Braunwald E. Heart disease. Philadelphia: WB Saunders 2001 : 1783–1806.
20. Yoshida A, Kand T, Tanaka T et al. Interleukin – 18 reduces expression of cardiac tumor necrosis factor-alpha and atrial natriuretic peptide in a murine model of viral myocarditis. Life Sci 2002; 70(11): 1225–1234.
Štítky
Diabetológia Endokrinológia Interné lekárstvo
Článok vyšiel v časopiseVnitřní lékařství
Najčítanejšie tento týždeň
2005 Číslo 5- Parazitičtí červi v terapii Crohnovy choroby a dalších zánětlivých autoimunitních onemocnění
- Intermitentní hladovění v prevenci a léčbě chorob
- Rizikové období v léčbě růstovým hormonem: přechod mladých pacientů k lékařům pro dospělé
- Statinová intolerance
- Monoklonální protilátky v léčbě hyperlipidemií
-
Všetky články tohto čísla
- Katetrová ablace atrioventrikulární nodální reentry tachykardie
- Prodloužené podávání nízkomolekulárních heparinů
- Genetické testy v predikci toxicity chemoterapie – první krok nové éry onkoterapie
- Normoglykemie – terapeutický cíl pro diabetiky (i nediabetiky) v kritickém stavu
- Obezita, spánková apnoe a erektilní dysfunkce: tři vrcholy jednoho trojúhelníku?
- Naše zkušenosti s léčbou membranózní nefropatie cyklosporinem
- Akútna myokarditída, výskyt, diagnostika a liečba v spádovej nemocnici
- Prevence žilní trombózy a plicní embolie na interním oddělení
- Příčina klinických projevů chronické žilní nedostatečnosti u pacientů s nadváhou a obezitou
- Urgentní endoskopická papilosfinkterotomie u osob starších 70 let
- Prietok cez portálnu vénu a kongestívne poškodenie pečene u chorých s pokročilým srdcovým zlyhávaním
- Katetrová ablace atrioventrikulární nodální reentry tachykardie (neinvazivní možnosti diagnostiky, okamžité a jednoroční výsledky sledování skupiny 40 nemocných s provedenou radiofrekvenční ablací v roce 2002)
- Vazospastická angina pectoris – patogeneza, diagnostika a léčba
- Prodloužené podávání nízkomolekulárních heparinů v prevenci pooperační trombózy
- Genetické testy v predikcii účinnosti a toxicity chemoterapie u onkologických pacientov
- Pneumologická problematika pacientů s diabetes mellitus
- Obstrukční spánková apnoe, hypertenze a erektilní dysfunkce
- Lokalizace zdroje recidivujícího krvácení v tenkém střevě u hemoragické hereditární teleangiektazie pomocí scintigrafie s in vivo označenými erytrocyty pomocí 99mTc−pertechnetátu
- Systémová AL−amyloidóza s dominující klinickou manifestací v trávicím traktu
- Primář MUDr. Petr Svačina jubilující
- XXIV. dny mladých internistů, Olomouc 26.–27. 5. 2005 – gastroenterologie
- XXIV. dny mladých internistů, Olomouc 26.–27. 5. 2005 – hematologie
- XXIV. dny mladých internistů, Olomouc 26.–27. 5. 2005 – kardiologie
- XXIV. dny mladých internistů, Olomouc 26.–27. 5. 2005 – nefrologie
- XXIV. dny mladých internistů, Olomouc 26.–27. 5. 2005 – poruchy metabolizmu, endokrinologie, diabetes mellitus
- XXIV. dny mladých internistů, Olomouc 26.–27. 5. 2005 – revmatologie
- XXIV. dny mladých internistů, Olomouc 26.–27. 5. 2005 – varia
- Vnitřní lékařství
- Archív čísel
- Aktuálne číslo
- Iba online
- Informácie o časopise
Najčítanejšie v tomto čísle- Akútna myokarditída, výskyt, diagnostika a liečba v spádovej nemocnici
- Vazospastická angina pectoris – patogeneza, diagnostika a léčba
- Naše zkušenosti s léčbou membranózní nefropatie cyklosporinem
- Pneumologická problematika pacientů s diabetes mellitus
Prihlásenie#ADS_BOTTOM_SCRIPTS#Zabudnuté hesloZadajte e-mailovú adresu, s ktorou ste vytvárali účet. Budú Vám na ňu zasielané informácie k nastaveniu nového hesla.
- Časopisy



