-
Články
- Časopisy
- Kurzy
- Témy
- Kongresy
- Videa
- Podcasty
Příčina klinických projevů chronické žilní nedostatečnosti u pacientů s nadváhou a obezitou
Cause of clinical manifestations of chronic venous insufficiency in patients with overweight and obesity
The aim of the paper was to answer the question to what degree clinical manifestations of chronic venous insufficiency in patients with overweight and obesity have connection with increased body weight, possibly with its various complications, and to what degree they are based on underlying primary infliction of lower limb venous system. Population consisted of 100 patients ((78 females a 22 males) with manifestations of chronic venous insufficiency (C1–C6 according to CEAP). Nutrition status of the patients was evaluated based on BMI: control group with BMI ≥ 20–25 kg/m2 (n = 49), monitored group with BMI ≥ 26 kg/m2 (n = 43) was divided in overweight patients (BMI ≥ 26–29 kg/m2) and obese patients (BMI ≥ 30 kg/m2). In control group of patients with BMI ≥ 20–25 kg/m2 we demonstrated primary infliction of venous wall (67.3%) as a main cause of clinical manifestations of chronic venous insufficiency, which was exhibited by reflux in superficial venous system and supported by positive family history (77.6%) and high correlation between positive family history and the infliction of superficial veins (67.3%). In monitored group with BMI ≥ 26 kg/m2 and BMI ≥ 30 kg/m2) causes of clinical manifestations of chronic venous insufficiency can be divided at least into three groups: 1. primary infliction of venous wall (55% verweight patients, 20.8% obese patients) supported by positive family history, 2. obesity as a primary cause of symptoms of chronic venous insufficiency, 3. obesity as a main risk factor of various diseases which can lead to secondary posttraumatic or postthrombotic infliction of lower limb venous system.
Key words:
chronic venous insufficiency – duplex sonography – risk factors – overweight – obesity – BMI – heredity – reflux
Autoři: D. Musil 1; J. Herman 2
Působiště autorů: Nestátní interní a cévní ambulance, II. poliklinika, Olomouc 1; II. chirurgická klinika Lékařské fakulty UP a FN Olomouc, přednosta prof. MUDr. Miloslav Duda, DrSc. 2
Vyšlo v časopise: Vnitř Lék 2005; 51(5): 523-528
Kategorie: Původní práce
Souhrn
Práce se snaží odpovědět na otázku, do jaké míry mají klinické projevy chronické žilní nedostatečnosti u pacientů s nadváhou a obezitou spojitost se zvýšenou tělesnou hmotností, případně s jejími různými komplikacemi, a do jaké míry mají podklad v primárním postižení žilního systému dolních končetin. Soubor tvořilo 100 pacientů (78 žen a 22 mužů) s projevy chronické žilní nedostatečnosti (C1–C6 podle CEAP). Stav výživy nemocných byl hodnocen na základě BMI: kontrolní skupina s BMI ≥ 20–25 kg/m2 (n = 49), sledovaná skupina s BMI ≥ 26 kg/m2 (n = 43) byla rozdělena na podskupiny pacientů s nadváhou (BMI ≥ 26–29 kg/m2) a na obézní nemocné (BMI ≥ 30 kg/m2). U kontrolní skupiny pacientů s BMI ≥ 20–25 kg/m2 jsme jako hlavní příčinu klinických projevů chronické žilní nedostatečnosti prokázali primární postižení žilní stěny (67,3 %), projevující se refluxem v povrchovém žilním systému a podpořenou pozitivní rodinnou anamnézou (77,6 %) a vysokou korelací mezi pozitivní rodinnou anamnézou a postižením povrchových žil (67,3 %). Ve sledované skupině pacientů s BMI ≥ 26–29 kg/m2 a BMI ≥ 30 kg/m2 lze příčiny klinických projevů chronické žilní nedostatečnosti rozdělit nejméně do 3 skupin: 1. primární postižení žilní stěny (55 % pacientů s nadváhou, 20,8 % obézních pacientů) podepřené pozitivní rodinnou anamnézou, 2. obezita jako primární příčina příznaků chronické žilní insuficience, 3. obezita jako hlavní rizikový faktor různých onemocnění, která mohou vést k sekundárnímu posttraumatickému nebo posttrombotickému postižení žilního systému dolních končetin.
Klíčová slova:
chronická žilní nedostatečnost – duplexní sonografie – rizikové faktory – nadváha – obezita – BMI – dědičnost – refluxÚvod
Obezita je nejčastější chronické onemocnění, které má svůj původ v moderním způsobu života, charakterizovaném nízkým výdejem a vysokým příjmem energie. Poslední statistické údaje z USA a Evropy uvádějí, že téměř polovina dospělých osob trpí nadváhou (BMI = 25–29 kg/m2) a více než 30 % je obézních (BMI ≥ 30 kg/m2). Konkrétní čísla pro jednotlivé země se samozřejmě liší, to ale nic nemění na významu nadváhy a obezity pro vznik řady onemocnění, u kterých zvýšená tělesná hmotnost figuruje jako jeden z hlavních rizikových faktorů.
Na prvním místě je nutno jmenovat kardiovaskulární onemocnění (arteriální hypertenze, ICHS, CMP, srdeční selhání, chronická žilní nedostatečnost, flebotrombóza), dále respirační onemocnění (syndrom spánkové apnoe, hypoxemie, kardiorespirační syndrom u extrémní obezity – pickwickovský syndrom), hepatobiliární onemocnění (žlučové kameny, steatóza jater), revmatická onemocnění (koxartróza, gonartróza), nádory (kolorektální karcinom, nádory prostaty, dělohy, vaječníků, prsu), metabolická a endokrinní onemocnění (metabolický syndrom, diabetes mellitus).
Zatímco incidence ischemické choroby dolních končetin se u obézních osob ve srovnání s normosomními pacienty nezvyšuje, žilní onemocnění dolních končetin jsou zde častější. U pacientů se zvýšenou tělesnou hmotností je popisován vyšší výskyt otoků dolních končetin, bércových vředů a lymfedému. Obezita je uváděna jako jeden z hlavních rizikových faktorů vzniku chronické žilní insuficience u obou pohlaví, zejména u žen, bohužel důkazy zatím nejsou jednoznačné (tab. 1).
Tab. 1. Nejčastěji uváděné rizikové faktory vzniku chronické žilní nedostatečnosti dle [3,4,5]. ![Nejčastěji uváděné rizikové faktory vzniku chronické žilní nedostatečnosti dle [3,4,5].](https://www.prelekara.sk/media/cache/resolve/media_object_image_small/media/image/7b963b7728f60d4a50d73458e39aec06.png)
Nejednoznačnost důkazů je zřejmě důvod, proč obezita není zahrnuta do CEAP, nejnovějšího a v současné době zřejmě nejpoužívanějšího klasifikačního systému pro chronickou žilní nedostatečnost, ani do jiných skórovacích systémů. Některé studie dokonce u pacientů s těžkou obezitou (BMI ≥ 40 kg/m2) zpochybnily podíl refluxu v žilním systému dolních končetin na vzniku typických projevů chronické žilní nedostatečnosti (včetně bércového vředu) [7]. Také podle výsledků průřezových epidemiologických studií, sledujících rizikové faktory u středně těžké až těžké chronické žilní nedostatečnosti, je vypočítaný tzv. poměr šancí (odds ratio) pro obezitu poměrně malý [5] (tab. 2).
Tab. 2. Hodnocení rizikových faktorů středně těžké a těžké chronické žilní nedostatečnosti podle poměru šancí (odds ratio) [5]. ![Hodnocení rizikových faktorů středně těžké a těžké chronické žilní nedostatečnosti podle poměru šancí (odds ratio) [5].](https://www.prelekara.sk/media/cache/resolve/media_object_image_small/media/image/986384db462a7133b5309526f2c69704.png)
Cíl práce
Jak je z výše uvedeného nástinu problematiky patrné, není úloha nadváhy a obezity při vzniku chronické žilní nedostatečnosti zatím zdaleka dořešena. Tato práce si proto klade za cíl odpovědět na otázku, do jaké míry mají klinické projevy chronické žilní nedostatečnosti u pacientů s nadváhou a obezitou spojitost se zvýšenou tělesnou hmotností, případně s jejími různými komplikacemi, a do jaké míry mají podklad v primárním postižení žilního systému dolních končetin (tzv. vrozená méněcennost žilní stěny). Řešení problému jsme rozdělili na tyto dílčí otázky:
- Jak často zjišťujeme u pacientů s nadváhou nebo obezitou poruchy hemodynamiky ve smyslu refluxu v povrchovém a hlubokém žilním systému dolních končetin ve srovnání s normosomními pacienty?
- V kolika žilních segmentech je reflux na jedné dolní končetině současně přítomen?
- Mají obézní pacienti stejně často pozitivní rodinnou anamnézu stran chronické žilní nedostatečnosti jako stejně postižení nemocní s normální tělesnou hmotností?
Soubor nemocných a metodika
Náš soubor tvořilo 100 pacientů (78 žen a 22 mužů) odeslaných do cévní ambulance pro různé klinické projevy chronické žilní nedostatečnosti, klasifikované jako stadium C1–C6 podle CEAP. Stav výživy nemocných byl hodnocen na základě BMI:
- BMI < 20 kg/m2 – snížená výživa (snížený index tělesné hmotnosti);
- BMI ≥ 20–25 kg/m2 – normální výživa (normosomní pacienti, normální index tělesné hmotnosti);
- BMI ≥ 26–29 kg/m2 – nadváha;
- BMI ≥ 30 kg/m2 – obezita.
Na základě BMI byli nemocní začleněni buď do kontrolní skupiny (BMI ≥ 20–25 kg/m2, n = 49) nebo do sledované skupiny s BMI ≥ 26 kg/m2 (n = 43), kterou jsme dále rozdělili na pacienty s nadváhou (BMI ≥ 26 až 29 kg/m2) a na obézní nemocné (BMI ≥ 30 kg/m2, BMI v rozmezí 31 až 40 kg/m2). Skupina nemocných s BMI < 20 kg/m2 byla jednak málo početná (n = 8), ale zejména svým věkovým složením (průměrný věk 26 let) nebyla srovnatelná s ostatními skupinami, proto jsme ji ze studie vyřadili. Základní charakteristiky jednotlivých skupin ukazuje tab. 3.
Tab. 3. Rozdělení nemocných podle BMI. 
BMI = tělesná hmotnost (kg) : tělesná výška (m2) U všech nemocných byla odebrána anamnéza a provedeno fyzikální vyšetření se zaměřením na žilní onemocnění dolních končetin. V anamnéze jsme pátrali po subjektivních potížích spojených s chronickou žilní nedostatečností, rizikových faktorech jejího vzniku (rodinná anamnéza, počet těhotenství, změny tělesné hmotnosti, kouření, pravidelné užívání ženských pohlavních hormonů, úrazy a operace na dolních končetinách, prodělané flebotrombózy nebo tromboflebitidy), zjišťovali jsme další přidružená onemocnění a aktuálně užívané léky.
Rodinná anamnéza byla hodnocena jako pozitivní, pokud alespoň jeden prvostupňový příbuzný (otec, matka, sourozenci) trpěl podle sdělení pacienta prokazatelně chronickou žilní nedostatečností (varixy, operace dolních končetin pro varixy, bércový vřed). Při fyzikálním vyšetření jsme zaznamenávali všechny objektivní klinické známky žilního postižení dolních končetin podle klinické klasifikace C1–C6 (venektazie, varixy, otoky, kožní změny, aktivní a zhojené bércové vředy).
Pomocí duplexní ultrasonografie (DUSG) jsme obvyklým způsobem lineární sondou 7,5 a 10 MHz v B-modu, barevným mapováním krevního toku (CFM) a pulzním Dopplerem (PW) v poloze vleže na zádech a na břiše, za použití Valsalvova manévru a manuální komprese stehna, vyšetřili přítomnost refluxu v safenofemorální junkci (SFJ), safenopopliteální junkci (SPJ) v oblasti v. femoralis superficialis a v. poplitea. Reflux byl stanoven, pokud zpětný tok krve při Valsalvově manévru a manuální kompresi stehna, zaznamenaný na dopplerovské průtokové křivce, trval 1 sekundu a déle. Perforátory byly vyšetřovány pouze u pacientů s těžšími projevy chronické žilní nedostatečnosti (C4–C6 podle CEAP) [6].
Výsledky
U většiny kontrolních normosomních pacientů s klinickými projevy chronické žilní nedostatečnosti jsme duplexní ultrasonografií prokázali reflux v hlavních kmenech povrchových žil (83,7 %). U sledované skupiny nemocných s nadváhou bylo toto procento nižší (65 %) a u obézních jsme reflux v povrchovém žilním systému prokázali pouze ve 37,5 % případů. Výskyt refluxu v povrchových žilách u našich pacientů se stoupající tělesnou hmotností klesal (tab. 5). Rozdíl je ještě výraznější, pokud srovnáme počet končetin s refluxem izolovaným pouze na povrchový žilní systém (tj. reflux v povrchovém žilním systému bez současně přítomného refluxu v hlubokých žilách) – 53,1 % u kontrolní skupiny, 15 % u pacientů s nadváhou a 12,5 % u obézních (tab. 4).
Tab. 4. Průkaz refluxu duplexní ultrasonografií v jednotlivých žilních systémech DKK. 
Tab. 5. Reflux v povrchovém žilním systému – souhrnně (povrchové žíly + povrchové žíly a hluboké žíly). 
Naopak výskyt refluxu v hlubokém žilním systému se stoupající tělesnou hmotností narůstal a pořadí čísel se obrátilo. Zatímco u normosomních osob s chronickou žilní nedostatečností jsme reflux v hlubokýchžilách dolních končetin nalezli pouze asi z 1/3 (36,7 %), u obézních pacientů téměř ze 3/4 (75 %) (tab. 6).
Tab. 6. Reflux v hlubokém žilním systému – souhrnně (hluboké žíly + povrchové žíly a hluboké žíly). 
Pokud se podíváme na lokalizaci refluxu v jednotlivých hlavních segmentech povrchového žilního systému dolních končetin (safenofemorální a safenopopliteální junkce), zjistíme, že u kontrolních normosomních osob převažoval izolovaný reflux v jednom segmentu, a to ve velké safeně (85 %; n = 34). Za ním se značným odstupem následoval reflux ve 2 segmentech povrchového žilního systému (SFJ + SPJ 12,5 %; n = 5).
Obdobná situace byla u pacientů s nadváhou a obezitou, kde také převažoval reflux ve velké safeně (70 %; n = 7, resp. 100 %; n = 9). Reflux ve 2 segmentech povrchového žilního systému jsme u obou sledovaných skupin nalezli pouze vzácně (tab. 7). Mezi kontrolní a sledovanou skupinou jsme nenalezli rozdíl ve výskytu refluxu v hlavních segmentech povrchového žilního systému dolních končetin.
Tab. 7. Lokalizace refluxu v povrchovém žilním systému. 
SFJ – safenofemorální junkce, SPJ – safenopopliteální junkce V segmentech hlubokého žilního systému (ileofemorální a femoropopliteální) u normosomních nemocných výrazně převažoval kombinovaný reflux (IF + FP 65,5 %; n = 19) nad izolovaným refluxem pouze v jednom žilním segmentu (IF 20,7 %; FP 13,8 %). Výskyt kombinovaného refluxu (IF + FP 29,4 %; n = 5) byl u pacientů s nadváhou srovnatelný s výskytem izolovaného refluxu (IF 29,4 %; FP 41,2 %). U obézních lidí se kombinovaný reflux vyskytoval mnohem častěji než reflux izolovaný (IF + FP 56 %; IF 31,3 %; FP 12,5 %) (tab. 8).
Tab. 8. Lokalizace refluxu v hlubokém žilním systému. 
IF – ileofemorálně, FP – femoropopliteálně Ve skupině kontrolních normosomních osob s projevy chronické žilní insuficience měly pozitivní rodinnou anamnézu, tedy onemocnění žilního systému DKK alespoň u 1 prvostupňového příbuzného, téměř 3/4 nemocných (77,6 %). U osob s nadváhou mělo pozitivní anamnézu pouze 55 %. Přibližně stejně na tom v naší skupině byli i obézní pacienti (50 %) (tab. 9).
Tab. 9. Pozitivní rodinná anamnéza u našich pacientů s chronickou žilní nedostatečností. 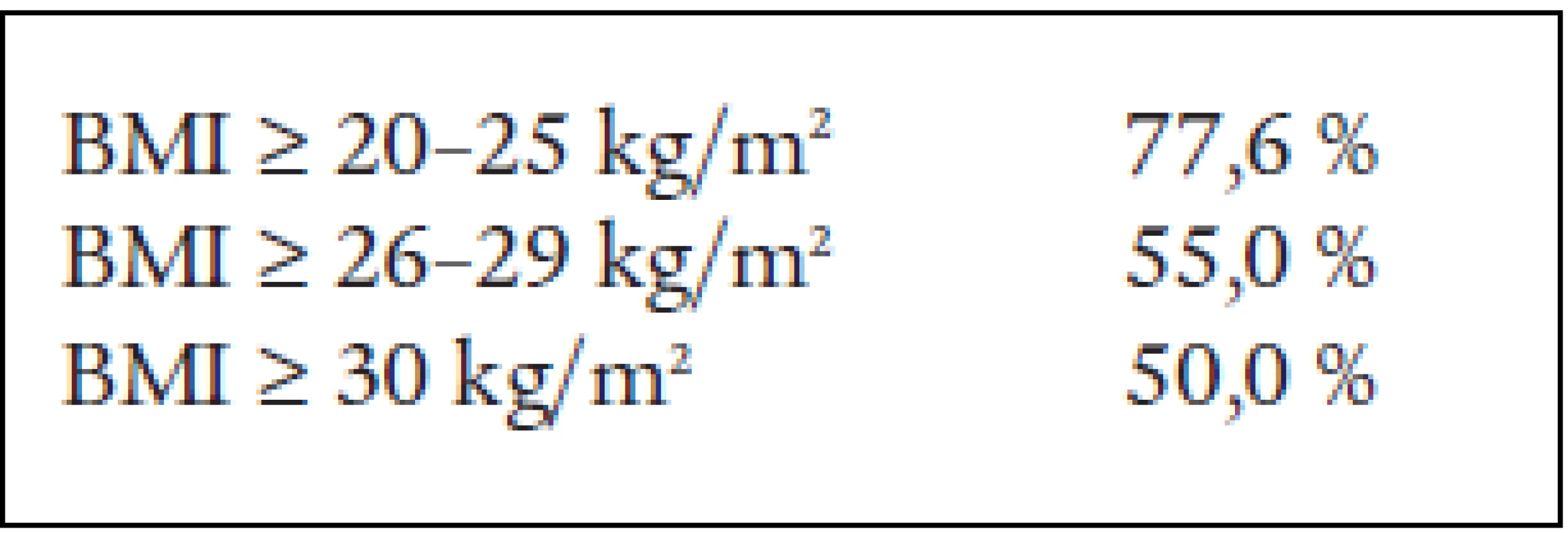
Diskuse
O subjektivních potížích provázejících žilní nedostatečnost lze s jistotou říci, že jsou nespecifické a poměrně pestré. Nespecifické jsou proto, že své potíže pacienti často nepřipisují zjevnému žilnímu onemocnění a stejné příznaky mohou vyvolávat také jiné choroby. Širokou škálu projevů provázejících žilní nedostatečnost lze někdy jen s obtížemi odlišit od vertebrogenních, neuropatických, artrotických a jiných skeletomuskulárních potíží. To zvláště platí pro pacienty s nadváhou a obezitou (tab. 10). Tito nemocní ve zvýšené míře zatěžují páteř a klouby dolních končetin, trpí diabetem. Bolesti dolních končetin a bolesti páteře, které propagují do dolních končetin, jsou u těchto osob běžné. Zvýšená mechanická zátěž kloubních ploch zhoršuje vrozené malformace kyčlí a kolen, urychluje jejich opotřebení a rozvoj artrózy. Více než polovina případů koxartrózy vzniká u žen v souvislosti s obezitou.
Tab. 10. Nejčastější příčiny subjektivních potížích v oblasti dolních končetiny u obézních pacientů. 
Na druhé straně je obezita pokládána za jednu z hlavních příčin chronické žilní nedostatečnosti a také s ní spojených klinických projevů. Ve velké studii případů a kontrol byla obezita mnohem častější u jedinců s venektaziemi a kmenovými varixy než u kontrol (15 % proti 3 %) [8]. Také ve Framinghamské studii nalezli autoři během 16letého sledování vyšší incidenci varixů u lidí s BMI ≥ 27 kg/m2 než u jedinců s BMI < 27 kg/m2. Tento rozdíl byl ale signifikantní pouze u žen [2].
Za příčinu primárních varixů se dnes považuje vrozené postižení (oslabení, méněcennost?) žilní stěny v kontextu s působením zevních faktorů (tab. 1 a 2). Oslabená stěna podkožních (epifasciálních) žil nenachází dostatečnou oporu v okolní tkáni, žilní lumen se dilatuje, vzniká nedomykavost žilních chlopní, zpětný tok krve, dochází k žilní hypertenzi, ischemii a k zánětlivým změnám kůže a podkoží na dolní končetině, které mohou v konečném důsledku vyústit do bércového vředu.
Reflux v hlubokých žilách dolních končetin může provázet primární insuficienci povrchových žil jako tzv. sekundární reflux [6], může být vyvolán zvýšeným hydrostatickým tlakem u obézních osob (abdominální obezita a vzestup intraabdominálního tlaku) a konečně může být jeho příčinou posttrombotické poškození chlopní.
U chronické žilní nedostatečnosti se předpokládá určitá dědičnost, a tedy rodinná zátěž s výskytem onemocnění u nejbližších příbuzných pacienta; i když zatím chybí pádné důkazy, nebyl lokalizován příslušný gen a také typ dědičnosti zůstává nejasný. Podíl dědičnosti však nepřímo potvrzují průřezové epidemiologické studie (odds ratio 2,80) (tab. 2).
Spolehlivou ultrazvukovou známkou primární žilní nedostatečnosti je reflux v povrchovém žilním systému. Reflux v povrchovém žilním systému a pozitivní rodinnou anamnézu stran chronického žilního postižení dolních končetin můžeme proto považovat za charakteristické známky primárních varixů s abnormální roztažností žilní stěny [1].
U kontrolní skupiny normosomních pacientů s klinickými projevy žilní nedostatečnosti jsme se setkávali převážně s postižením povrchových žil (83,7 %), a to většinou izolovaně bez současného nálezu refluxu v hlubokém žilním systému (53,1 %). Reflux přítomný současně v povrchovém a hlubokém žilním systému lze u kontrolní skupiny do jisté míry vysvětlit jako tzv. sekundární reflux [6]. Ve srovnání s tím jsme u pacientů s nadváhou a obezitou prokazovali reflux v povrchových žilách méně často (65 %, resp. 37,5 %) a většinou šlo o kombinaci s refluxem v hlubokých žilách (50 %, resp. 25 %). Izolovaný reflux v povrchových žilách byl ve sledované skupině vzácným nálezem – 15 % u pacientů s nadváhou a 12,5 % u obézních pacientů.
V kontrolní skupině jsme nalezli kladnou korelaci mezi pozitivní rodinnou anamnézou a postižením povrchových žil (67,3 % pacientů mělo pozitivní RA a reflux v povrchových žilách) a naopak negativní korelaci mezi pozitivní rodinnou anamnézou a negativním nálezem na povrchových žilách, (10,2 % pacientů mělo pozitivní RA bez refluxu v povrchových žilách). Obdobná situace byla také u pacientů s nadváhou (55 %, resp. 0 %). U obézních nemocných jsme však takovouto pozitivní ani negativní korelaci neprokázali (tab. 11). Korelace mezi postižením povrchových žil a rodinnou zátěží chronickou žilní nedostatečností ukazuje na vliv dědičnosti při vzniku tohoto onemocnění bez ohledu na výživu nemocného. Příčinou absence korelace ve skupině obézních pacientů může být poddiagnostikování postižení povrchových žil v obtížnějším terénu (falešně negativní nálezy) a sekundární postižení povrchových žil při propagací refluxu z hlubokého žilního systému perforátory do podkoží. Pozitivní rodinná anamnéza byla častější u kontrolní skupiny (tab. 9).
Tab. 11. Korelace mezi pozitivní rodinnou anamnézou (RA) a postižením povrchového žilního systému. 
V kontrolní skupině pacientů (BMI ≥ 20–25 kg/m2) jsme reflux v povrchových žilách prokázali celkem v 83,7 %. Šlo většinou o izolované postižení povrchového žilního systému (53,1 %). Výskyt primární žilní nedostatečnosti se tedy v kontrolní skupině pohybuje někde v rozmezí 53,1–83,7 %. Korelací refluxu v povrchových žilách s pozitivní RA tak nacházíme 67,3 % pacientů, u kterých můžeme mluvit o primární žilní nedostatečnosti.
Ve sledované skupině obézních (BMI ≥ 30 kg/m2) byl reflux v povrchových žilách prokázán celkem v 37,5 % případů, izolovaný reflux v 11,5 %. Výskyt primární žilní nedostatečnosti se tedy ve sledované skupině nachází v rozmezí 11,5–37,5 %. Korelací pozitivní RA s nálezem refluxu v povrchovém žilním systému vychází 20,8 % obézních osob trpících primární žilní nedostatečností.
Pokud sledujeme postižení hlubokých žil, máme v kontrolní skupině 36,7 % pacientů s refluxem v tomto žilním systému, z toho pouze 6,1 % s izolovaným refluxem. U kontrolní skupiny normosomních pacientů (BMI ≥ 20–25 kg/m2) jsme jako hlavní příčinu klinických projevů chronické žilní nedostatečnosti prokázali primární postižení žilní stěny (67,3 %) s vysokou korelací mezi pozitivní rodinnou anamnézou a postižením povrchových žil (tab. 11). Šlo zejména o nedostatečnost ontogeneticky nejmladší žíly, onoho nejdelšího perforátoru na dolní končetině, velké safeny (85 %), který při primárním postižení žilní stěny nejsnáze podléhá refluxu a varikózním změnám [6]. Další příčinou vzniku potíží byla sekundární (posttrombotická) žilní nedostatečnost po flebotrombóze podkolenní žíly (2,0 %), povrchní tromboflebitida velké (4,1 %) a malé safeny (2,0 %).
Ve sledované skupině pacientů s nadváhou (BMI ≥ 26–29 kg/m2) a obezitou (BMI ≥ 30 kg/m2) lze podle našeho názoru příčiny klinických projevů chronické žilní nedostatečnosti rozdělit nejméně do 3 skupin:
- primární postižení žilní stěny, které bylo v naší sestavě častější u pacientů s nadváhou (55 %), méně časté u obézních (20,8 %) podepřené pozitivní rodinnou anamnézou;
- obezita jako primární příčina příznaků chronické žilní insuficience, kdy pacienti trpí chronickou žilní hypertenzí vzhledem k vyššímu nitrobřišnímu tlaku a vyššímu tlakovému gradientu mezi dolní dutou žílou a hlubokým žilním systémem dolních končetin během celého dne, byl zde proto častěji prokazován izolovaný reflux v hlubokém žilním systému (50 % proti 6,1 % u kontrolní skupiny) (tab. 4);
- obezita jako hlavní rizikový faktor různých onemocnění, která mohou vést k sekundárnímu posttraumatickému nebo posttrombotickému postižení žilního systému dolních končetin (např. flebotrombóza po úrazech, ortopedických operacích pro náhradu kloubů dolních končetin, při nádorech, diabetu, imobilizaci atd).
Závěr
Vliv nadváhy a obezity na vznik žilního onemocnění dolních končetin je nesporný. Na druhé straně nespecifické projevy žilní nedostatečnosti mohou být zaměněny za projevy skeletomuskulárního nebo neurologického postižení. Podle našeho názoru lze vztah obezity a chronické žilní nedostatečnosti hodnotit nejméně 3 způsoby:
- Obezita jako vlastní (primární) příčina klinických projevů žilního postižení dolních končetin, kdy zvýšený nitrobřišní tlak (zvýšený nitrobřišní tlak při nahromadění viscerálního tuku, obtížném vyprazdňování stolice a při běžných denních aktivitách) vede k refluxu v hlubokých žilách, a tím ke klasické klinické manifestaci žilního onemocnění.
- Obezita jako příčina řady různých onemocnění, kde figuruje jako jeden z hlavních rizikových faktorů (postižení páteře, artróza nosných kloubů dolních končetin, zejména gonartróza, flebotrombóza, tromboflebitida). Tato onemocnění potom vedou ke klinickým projevům velmi podobným, či velmi těžko odlišitelným od projevů chronické žilní nedostatečnosti nebo jsou příčinou sekundární (posttrombotické, posttraumatické) chronické žilní nedostatečnosti.
- Náhodná koincidence obezity a vrozené méněcennosti žilní stěny. Obě tato chronická civilizační onemocnění postihují průměrně v průmyslových zemích více než 50 % obyvatelstva a jejich prevalence s věkem narůstá, takže existuje poměrně značná pravděpodobnost, že se sejdou u jednoho člověka.
MUDr. Dalibor Musil, Ph.D.
www.upol.cz
e-mail: musil.dalibor@quick.cz
Doručeno do redakce: 16. 7. 2004
Přijato po recenzi: 7. 9. 2004
Zdroje
1. Agus GB et al. Guidelines on compression therapy. Acta Phlebologica 2001; 2(Suppl 1): 1–24.
2. Brand FN et al. The epidemiology of varicose veins: The Framingham Study. Am J Prev Med 1998; 4 : 96–101.
3. Fowkes FG, Evans CJ, Lee AJ. Prevalence and risk factors of chronic venous insufficiency. Angiology 2001; 52(Suppl 1): S5–S15.
4. Jawien A. The influence of enviromental factors in chronic venous insufficiency. Angiology 2003; 54(Suppl 1): S19–S31.
5. Lacroix P, Abovans V, Preux P et al. Epidemiology of venous insufficiency in an occupational population. Int Angiol 2003; 22(2): 172–176.
6. Musil D, Herman J. Anatomické a hemodynamické změny na žilním řečišti dolních končetinách postižených chronickou žilní insuficiencí. Vnitř Lék 2003; 49(8): 610–617.
7. Padberg F, Cerveira JJ, Lal BK et al. Does severe venous insufficiency have a different etiology in the morbidly obese? Is it venous? J Vasc Surg 2003; 37(1): 79–85.
8. Sadick NS. Predisposing factors of varicose veins and teleangiectatic leg veins. J Dermatol Surg Oncol 1992; 18 : 883–886.
Štítky
Diabetológia Endokrinológia Interné lekárstvo
Článok vyšiel v časopiseVnitřní lékařství
Najčítanejšie tento týždeň
2005 Číslo 5- Parazitičtí červi v terapii Crohnovy choroby a dalších zánětlivých autoimunitních onemocnění
- Intermitentní hladovění v prevenci a léčbě chorob
- Rizikové období v léčbě růstovým hormonem: přechod mladých pacientů k lékařům pro dospělé
- Statinová intolerance
- Monoklonální protilátky v léčbě hyperlipidemií
-
Všetky články tohto čísla
- Katetrová ablace atrioventrikulární nodální reentry tachykardie
- Prodloužené podávání nízkomolekulárních heparinů
- Genetické testy v predikci toxicity chemoterapie – první krok nové éry onkoterapie
- Normoglykemie – terapeutický cíl pro diabetiky (i nediabetiky) v kritickém stavu
- Obezita, spánková apnoe a erektilní dysfunkce: tři vrcholy jednoho trojúhelníku?
- Naše zkušenosti s léčbou membranózní nefropatie cyklosporinem
- Akútna myokarditída, výskyt, diagnostika a liečba v spádovej nemocnici
- Prevence žilní trombózy a plicní embolie na interním oddělení
- Příčina klinických projevů chronické žilní nedostatečnosti u pacientů s nadváhou a obezitou
- Urgentní endoskopická papilosfinkterotomie u osob starších 70 let
- Prietok cez portálnu vénu a kongestívne poškodenie pečene u chorých s pokročilým srdcovým zlyhávaním
- Katetrová ablace atrioventrikulární nodální reentry tachykardie (neinvazivní možnosti diagnostiky, okamžité a jednoroční výsledky sledování skupiny 40 nemocných s provedenou radiofrekvenční ablací v roce 2002)
- Vazospastická angina pectoris – patogeneza, diagnostika a léčba
- Prodloužené podávání nízkomolekulárních heparinů v prevenci pooperační trombózy
- Genetické testy v predikcii účinnosti a toxicity chemoterapie u onkologických pacientov
- Pneumologická problematika pacientů s diabetes mellitus
- Obstrukční spánková apnoe, hypertenze a erektilní dysfunkce
- Lokalizace zdroje recidivujícího krvácení v tenkém střevě u hemoragické hereditární teleangiektazie pomocí scintigrafie s in vivo označenými erytrocyty pomocí 99mTc−pertechnetátu
- Systémová AL−amyloidóza s dominující klinickou manifestací v trávicím traktu
- Primář MUDr. Petr Svačina jubilující
- XXIV. dny mladých internistů, Olomouc 26.–27. 5. 2005 – gastroenterologie
- XXIV. dny mladých internistů, Olomouc 26.–27. 5. 2005 – hematologie
- XXIV. dny mladých internistů, Olomouc 26.–27. 5. 2005 – kardiologie
- XXIV. dny mladých internistů, Olomouc 26.–27. 5. 2005 – nefrologie
- XXIV. dny mladých internistů, Olomouc 26.–27. 5. 2005 – poruchy metabolizmu, endokrinologie, diabetes mellitus
- XXIV. dny mladých internistů, Olomouc 26.–27. 5. 2005 – revmatologie
- XXIV. dny mladých internistů, Olomouc 26.–27. 5. 2005 – varia
- Vnitřní lékařství
- Archív čísel
- Aktuálne číslo
- Iba online
- Informácie o časopise
Najčítanejšie v tomto čísle- Akútna myokarditída, výskyt, diagnostika a liečba v spádovej nemocnici
- Vazospastická angina pectoris – patogeneza, diagnostika a léčba
- Naše zkušenosti s léčbou membranózní nefropatie cyklosporinem
- Pneumologická problematika pacientů s diabetes mellitus
Prihlásenie#ADS_BOTTOM_SCRIPTS#Zabudnuté hesloZadajte e-mailovú adresu, s ktorou ste vytvárali účet. Budú Vám na ňu zasielané informácie k nastaveniu nového hesla.
- Časopisy



