-
Články
- Časopisy
- Kurzy
- Témy
- Kongresy
- Videa
- Podcasty
Prodloužené podávání nízkomolekulárních heparinů v prevenci pooperační trombózy
Prolonged administration of low-molecular heparins in the prophylaxis of postoperative thrombosis
Low-molecular-heparins have become a standard medication of venous thrombosis prevention in orthopaedic and general surgery. Reasons for extended prophylaxis with low–molecular heparins after hospital discharge are best evident in patients with total hip replacement. In this patient group a high incidence of thromboembolic complications in the late period after surgery has been ascertained and the origin of new asymptomatic thrombosis cases has been documented by phlebography and duplex sonography. A prolonged treatment with low–molecular heparins leads to a significant lowering of the frequency of manifest as well as asymptomatic thrombosis and finds application in other indications of thrombosis prophylaxis as well.
Key words:
low-molecular heparins – preventionpostoperative thrombosis – total hip replacement – thromboembolic complications
Autoři: M. Čepelák
Působiště autorů: I. interní klinika Lékařské fakulty UK a FN Plzeň, přednosta prof. MUDr. Karel Opatrný jr., DrSc.
Vyšlo v časopise: Vnitř Lék 2005; 51(5): 555-559
Kategorie: Přehledné referáty
Souhrn
Nízkomolekulární hepariny se staly standardním prostředkem prevence pooperační trombózy v akutní nemocniční péči. Jejich prodloužené podávání po propuštění z nemocnice je zdůvodněno především u nemocných s totální endoprotézou kyčelního kloubu. V této skupině nemocných byla v pozdním pooperačním období zjištěna vysoká četnost tromboembolických komplikací a výskyt nově vzniklých asymptomatických trombóz byl dokumentován flebografií i duplexní sonografií. Prodloužené podávání nízkomolekulárních heparinů významně snižuje výskyt manifestních i asymptomatických trombóz po artroplastice kyčelního kloubu a uplatňuje se v dalších preventivních indikacích i mimo oblast ortopedické chirurgie.
Klíčová slova:
nízkomolekulární hepariny – prevence pooperační trombózy – totální endoprotéza kyčelního kloubu – tromboembolické komplikaceÚvod
Optimální trvání medikamentózní antitrombotické léčby je v současné době často diskutovanou otázkou primární i sekundární prevence žilní trombózy. Přijatá expertní doporučení nejsou v praxi všeobecně dodržována [1], často i z objektivních důvodů. Kvalita expertních doporučení záleží především na klinických studiích, o které se příslušné doporučení opírá ve smyslu medicíny založené na důkazech.
Prevence v ortopedické chirurgii
Není náhodou, že nejkvalitnější mezinárodní expertní doporučení se týkají prevence žilní trombózy v ortopropedické chirurgii. Jsou založena na klinických studiích s vysokou důkazní hodnotou dokumentovanou flebografickým vyšetřením obou dolních končetin [4,24]. Ty prokázaly vysokou četnost žilní trombózy komplikující operace na velkých končetinových kloubech i zlomeniny horního konce stehenní kosti a jejich chirurgickou léčbu (tab. 1). Tato standardně vysoká četnost, vyplývající i z vyššího věku nemocných, pak umožnila srovnávat účinnost jednotlivých preventivních postupů s vysokou statistickou významností. Ortopedická chirurgie se tak stala jakousi laboratoří preventivní antitrombotické léčby a přispěla tak k současnému širokému rozvoji praktického užívání nízkomolekulárních heparinů i v ostatních indikacích.
Tab. 1. Četnost žilní trombózy prokazované flebografií. 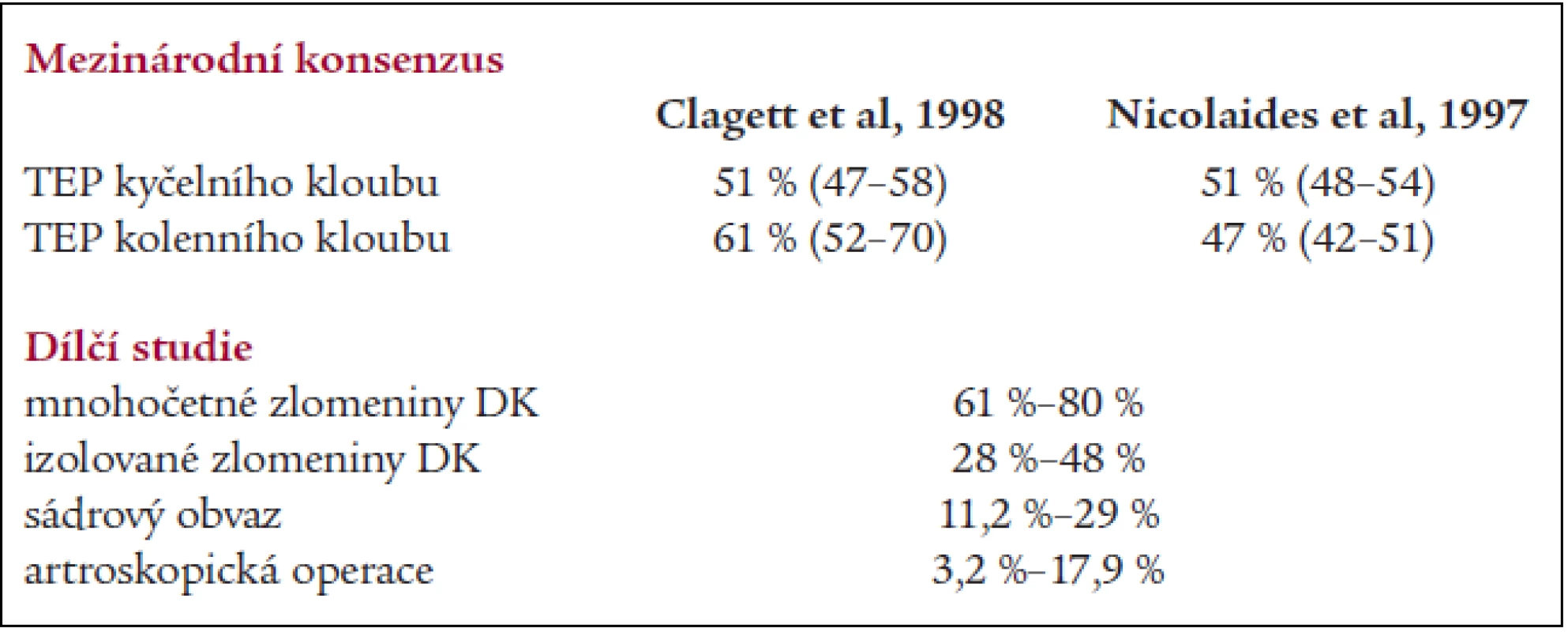
Výhodnost nízkomolekulárních heparinů ve srovnání s jinými způsoby prevence trombózy po artroplastice kyčelního i kolenního kloubu byla prokázána jak v jednotlivých studiích, tak v jejich metaanalýzách, ať už šlo o prevenci warfarinem, nízkými podkožními dávkami nefrakcionovaného heparinu či nefarmakologickými postupy [4,14,16]. Srovnatelných výsledků bylo dosaženo jen na malých souborech s laboratorní úpravou dávkování heparinu či při prevenci hirudinem. V praxi se tyto postupy neuplatnily pro složitost provádění nebo vysokou cenu. Preventivní účinnost nízkomolekulárních heparinů byla dokumentována i u menších chirurgických výkonů, jaké představují artroskopické operace nebo prostá imobilizace sádrovým obvazem [3,18,20,27,31].
Uvedené srovnávací studie probíhaly v době nemocničního pobytu (v průměru 7–10 dnů), na jehož konci bylo prováděno flebografické vyšetření. Potřeba další léčby vyplynula nejen z klinické zkušenosti, ale i z publikovanýchstatistik o době výskytu a celkové četnosti tromboembolických onemocnění. Z nich zejména podrobně dokumentované údaje ze státu Kalifornie [34,35] u nemocných s totální endoprotézou (TEP) kyčelního kloubu prokázaly medián klinické manifestace žilní trombózy nebo plicní embolie až 17. den po operaci (tab. 2). Více než 90 % operovaných dostávalo v průběhu nemocničního pobytu preventivní léčbu, 76 % tromboembolických komplikací bylo diagnostikováno až po propuštění z nemocnice. Rizikové období se tak prodloužilo nejméně na 5 týdnů. U nemocných s náhradou kolenního kloubu byl medián manifestace žilní trombózy podstatně kratší – 7 dnů, což znamená, že zhruba polovina klinických příhod se objevila ještě za nemocničního pobytu.
Tab. 2. Klinická manifestace tromboembolických komplikací po artroplastice velkých kloubů (White et al, 1998). 
5týdenní období podávání zvolila většina klinických studií s prodlouženým podáváním nízkomolekulárních heparinů po totální náhradě kyčelního kloubu. 6 dobře srovnatelných dvojitě slepých studií, v nichž byla četnost pooperační trombózy zjišťována bilaterální rentgenkontrastní flebografií, zpracovali formou metaanalýzy Hull et al [17]. Nemocní dostávali po obvyklé prevenci nízkomolekulárním heparinem v období nemocničního pobytu (1–2 týdny, v jedné studii warfarinem s cílovým INR 2–3), dále doma – zpravidla až do 35. dne – nízkomolekulární heparin nebo injekce placeba. Prodloužená profylaxe vedla k 3násobnému snížení četnosti symptomatické i asymptomatické trombózy ve srovnání s nemocnými, kteří byli léčeni účinnou látkou jen za nemocničního pobytu (tab. 3). Riziko trombózy se snížilo o 60 až 70 %, změny jsou statisticky vysoce významné. Zvláště významné je snížení četnosti trombózy proximální, která je považována za nejčastější zdroj plicní embolie.
Tab. 3. Prodloužené podávání nízkomolekulárních heparinů nemocným s TEP kyčelního kloubu (metaanalýza – Hull et al, 2001). 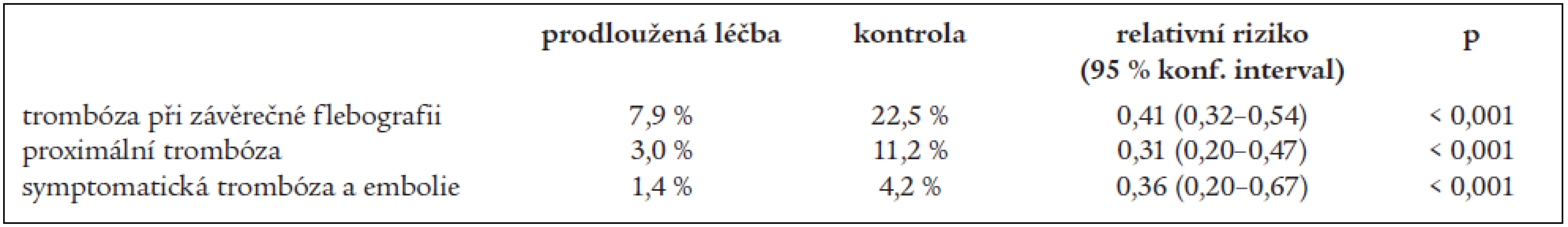
Ve 3 studiích byla prováděna flebografie 2krát, poprvé již na konci nemocniční léčby, ve 2 z nich byli do studie zařazováni jen nemocní, u nichž byl nález na konci nemocniční léčby negativní nebo alespoň vyloučil proximální trombózu [5,26]. Výsledek opakované flebografie prokázal, že trombózy se v období po propuštění z nemocnice nejen klinicky manifestují, ale i nově vznikají. Potvrdila to i studie belgických ortopedů [15], kteří přítomnost trombózy zjišťovali opakovanou duplexní sonografií a k další léčbě zařazovali pouze nemocné, u nichž trombóza při propuštění z nemocnice nebyla přítomna. Prodloužená léčba snížila počet nových trombóz podobně jako ve studiích kontrolovaných flebografií, menší počet zjištěných trombóz v léčené i placebové skupině zřejmě souvisí s nižší senzitivitou použité metody pro průkaz asymptomatické bércové trombózy (tab. 4).
Tab. 4. Nově zjištěné trombózy při opakovaném vyšetření nemocných s TEP kyčle. 
Pokračující ambulantní profylaxe nízkomolekulárními hepariny byla u rizikových pacientů po velkých ortopedických výkonech doporučena (stupeň hodnocení 2A) konferencí expertů o antitrombotické léčbě z roku 2001 [13]. Je uvedena i v doporučeném postupu České lékařské společnosti o totální endoprotéze kyčelního kloubu, který zpracoval tragicky zemřelý docent Štědrý [32]. Její realizaci v mimonemocniční péči brání problémy s finanční úhradou předepisování nízkomolekulárních heparinů, které ani současné uvolnění preskripčního omezení nevyřešilo.
Alternativou je možnost kombinace nemocniční prevence nízkomolekulárním heparinem s následnou ambulantní profylaxí kumarinovými antikoagulancii. Jde o způsob v praxi dosud hojně užívaný s ohledem na nižší cenu léku, i když při věkovém složení nemocných a nutnosti laboratorního monitorování ne vždybezproblémový. Publikované zahraniční analýzy nepotvrzují ani jeho ekonomickou výhodnost [23]. Z nečetných klinických studií je třeba vyzvednout práci autorů z pražské Bulovky [36], kteří v otevřené studii zjistili snížení četnosti proximální trombózy při prodloužené prevenci warfarinem ve srovnání s neléčenou skupinou i se skupinou, která preventivně užívala aspirin. Ten vedl i ke zvýšené četnosti nežádoucích projevů. Prevencí warfarinem po propuštění z nemocnice se v podobně zaměřené studii u nemocných s náhradou kyčelního kloubu zabývali i hradečtí autoři [6].
Objektivní srovnání následné prevence orálními antikoagulancii a prodlouženého podávání nízkomolekulárních heparinů umožnila teprve studie SACRE francouzských autorů [28]. Studie proběhla v 65 klinických centrech u 1289 pacientů s totální endoprotézou kyčelního kloubu. Polovina nemocných byla před propuštěnímz nemocnice převedena na léčbu orálním antikoagulanciem (cílové INR 2,0–3,0), ostatní byli léčeni nízkomolekulárním heparinem do doby 6 týdnů od operace. Počet manifestních tromboembolických komplikací ve skupině léčené nízkomolekulárním heparinem byl na konci studie nižší, rozdíl však nedosáhl statistické významnosti. Ta byla naopak vysoká při srovnání nemocných s velkým a klinicky závažným krvácením, jež bylo u nemocných léčených orálním antikoagulanciem 4krát častější než u nemocných s pokračující prevencí nízkomolekulárním heparinem (tab. 5).
Tab. 5. Výsledky pokračující antitrombotické profylaxe nízkomolekulárním heparinem a orální antikoagulační léčbou (Samama et al, 2002). 
Prevence jako mezioborový problém
Prodloužení období vysokého rizika tromboembolických komplikací i antitrombotické prevence představuje mezioborový medicínský problém, který se zdaleka netýká jen ortopedické chirurgie. Nemocní po operacích a úrazech kyčle jsou doléčováni na rehabilitačních a geriatrických odděleních, setkává se s nimi internista i praktický lékař. Tito nemocní přitom nejsou jediní, kdož zasluhují prodlouženou preventivní péči. Bergqvist se spolupracovníky publikovali roku 2002 výsledky multicentrické studie u nemocných operovaných pro karcinom v abdominální nebo pánevní lokalizaci [2]. Šlo o dvojitě slepé srovnání 1týdenní a 4týdenní prevence nízkomolekulárním heparinem. Na konci 4týdenního období byla u všech srovnávaných pacientů provedena bilaterální flebografie. Četnost žilní trombózy se při prodloužené prevenci snížila o 60 %, počet krvácivých komplikací se nelišil. U nemocných s karcinomem, kteří přestáli trombózu, byla následná kumarinová prevence (cílové INR 2,0 až 3,0) srovnávána s 6měsíčním podáváním nízkomolekulárního heparinu; v kumarinové skupině došlo k téměř 2krát vyššímu počtu opakovaných tromboembolických komplikací [22].
Prevence s použitím nových antitrombotik
Prevence nízkomolekulárním heparinem včetně poznatků o potřebné době jeho podávání se stala zlatým standardem i pro vývoj nových, pokud možno ještě účinnějších antitrombotických léků. Hlavní pozornost zde zasluhují 2 skupiny léků, které se dostaly až do 3. fáze klinických zkoušek i prvních registračních řízení, tzv. pentasacharidy a gatrany. Obě skupiny jsou řazeny mezi selektivní inhibitory koagulačních faktorů, jmenovitě faktoru Xa a trombinu. Ximelagatran je orálně účinný přímý inhibitor trombinu, působí prostřednictvím svého metabolitu melagatranu, který lze podávat v podkožních injekcích. Oba léky i jejich kombinace byly klinicky zkoušeny u nemocných s totální endoprotézou kyčelního i kolenního kloubu [7,8,10]. Samotný ximelagatran byl v multicentrické studii u nemocných s kolenní endoprotézou nejméně tak dobře účinný jako warfarin při srovnatelné četnosti krvácivých komplikací [11,12]. Studie trvala 7–12 dní, ale zkušenosti s podáváním ximelagatranu v jiných indikacích naznačují možnost jeho využití i u nemocných s indikací déletrvající preventivní léčby [30].
Pentasacharidy jsou odvozeny od účinné sekvence nízkomolekulárních heparinů zprostředkující vazbu na antitrombin, působí selektivní inhibicí faktoru Xa, který je přímým předchůdcem trombinu. V ortopedické chirurgii byl s mimořádně dobrými výsledky zkoušen fondaparinux (Arixtra) [9,21,33], studií se zúčastnila i česká centra. Metaanalýza čtyř studií prováděných v souborech nemocných s endoprotézou kyčelního i kolenního kloubu i nemocných operovaných pro zlomeninu kyčle prokázala snížení četnosti flebograficky prokazované trombózy o více než 50 % ve srovnání se standardní léčbou nízkomolekulárním heparinem [33]. Z hlediska prodloužené preventivní léčby jsou zvláště významné výsledky další studie, v níž byla srovnávána 1týdenní a 4týdenní léčba fondaparinuxem u nemocných operovaných pro zlomeninu kyčle [9]. Šlo o zvláště rizikovou skupinu s průměrným věkem 79 let. Četnost flebograficky prokazované trombózy se pokračující léčbou snížila z 35 % na pouhé 1,4 %. Je to nejen dosud nejlepší výsledek prevence trombózy spojené s chirurgickým výkonem, ale i pádný důkaz o nezbytné době jejího trvání. Přesto ani fondaparinux není pravděpodobně posledním slovem pentasacharidového výzkumu [19,25]. Jeho analog idraparinux lze díky pomalé eliminační kinetice podávat v jedné podkožní injekci za týden, což by v budoucnu mohlo usnadnit i pokračování prevence po propuštění z nemocnice [29].
Snaha o racionální a ekonomické využívání nemocničních kapacit vede v celém světě i u nás k postupnému zkracování nemocničního pobytu, a to jak po chirurgických výkonech, tak v akutní interní péči. Časná rehabilitace a preventivní postupy užívané v době nemocničního pobytu sice mohou riziko trombózy snížit, nikoli však odstranit. Těžiště rizika tromboembolie se stále více přesunuje do následné ústavní i ambulantní péče a ani stavy po operacích a úrazech velkých kloubů dolních končetin nejsou jen problémem chirurgických oborů. U těchto a podobných stavů s vysokým rizikem trombózy jsou a – přes nadějné výsledky s novými antitrombotiky – zřejmě i dlouho budou nízkomolekulární hepariny hlavním prostředkem medikamentózní prevence v akutní pooperační i následné péči.
MUDr. Michal Čepelák
www.fnplzen.cz
e-mail: cepelak@fnplzen.cz
Doručeno do redakce: 3. 3. 2004
Přijato po recenzi: 31. 8. 2004
Zdroje
1. Arnold MD, Kahn RS, Shrier I. Missed opportunities for prevention of venous thromboembolism. An evaluation of the use of thromboprophylaxis guidelines. Chest 2001; 120 : 1964–1971.
2. Bergqvist D, Agnelli G, Cohen TA et al. Duration of prophylaxis against venous thromboembolism with enoxaparin after surgery for cancer. N Engl J Med 2002; 346(13): 975–979.
3. Bergqvist D, Lowe G. Venous thromboembolism in patients undergoing laparoscopic and arthroscopic surgery and in leg casts. Arch Intern Med 2002; 162 : 2173–2176.
4. Clagett GP, Anderson FA, Geerts WH et al. Prevention of venous thromboembolism. Chest 1998; 114 : 531S–560S.
5. Dahl OE, Andreassen G, Aspelin T. Prolonged thromboprophylaxis following hip replacement surgery – results of a double-blind, prospective, randomised, placebo-controlled study with dalteparin. Thromb Haemost 1997; 77 : 26–31.
6. Dulíček P, Pavlata J, Karpaš K et al. Profylaxe tromboembolické nemoci po náhradě kyčelního kloubu. Acta Chir Orthop Traumatol Čechosl 2000; 67 : 243–245.
7. Eriksson IB. Clinical experience of melagatran/ximelagatran in major orthopaedic surgery. Thromb Res 2003; 109: S23–S29.
8. Eriksson IB, Bergqvist D, Kalebo I et al. Ximelagatran and melagatran compared with dalteparin for prevention of venous thromboembolism after total hip or knee replacement: the METHRO II randomised trial. Lancet 2002; 360 : 1441–1447.
9. Eriksson IB, Lassen RM. Duration of prophylaxis against venous thromboembolism with fondaparinux after hip fracture surgery. Arch Intern Med 2003; 163 : 1337–1342.
10. Eriksson IB, Orgren M, Eriksson GU et al. Prophylaxis of venous thromboembolism with subcutaneous melagatran in total hip or total knee replacement: results from Phase II studies. Thromb Res 2002; 105 : 371–378.
11. Francis WC, Berkowitz DS, Comp CP. Comparison of ximelagatran with warfarin for the prevention of venous thromboembolism after total knee replacement. N Engl J Med 2003; 349(18): 1703–1712.
12. Francis WC, Davidson LB, Berkowitz DS. Ximelagatran versus warfarin for the prevention of venous thromboembolism after total knee arthroplasty. Ann Intern Med 2002; 137 : 648–655.
13. Geerts WH, Heit JA, Clagett GP et al. Prevention of venous thromboembolism. Chest 2001; 119(Suppl 1): 132S–175S.
14. Haentjens P. Venous thromboembolism after total hip arthroplasty a review of incidence and prevention during hospitalization and after hospital discharge. Acta Orthop Belg 2000; 66(1): 1–8.
15. Haentjens P, Delincé PH. Prevention of venous thromboembolism after hospital discharge. Hip International 2001; 11(1): 25–36.
16. Howard WA, Aaron DS. Low molecular weight heparin decreases proximal and distal deep venous thrombosis following total knee arthroplasty. Thromb Haemost 1998; 79 : 902–906.
17. Hull DR, Pineo FG, Stein DP et al. Extended out–of–hospital low–molecular – weight heparin prophylaxis against deep venous thrombosis in patients after elective hip arthroplasty: A systematic review. Ann Intern Med 2001; 135 : 858–869.
18. Jorgensen SP, Warming T, Hansen K et al. Low molecular weight heparin (Innohep) as thromboprophylaxis in outpatients with a plaster cast A venografic controlled study. Thromb Res 2002; 105 : 477–480.
19. Koopman MMW, Büller HR. Short–and long–acting pentasaccharides. J Intern Med 2003; 254 : 335–342.
20. Kujath P, Spannagel U, Habscheid W. Incidence and prophylaxis of deep venous thrombosis in outpatients with injury of the lower limb. Hamostasis 1993; 23(Suppl 1): 20–26.
21. Lassen RM, Bauer AK, Eriksson IB et al. Postoperative fondaparinux versus preoperative enoxaparin for prevention of venous thromboembolism in elective hip-replacement surgery: a randomised double–blind comparison. Lancet 2002; 359 : 1715–1720.
22. Lee AYY, Levine MN, Baker RI et al. Low-molecular-weight heparin versus a coumarin for the prevention of recurrent venous thromboembolism in patients with cancer. N Engl J Med 2003; 349 : 146–153.
23. Menzin J, Colditz AG, Regan MM et al. Cost-effectiveness of enoxaparin vs low-dose warfarin in the prevention of deep-vein thrombosis after total hip replacement surgery. Arch Intern Med 1995; 155 : 757–764.
24. Nicolaides AN, Bergqvist D, Hull R. Prevention of venous thromboembolism. International consensus statement (Guideline according to scientific evidence). Internat Angiol 1997; 16(1): 3–38.
25. PERSIST investigators: A novel long-acting synthetic factor Xa inhibitor (SanOrg 34006) to replace warfarin for secondary prevention in venous thrombosis. A phase II evaluation. J Thromb Haemost 2003; 2(1): 47–53.
26. Planes A, Vochelle N, Darmon JY et al. Efficacy and safety of post-discharge administration of enoxaparin in the prevention of venous thrombosis after total hip replacement. A prospective randomised double-blind placebo–controlled trial. Lancet 1996; 348 : 224–228.
27. Roth P. Thromboembolieprophylaxe bei ambulant duchgefuhrten arthroskopischen Meniskusoperationen. Orthop Praxis 1995; 5 : 345–348.
28. Samama MC, Vray M, Barré J et al. Extended venous thromboembolism prophylaxis after total hip replacement. Arch Intern Med 2002; 162 : 2191–2196.
29. Schulman S. Unresolved issues in anticoagulant therapy. J Thromb Haemost 2003; 1 : 1464–1470.
30. Schulman S, Wahlander K, Lundstrom T et al. Secondary prevention of thromboembolism with the oral direct thrombin inhibitor ximelagatran. N Engl J Med 2003; 349 : 1713–1721.
31. Spannagel U, Kujath P. Low molecular weight heparin for the prevention of thromboembolism in outpatients immobilized by plaster cast. Semin Thromb Hemost 1993; 19(1): 131–141.
32. Štědrý V. Totální endoprotéza kyčelního kloubu. Doporučený postup ČLS JEP reg. č. A/113/206 2002; 1–8 (www.cls.cz/dp/index.html).
33. Turpie GGA, Bauer AK, Eriksson IB et al. Fondaparinux vs enoxaparin for the prevention of venous thromboembolism in major orthopedic surgery. Arch Intern Med 2002; 162 : 1833–1840.
34. White RH. The epidemiology of venous thromboembolism. Circulation 2003; 107 : 1–4.
35. White RH, Romano PS, Zhou H et al. Incidence and time course of thromboembolic outcomes following total hip or knee arthroplasty. Arch Intern Med 1998; 158(14): 1525–1531.
36. Zeman J, Dungl P, Fajtová A et al. Zjišťování rizika trombózy dolních končetin po implantaci endoprotézy kyčelního kloubu ve fázi rehabilitace po propuštění z nemocnice. Prakt Flebol 1999; 1 : 20–26.
Štítky
Diabetológia Endokrinológia Interné lekárstvo
Článok vyšiel v časopiseVnitřní lékařství
Najčítanejšie tento týždeň
2005 Číslo 5- Parazitičtí červi v terapii Crohnovy choroby a dalších zánětlivých autoimunitních onemocnění
- Intermitentní hladovění v prevenci a léčbě chorob
- Rizikové období v léčbě růstovým hormonem: přechod mladých pacientů k lékařům pro dospělé
- Statinová intolerance
- Monoklonální protilátky v léčbě hyperlipidemií
-
Všetky články tohto čísla
- Katetrová ablace atrioventrikulární nodální reentry tachykardie
- Prodloužené podávání nízkomolekulárních heparinů
- Genetické testy v predikci toxicity chemoterapie – první krok nové éry onkoterapie
- Normoglykemie – terapeutický cíl pro diabetiky (i nediabetiky) v kritickém stavu
- Obezita, spánková apnoe a erektilní dysfunkce: tři vrcholy jednoho trojúhelníku?
- Naše zkušenosti s léčbou membranózní nefropatie cyklosporinem
- Akútna myokarditída, výskyt, diagnostika a liečba v spádovej nemocnici
- Prevence žilní trombózy a plicní embolie na interním oddělení
- Příčina klinických projevů chronické žilní nedostatečnosti u pacientů s nadváhou a obezitou
- Urgentní endoskopická papilosfinkterotomie u osob starších 70 let
- Prietok cez portálnu vénu a kongestívne poškodenie pečene u chorých s pokročilým srdcovým zlyhávaním
- Katetrová ablace atrioventrikulární nodální reentry tachykardie (neinvazivní možnosti diagnostiky, okamžité a jednoroční výsledky sledování skupiny 40 nemocných s provedenou radiofrekvenční ablací v roce 2002)
- Vazospastická angina pectoris – patogeneza, diagnostika a léčba
- Prodloužené podávání nízkomolekulárních heparinů v prevenci pooperační trombózy
- Genetické testy v predikcii účinnosti a toxicity chemoterapie u onkologických pacientov
- Pneumologická problematika pacientů s diabetes mellitus
- Obstrukční spánková apnoe, hypertenze a erektilní dysfunkce
- Lokalizace zdroje recidivujícího krvácení v tenkém střevě u hemoragické hereditární teleangiektazie pomocí scintigrafie s in vivo označenými erytrocyty pomocí 99mTc−pertechnetátu
- Systémová AL−amyloidóza s dominující klinickou manifestací v trávicím traktu
- Primář MUDr. Petr Svačina jubilující
- XXIV. dny mladých internistů, Olomouc 26.–27. 5. 2005 – gastroenterologie
- XXIV. dny mladých internistů, Olomouc 26.–27. 5. 2005 – hematologie
- XXIV. dny mladých internistů, Olomouc 26.–27. 5. 2005 – kardiologie
- XXIV. dny mladých internistů, Olomouc 26.–27. 5. 2005 – nefrologie
- XXIV. dny mladých internistů, Olomouc 26.–27. 5. 2005 – poruchy metabolizmu, endokrinologie, diabetes mellitus
- XXIV. dny mladých internistů, Olomouc 26.–27. 5. 2005 – revmatologie
- XXIV. dny mladých internistů, Olomouc 26.–27. 5. 2005 – varia
- Vnitřní lékařství
- Archív čísel
- Aktuálne číslo
- Iba online
- Informácie o časopise
Najčítanejšie v tomto čísle- Akútna myokarditída, výskyt, diagnostika a liečba v spádovej nemocnici
- Vazospastická angina pectoris – patogeneza, diagnostika a léčba
- Naše zkušenosti s léčbou membranózní nefropatie cyklosporinem
- Pneumologická problematika pacientů s diabetes mellitus
Prihlásenie#ADS_BOTTOM_SCRIPTS#Zabudnuté hesloZadajte e-mailovú adresu, s ktorou ste vytvárali účet. Budú Vám na ňu zasielané informácie k nastaveniu nového hesla.
- Časopisy



