-
Články
- Časopisy
- Kurzy
- Témy
- Kongresy
- Videa
- Podcasty
Diagnostika poruch evakuace žaludku u diabetiků s diabetickou autonomní neuropatií
Diagnosis of disorders of gastric emptying in diabetic patients with diabetic autonomic neuropathy
Involvement of the gastrointestinal tract in patients with diabetes is common and is a serious problem due to the frequency of occurrence, the impact on the reduced quality of life and the effect on glycemic control. After 20 years of diabetes it occurs in 30 to 60% of patients. Gastroparesis is a disorder characterised by a significant delay in gastric emptying after a meal in the absence of a mechanical obstruction of gastric antrum or pylorus. Gastroparesis accounts for a very heterogeneous group of severe motor gastric disorders of various aetiology and diabetes mellitus accounts for about one third of all cases. The symptoms of gastroparesis occur in 5% to 12% patients of diabetes. Motility disorders of the gastrointestinal tract are subject to diabetic autonomy neuropathy in the intestinal tract. The gold standard test to diagnose gastroparesis is scintigraphy. Retention of more than 60% of the test meal in the stomach after two hours and 10% after four hours is considered evidence of a significant delay in gastric emptying. Another alternative method for assessing gastric function includes the gastric emptying breath test using 13C-octanoic acid or 13C-Na-acetate. These two methods do not investigate the same action. Ideally, therefore the two tests complement each other. The electrogastrography (EGG) is a method for testing the myoelectrical activity of the stomach. EGG has not yet been introduced into routine practice and its practical application in clinical practice still remains a question for the future.
Key words:
diabetes mellitus – diabetic autonomic neuropathy – gastroparesis – electrogastrography
The authors declare they have no potential conflicts of interest concerning drugs, products, or services used in the study.
The Editorial Board declares that the manuscript met the ICMJE „uniform requirements“ for biomedical papers.Submitted:
14. 8. 2013Accepted:
16. 9. 2013
Autori: M. Pipková; Š. Malá; J. Šťovíček; MUDr. Marek Honka; M. Kvapil
Pôsobisko autorov: Interní klinika 2. LF UK a FN v Motole, Praha
Vyšlo v časopise: Gastroent Hepatol 2013; 67(6): 488-493
Kategória: Klinická a experimentální gastroenterologie: původní práce
Súhrn
Postižení trávicího ústrojí u diabetiků je časté a představuje závažný problém kvůli četnosti výskytu, vlivu na snížení kvality života a vlivu na kompenzaci diabetu. Po 20 letech trvání diabetu se vyskytuje u 30–60 % pacientů. Gastroparéza je stav významně opožděného vyprazdňování potravy ze žaludku do duodena, kdy příčinou není mechanická obstrukce žaludečního antra či pyloru. Je to velmi heterogenní skupina závažných motorických poruch žaludku různé etiologie a asi třetinu všech případů představuje diabetes mellitus (DM). Symptomy doprovázející diabetickou gastroparézu se vyskytují asi u 5–12 % diabetiků. Poruchy motility trávicí trubice jsou podmíněny diabetickou autonomní neuropatií v zažívacím traktu. K vyšetření rychlosti evakuace žaludku je k dispozici scintigrafie evakuace žaludku, která je považována za zlatý standard. Retence více než 60 % testační stravy v žaludku po dvou hodinách a 10 % po čtyřech hodinách je považována za důkaz významně opožděného vyprazdňování žaludku. Dále je k dispozici dechový test s kyselinou 13C-oktanovou nebo s 13C-Na-acetátem. Tyto dvě zmíněné metody nevyšetřují identický děj. V optimálním případě se tedy oba testy doplňují. K posouzení myoelektrické aktivity žaludku je k dispozici elektrogastrografie (EGG). EGG zatím není zavedena do běžné praxe a její praktické využití v klinické praxi je zatím otázkou budoucnosti.
Klíčová slova:
diabetes mellitus – autonomní neuropatie – gastroparéza – elektrogastrografieDiabetická autonomní neuropatie (DAN) je vážnou a častou chronickou komplikací u pacientů s diabetes mellitus 1. i 2. typu, která zhoršuje jejich kvalitu života nebo jej na životě přímo ohrožuje. Představuje klinicky heterogenní syndrom, který se u většiny diabetiků vyvíjí postupně a často asymptomaticky. DAN je charakterizována jako porucha motorické, senzitivní a/nebo reflexní funkce některého tělního systému. Nejčastěji postihuje kardiovaskulární (klidová tachykardie, ortostatická hypotenze), gastrointestinální (poruchy motility jícnu, žaludku i střev, gastroparéza, biliární dyskineze, funkční průjmy, zácpa, oslabení análního sfinkteru s inkontinencí stolice), urogenitální (erektilní dysfunkce, atonie močového měchýře) a neuroendokrinní systém (anhidróza nebo hyperhidróza) [1].
Postižení trávicího ústrojí u diabetiků je časté a představuje závažný problém kvůli četnosti výskytu, vlivu na snížení kvality života a vlivu na kompenzaci diabetu. Po 20 letech trvání diabetu se vyskytuje u 30–60 % pacientů [2]. Poruchy motility trávicí trubice jsou podmíněny diabetickou autonomní neuropatií v zažívacím traktu. Mezi nejčastější subjektivní gastrointestinální obtíže patří říhání, nauzea, epizodické zvracení především po jídle, pocit brzké sytosti po snědení i malé porce potravy, nadýmání, tlaky v epigastriu, pocit špatného trávení a průjem. Diabetická autonomní neuropatie gastrointestinálního traktu (GIT) může být také asymptomatická nebo se může projevit „pouze“ obtížně kompenzovatelným diabetem [3]. Diabetici, kteří mají alespoň jednu diabetickou komplikaci, zejména periferní neuropatii, mají vyšší prevalenci trávicích obtíží. Riziko vzniku některého z gastrointestinálních symptomů je 2,5krát vyšší ve srovnání s diabetiky bez diabetických komplikací [2,4].
Přesné údaje o prevalenci DAN u diabetiků nejsou známy, neboť její projevy jsou málo specifické a jejich intenzita kolísá. Tento rozptyl je dán tím, že senzorimotorická i autonomní neuropatie mohou probíhat dlouho asymptomaticky. Většina údajů ze studií vychází z hodnocení funkčních testů, především v oblasti kardiovaskulární, kde bývají abnormality zjištěny u 14–50 %. I pacient s relativně pokročilým postižením autonomního nervového systému může být asymptomatický [1]. Autonomní funkce může být hodnocena pomocí testování sudomotorických funkcí a hodnocením kardiovaskulárních autonomních reflexů zahrnujících hodnocení srdeční frekvence v závislosti na dýchání a krevního tlaku/tepové frekvence v závislosti na změně polohy nebo Valsalvově manévru. DAN se může manifestovat v různé fázi trvání diabetu. Některé fokální typy nebo neuropatie tenkých vláken mohou dokonce předcházet stanovení diagnózy diabetu. Terapie DAN je obtížná, proto je žádoucí této komplikaci diabetu předcházet. Jakmile jednou vznikne, pomalu progreduje. Za hlavní rizikové faktory vzniku DAN jsou považovány dlouhodobě neuspokojivá kompenzace diabetu, zvýšená hladina triglyceridů v krvi, vysoké BMI, kouření a přítomnost arteriální hypertenze (tab. 1). Výsledky posledních studií poukazují na klesající výskyt DAN u diabetiků 1. typu, což může být důsledkem snížení výskytu rizikových faktorů [5].
Tab. 1. Rizikové faktory vzniku DAN. Tab. 1. Risk factors of DAN. 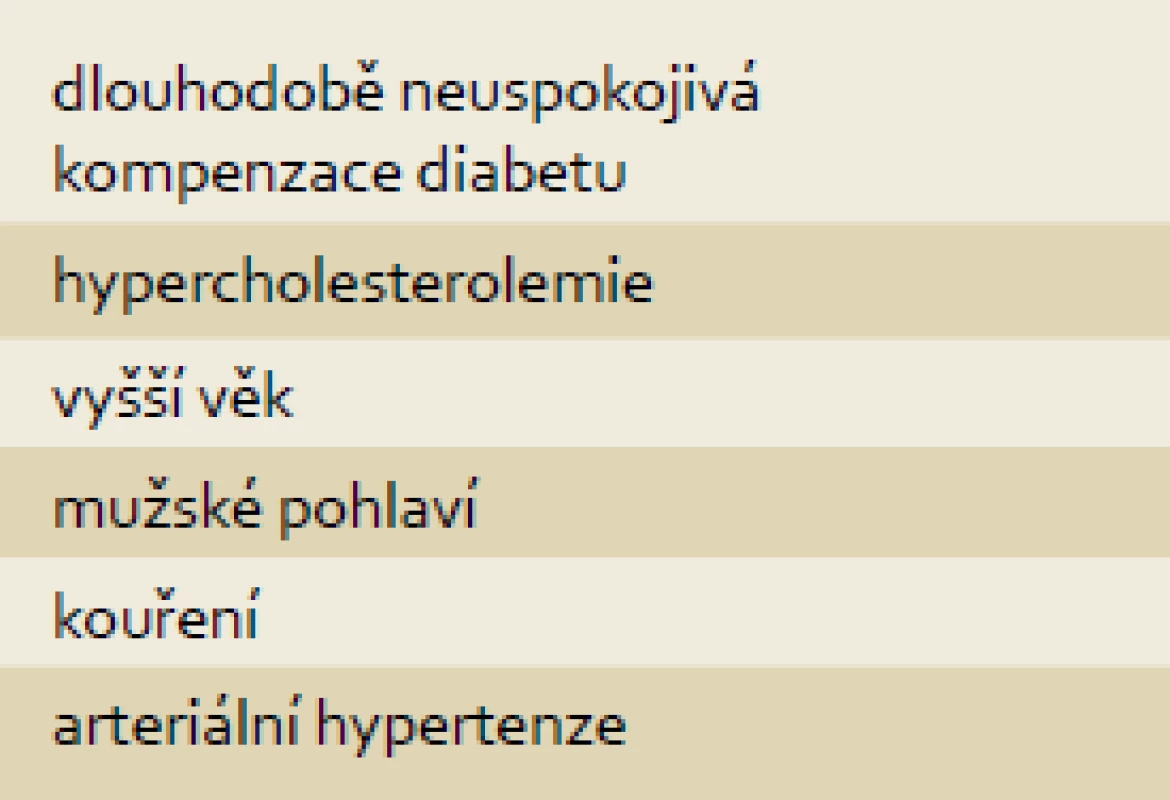
Klinické projevy diabetické autonomní neuropatie v horní části gastrointestinálního traktu
Jícen
Postižení motility jícnu se vyskytuje až u 75 % diabetiků a může přímo, či nepřímo souviset s motorickou poruchou žaludku. Vzniká na podkladě poškození pregangliových vláken vagu a axonální degenerace jícnových nervů, které vedou k porušení peristaltiky, absenci koordinace peristaltické vlny až ke snížení tonu dolního jícnového svěrače a gastroezofageálnímu refluxu případně až k refluxní ezofagitidě [2]. Některé studie uvádí na jícnové manometrii zjištěné snížení amplitudy a rychlosti vlny kontrakce. Přítomnost diabetické autonomní neuropatie ale vždy neznamená postižení motility jícnu. Dysfunkce motility jícnu koreluje s přítomností diabetické autonomní neuropatie až ve 2/3 případů [6].
Žaludek
Dalším významným příznakem postižení gastrointestinálního traktu diabetickou autonomní neuropatií bývá porucha evakuace žaludku. Evakuace žaludku je jednou z nejdůležitějších motorických funkcí gastrointestinálního traktu. Diabetes mellitus a dysmotilní gastrické poruchy se navzájem negativně ovlivňují. Rychlost vyprazdňování žaludku má rozhodující vliv na postprandiální glykemii u diabetiků i u zdravých osob. Častěji je žaludeční evakuace zpomalena (až u 90 % nemocných), méně často urychlena (10 % nemocných, více u DM 2. typu). Hyperglykemie snižuje antrální motilitu a alteruje myoelektrickou aktivitu žaludku [2,7]. Porucha evakuace žaludku může být i klinicky němá a subjektivní obtíže pacienta nemusí korelovat s tíží motorické poruchy. Může se projevit „pouze“ dlouhodobě neuspokojivě kompenzovaným diabetem [8].
Gastroparéza
Gastroparéza je stav významně opožděného vyprazdňování potravy ze žaludku do duodena, kdy příčinou není mechanická obstrukce žaludečního antra či pyloru. Gastroparéza je velmi heterogenní skupinou závažných motorických poruch žaludku různé etiologie (tab. 2). Ženy jsou postiženy až čtyřikrát častěji než muži, i když není známo, proč tomu tak je [8,9].
Tab. 2. Příčiny gastroparézy [8]. Tab. 2. The causes of gastroparesis [8]. ![Příčiny gastroparézy [8].
Tab. 2. The causes of gastroparesis [8].](https://www.prelekara.sk/media/cache/resolve/media_object_image_small/media/image/2daca0703d02ad4d435ab5ca1a33dc94.png)
Diabetická gastroparéza
Diabetická gastroparéza představuje asi 1/3 všech případů gastroparéz. Mezi hlavní symptomy patří pocit brzké sytosti po jídle, nauzea, zvracení, nadýmání a bolesti v epigastriu. Symptomy vyplývající z gastroparézy jsou nacházeny u 5–12 % všech diabetiků. Zpomalená evakuace žaludku postihuje 30–50 % diabetiků 1. typu a 30–70 % diabetiků 2. typu. Zpomalené vyprazdňování žaludku u diabetiků poprvé popsal Boas v roce 1925, ale detailněji se vztahem mezi diabetem a zpomaleným vyprazdňováním žaludku zabýval až Rundles v roce 1945. Název „gastroparesis diabeticorum“ ustanovil v roce 1958 Kassander a konstatoval, že „tento syndrom je častěji přehlédnut než diagnostikován“ [6,8].
Obtíže při diabetické gastroparéze jsou považovány za přímý důsledek zhoršené evakuace žaludku, ale korelace mezi zažívacími obtížemi a rychlostí evakuace žaludku je slabá a nemocní s gastroparézou nemusí mít žádné potíže. Porucha evakuace žaludku se může projevit „pouze“ dlouhodobě neuspokojivě kompenzovaným diabetem. Pouze asi u 1/4 nemocných korelují dyspeptické obtíže horního typu se zpomalenou gastrickou evakuací nebo jinou zjištěnou motorickou poruchou [2,6,8].
Rozvinutá gastroparéza se zpomaleným a kolísavým vyprazdňováním žaludku může přispívat ke zvýšení morbidity a mortality diabetiků zhoršenou kompenzací hladiny glykemie [9].
Etiologie a patogeneze porušené motility žaludku u diabetiků
Patogeneze poruchy evakuace žaludku u diabetiků je komplexní. Podílí se na ní diabetická autonomní neuropatie s vagální parasympatickou dysfunkcí, aktuální hyperglykemie, změny na buněčné úrovni (ztráta exprese neuronální nNOS, ztráta neuronů v enterálním plexu, abnormality hladké svaloviny, snížené množství Cajalových buněk), systémová hormonální deregulace (inzulin, gastrin, motilin, sekretin), lokální hormonální dysfunkce (somatostatin, gastrický inhibiční peptid) a obezita, především svými endokrinními dopady [2,8,9]. Ztráta počtu či dysfunkce Cajalových buněk je považována za klíčovou při vzniku diabetické gastroparézy.
Akutní hyperglykemie způsobuje zpomalené vyprazdňování žaludku snížením motility antra, zvýšením tonu pyloru, relaxací proximální části žaludku a alterací myoelektrické aktivity žaludku [8]. Příkladem může být vznik diabetické ketoacidózy, která se projeví typickými příznaky, jako je anorexie, nauzea, zvracení nebo bolesti břicha. Jakmile se akutní metabolická dysbalance zkompenzuje, zažívací obtíže často odezní. Akutní vznik hyperglykemie způsobuje zpomalené vyprazdňování žaludku jak u zdravých lidí, tak u diabetiků i bez přítomnosti poruchy autonomního nervového systému.
Fyziologicky je rychlost vyprazdňování žaludku po jídle velmi přísně kontrolována pomocí nervové a hormonální zpětné vazby spouštěné na základě interakce mezi živinami a slizničním povrchem tenkého střeva. Tato zpětná vazba je energeticky velmi náročná, závisí na délce tenkého střeva, která je exponována živinám a reguluje celkovou rychlost vyprazdňování žaludku, která se pohybuje okolo 2–3 kcal/min [9]. Přítomnost živin v tenkém střevě je spojena s relaxací žaludečního fundu, útlumem kontrakcí antra a stimulací tonických a fázických kontrakcí pyloru. U diabetiků se nachází narušení potravou indukované relaxace žaludečního fundu, zvýšená motorická aktivita pyloru, oslabené kontrakce žaludečního antra a porušená antroduodenální koordinace [9].
Diagnostika porušeného vyprazdňování žaludku
Gastroparéza je obvykle spojena se subjektivními obtížemi, jako jsou pocity plnosti, bolesti v epigastriu, nauzea či zvracení. Horní dyspeptický syndrom však může mít i řadu jiných příčin, naproti tomu i významně opožděná evakuace žaludku může být asymptomatická. Diagnostika gastroparézy proto nemůže být založena na subjektivních obtížích nebo klinických projevech [2].
1. Scintigrafie evakuace žaludku
Nabízí se několik metod umožňujících hodnocení rychlosti vyprazdňování žaludku. Mezi jednu z nejrozšířenějších, považovanou za zlatý standard, patří scintigrafie evakuace žaludku, ačkoli je její provedení nákladné a je spojeno s expozicí radiačnímu záření. Hlavní výhodou scintigrafie je její neinvazivnost, senzitivita, přesnost a malé množství limitací k jejímu provedení. K určení rychlosti vyprazdňování pevných soust ze žaludku se nejčastěji používá radioaktivní izotop – většinou techneciem (99mTc) označená nízkotučná pevná strava [8]. V našich podmínkách trvá její provedení od 90–120 min. Rozšířenější verze testu trvá až 4 hod. Dávka ionizujícího záření odpovídá asi pěti RTG snímkům hrudníku čili efektivní dávce 0,1 mSv, které obdrží každý člověk ze záření z přírodních zdrojů a kosmického záření v ČR během 15 dnů. Retence více než 60 % testační stravy v žaludku po 2 hod a 10 % po 4 hod je považována za důkaz významně opožděného vyprazdňování žaludku [10].
2. Dechový test
Mezi další neinvazivní metodu používanou k hodnocení žaludečního vyprazdňování, která na rozdíl od scintigrafie neexponuje člověka radioaktivnímu záření, patří dechový test s použitím přirozených, stabilních, neradioaktivních izotopů – nejčastěji dechový test s kyselinou 13C-oktanovou nebo s 13C-Na-acetátem [9]. Vyšetřované osobě je podána testovací strava smíchaná s kyselinou 13C-oktanovou. 13C-oktanová kyselina se nevstřebává v žaludku, ale až v tenkém střevě, odkud se dále dostává do jater a tam je metabolizována za vzniku 13CO2. Oxid uhličitý je vydechován do vzduchu a z něho je jeho množství stanoveno poměrovou hmotnostní spektrometrií (13CO2 v poměru k 12CO2) [9]. Výdej 13CO2 koreluje s rychlostí evakuace žaludku. Norma pro poločas eliminace kyseliny oktanové pro pevnou stravu je 110–160 min a pro semisolidní testační stravu 90–155 min. Rozmezí normálních hodnot poločasu evakuace žaludku dechovým testem je pro solidní stravu 33,5–83,5 min a pro semisolidní testační pokrm 14,5–78,5 min. U zdravých osob výsledky scintigrafie a hodnoty dechového testu s 13C-oktanovou kyselinou dobře korelují. Tyto dva zmíněné testy ale nevyšetřují identický děj. Dechovým testem se stanovuje kyselina oktanová, která opustila s testovací stravou žaludek, jde tedy o evakuaci žaludku. Scintigrafie měří retenci radionuklidu v žaludku, v tomto případě tedy zbytkovou aktivitu. V optimálním případě se oba testy doplňují [2].
3. Transabdominální ultrasonografie (USG) 2D a 3D
Tato metoda je relativně jednoduchá, neinvazivní, technicky nenáročná a vhodná ke zhodnocení velikosti žaludku, kontraktility antra a postupu potravy přes pylorus. Všechny tyto parametry je možné měřit zároveň. Mezi hlavní limitace omezující jeho širší uplatnění při hodnocení evakuace žaludku patří nutnost provádění zkušeným odborníkem, obtížná vyšetřitelnost u obézních pacientů a při nadměrné přítomnosti plynu ve střevě a lze hodnotit pouze vyprazdňování tekutých jídel ze žaludku.
2D ultrasonografie provádí nepřímé měření rychlosti evakuace žaludku pomocí změn v průběhu času v oblasti antra. Při studii na diabeticích se nalačno i po jídle oblast žaludečního antra zvětšila, proximální část žaludku zmenšila a zpomalené vyprazdňování žaludku bylo nalezeno u 50 % pacientů [9].
Nověji je používána 3D ultrasonografie, která poskytuje komplexní obraz žaludku a informace o distribuci potravy v žaludku, která je při gastroparéze často neuspořádaná.
4. Magnetická rezonance (MRI)
Magnetická rezonance byla v minulosti též několikrát použita ke sledování motility a vyprazdňování žaludku, a to s dobrými výsledky, ale její užívání pro výzkumné účely bylo omezeno drahým provozem a omezenou dostupností. Její předností je neinvazivita a bezpečnost. MRI není vhodná pro osoby s kovovými implantáty v těle a velmi obézní. Nyní se opět začíná užívat stále častěji. Hlavními výhodami je vysoká rychlost zobrazení, úroveň rozlišení, dobrý kontrast a třídimenzionální zobrazení břišní dutiny. MRI je také schopna zobrazit distribuci potravy v žaludku, průtok potravy žaludkem a ředění žaludečního obsahu probíhající žaludeční sekrecí [8].
5. Elektrogastrografie (EGG)
Poměrně novou neinvazivní metodu užívanou k diagnostice zpomaleného vyprazdňování žaludku představuje elektrogastrografie (EGG). EGG patří mezi jednu z metod navržených k funkčnímu zhodnocení gastrointestinálního traktu u pacientů s nevysvětlitelnou příčinou nauzey, zvracení a jiných dyspeptických obtíží.
EGG se užívá k detekci myoelektrické aktivity žaludku. K jejímu snímání se používají elektrody přilepené na kůži na přední stěně břišní v oblasti epigastria. Mnohé studie ukazují na dobrou korelaci mezi snímáním EGG z kožního povrchu a snímáním myoelektrických signálů přímo ze serózního povrchu žaludku [11,12].
Fyziologie a patofyziologie myoelektrické aktivity žaludku
Spontánní elektrická aktivita žaludku vzniká v oblasti velké kurvatury, na rozhraní mezi proximální a distální částí žaludku. Pomalé vlny, rytmické elektrické depolarizace vznikají s frekvencí 3 cykly/min. Zdrojem generujícím rytmické depolarizace jsou intersticiální Cajalovy buňky. Za klidových podmínek, pomalé vlny částečně depolarizují hladké svaly žaludku, ale nedávají vznik kontrakci. Dodatečné depolarizace vznikající neurohumorální stimulací jsou spouštěčem pro jednotlivé fáze žaludeční kontrakce, které jsou následovány rozšířením pomalých elektrických vln a peristaltickou aktivitou. Pomalé elektrické vlny žaludku dosahují maximální frekvence a usměrnění v distální časti žaludku.
Abnormální pacemakerová aktivita a elektrická aktivita v ostatních částech žaludku může nahradit normální rytmus (3 cykly/min) generovaný fyziologickým pacemakerem.
- a) Bradygastrie – nastává, když depolarizace vznikají s frekvencí nižší než je norma. S bradygastrií klesá účinnost žaludečních kontrakcí, což je výsledkem sníženého počtu kontrakcí antra.
- b) Tachygastrie – nastává, když ektopický pacemaker nacházející se často v žaludečním antru generuje oscilace o abnormálně vysoké frekvenci (nad 3,6 cyklů/min), které ovládají zbylé části žaludku. Ačkoli se retrográdní depolarizace může propagovat s tachygastrií, retrográdní motorická aktivita vznikne zřídka, protože má velmi nízkou amplitudu na to, aby dala vznik kontrakci. V průběhu tachygastrie je žaludek obvykle atonický. V některých případech je ektopická pacemakerová aktivita kolísavá co do frekvence i do umístění, což následně vede ke smíšené tachybradydysrytmii. Každý z těchto rytmů se může prezentovat po velmi krátkou dobu, a to i u zdravých lidí. Za patologických podmínek to může být spojeno ještě s prodloužením období narušeného rytmu vznikajících vln.
Abnormity pomalých žaludečních vln u pacientů s nauzeou a zvracením
Mnoho klinických stavů, které způsobují zpomalené vyprazdňovaní potravy ze žaludku, je také spojeno s abnormálním nálezem frekvence a amplitudy na EGG. Tachygastrie a bradygastrie jsou častým nálezem u pacientů s diabetickou gastroparézou. Kromě poruch rytmu na EGG se u některých diabetiků vyskytuje současně i pokles vzestupu amplitudy po jídle. Mimoto, hyperglykemie sama působí na vznik dysrytmické aktivity. Jednorázové vyšetření elektrogastrografií však nezaznamená vzestup poruch rytmu pomalých vln u diabetika, u kterého byly udržovány uspokojivé hodnoty glykemií, i když vzestup amplitudy v závislosti na pozření potravy není přítomen.
Provedení EGG
K provedení EGG je zapotřebí několik součástí. EGG signály jsou získávány pomocí elektrokardiografických předgelovaných elektrod připevněných ke kůži v oblasti epigastria, které usnadňují získávání signálů z kožního povrchu. Ke zpracování EGG signálu při následné analýze jsou zapotřebí zesilovače, filtry a analogově-digitální převodník (A–D převodník). Zesilovače slouží k zesílení žaludečních signálů zachycovaných pomocí kožních elektrod, jelikož jsou relativně slabé. Vysoké a nízké pásmové propustnosti filtrů pomáhají eliminovat šumy z ostatních orgánů (srdce, tenké střevo, tlusté střevo) a odstraňují artefakty vznikající v důsledku dýchacích pohybů a pohybu těla. Digitalizovaný signál z elektrod projde kalibrací a poté je přiveden do PC a softwaru, který signál analyzuje a koordinuje přenos dat do zobrazovacího zařízení.
Příprava pacienta
Jako při provádění ostatních testů žaludečních funkcí i EGG se nejčastěji provádí po nejméně osmihodinovém lačnění. Před natáčením EGG by měly být vysazeny veškeré léky, které by mohly mít vliv na motilitu žaludku (např. prokinetika, antiemetika, opiáty, anticholinergika, NSAID), a to nejlépe s předstihem 48 hod, i když u některých léků (např. antidepresiva a orální kontraceptiva atd.) je vysazení problematické.
Natáčení EGG
Natáčení EGG by se mělo provádět v klidné místnosti, aby se eliminovala přítomnost jiných elektrických signálů, které by mohly být zachyceny kožními elektrodami, a aby byly eliminovány rušivé podněty, které by mohly podněcovat pacienta k pohybu. Pacient může zaujímat takřka jakoukoli polohu, která je mu pohodlná a ve které bude moci setrvat po celou dobu testování. Změny polohy a mluvení mohou pozměnit EGG parametry vztahující se k amplitudě signálu, proto je vhodné, setrvá-li pacient ve stejné poloze bez mluvení po celou dobu natáčení záznamu.
Samotné umístění elektrod je velice důležité pro zajištění snímání kvalitních myoelektrických signálů. V oblasti nalepení elektrod by měla být kůže zbavena chloupků a navlhčena gázou nebo potřena elektricky vodivým gelem ke zlepšení vodivosti. Bylo popsáno několik různých míst vhodných k umístění elektrod. Užití bipolárních elektrod je doporučováno ke snížení výskytu artefaktů a ke zvýšení kvality signálu. K lepšímu získání signálu jsou aktivní elektrody umístěny v podélné ose žaludečního antra. Běžně používaná konfigurace umístění elektrod vyžaduje umístění jedné aktivní elektrody do poloviční vzdálenosti mezi mečovitý výběžek a pupek, další jsou umístěny ve tvaru kruhu nad oblastí žaludku. Referenční elektroda by měla být umístěna 3 cm pod klíční kostí v medioklavikulární čáře vpravo nebo ve střední axilární čáře vlevo. EGG elektrody by neměly být umisťovány nad oblast žeber, neboť to může zvyšovat množství artefaktů z dýchacích pohybů.
Po náležité přípravě pacienta můžeme přistoupit k samotnému natáčení EGG. Klidový signál je natáčen 15–60 min. Následně si pacient, pokud je diabetik, aplikuje inzulin a pozře připravenou testovací stravu (obsahuje 250 mg mléčné rýže, 2 bílé rohlíky a 300 ml čaje). Poté je natáčen stimulovaný signál po dobu 30–120 min. Optimální délka natáčení EGG není přesně jednoznačně určena [11].
Interpretace EGG záznamu
Normální EGG záznam
Hlavním ukazatelem EGG záznamu je dominantní frekvence (DF). Normální EGG záznam je charakterizován průběhem vln o frekvenci 3 cykly/min se vzrůstem jejich amplitudy postprandiálně.
U zdravých osob by se po více než 70 % EGG záznamu měla vyskytovat normální frekvenční aktivita, jejíž rozmezí je 2–3,6 cyklů/min.
Abnormální EGG záznam
Mezi abnormality rytmu, které můžeme na EGG pozorovat patří:
- tachygastrie – spojena s chyběním antrální koordinace a kontrakcí, což bývá nejčastějším nálezem u stavů spojených s poruchami vyprazdňování žaludku,
- bradygastrie,
- žaludeční dysrytmie – stavy, u kterých nelze jednoznačně určit dominantní frekvenci,
- chybění jedné hlavní dominantní frekvence (DF),
- nedostatečný vzestup amplitudy po jídle.
EGG záznam je hodnocen jako abnormální, pokud se hlavní frekvenční aktivita pohybuje v pásmech pro tachy - či bradygastrii po více než 30 % celkové doby záznamu EGG (tab. 3).
Tab. 3. Hodnocení EGG záznamu [13]. Tab. 3. Rating EGG record [13]. ![Hodnocení EGG záznamu [13].
Tab. 3. Rating EGG record [13].](https://www.prelekara.sk/media/cache/resolve/media_object_image_small/media/image/62a7b2941e1b2927b0f142ad537bf998.png)
Artefakty jsou obvykle charakteristické svým náhlým vzestupem amplitudy. V některých případech se artefakty podobají svým průběhem pomalým vlnám depolarizací a mohou být zdrojem řady interpretačních nepřesností. Obecně, artefakty jsou většinou způsobeny dýchacími pohyby, pohyby končetin anebo těla. Artefakty vznikající při pohybu mají většinou frekvenci pod 1 cyklus/min, zatímco artefakty z dýchacích pohybů nad 9 cyklů/min. Artefakty jsou z EGG záznamu odstraněny a dále už je hodnocena kvalita EGG záznamu pouze z pomalých žaludečních vln [13].
Závěr
Zažívací obtíže plynoucí z horní části gastrointestinálního traktu se u diabetiků vyskytují častěji než u zdravé populace a jsou způsobeny diabetickou autonomní neuropatií. Jak již bylo zmíněno výše, patří EGG mezi poměrně novou atraktivní metodu navrženou k funkčnímu zhodnocení gastrointestinálního traktu u pacientů s nevysvětlitelnou příčinou nauzey, zvracení a jiných dyspeptických obtíží. EGG se používá k detekci myoelektrické aktivity žaludku. EGG zaznamenává aktivitu pomalých vln a můžeme se díky ní vyjadřovat o aspektech rychlosti šíření a směru gastrointestinální motility. Komponenty frekvence a vztahy se změnami amplitud na EGG jsou spojeny se změnami v žaludeční motilitě. Abnormality na EGG záznamu nejsou specifické. Podobné abnormální nálezy na EGG se vyskytují u různých klinických případů. Hlavní předností této metody je její neinvazivnost.
Praktická klinická využitelnost metody je zatím nejasná a přístroje na snímání EGG ještě nejsou zařazeny do běžné praxe. V dnešní době zatím neexistují ujednocené standardní doporučené postupy pro umístění elek-trod ke snímání záznamu, délku natáčení záznamu a používání testovací stravy.
Předpokládá se, že jednorázové natočení EGG záznamu má malou výpovědní hodnotu. Bylo by vhodné natočit EGG záznam ještě s odstupem času ke zhodnocení korelace mezi odezněním či zmírněním symptomů v návaznosti na určitou nově zavedenou terapii a záznamy porovnat.
Podpořeno MZ ČR – RVO, FN v Motole 00064203.
Autoři deklarují, že v souvislosti s předmětem studie nemají žádné komerční zájmy.
Redakční rada potvrzuje, že rukopis práce splnil ICMJE kritéria pro publikace zasílané do biomedicínských časopisů.
Doručeno: 14. 8. 2013
Přijato: 16. 9. 2013
MUDr. Marcela Pipková
Interní klinika 2. LF UK a FN v Motole
V Úvalu 84, 150 06 Praha 5
marcela.pipkova@centrum.cz
Zdroje
1. Žáčková V. Zažívací potíže u diabetiků. Interní Med 2001; 7 : 299–304.
2. Bureš J, Šmahelová A, Tachecí I et al. Poruchy motility a evakuace žaludku u diabetika. Současné možnosti diagnostiky a léčby. Vnitř Lék 2011; 57(4): 351–355.
3. Vinik AI, Maser RE, Mitchell BD et al. Diabetic autonomic neutopathy. Diabetes Care 2003; 26(5): 1553–1579.
4. Perušičová J, Škrha J, Piťhová P. Současný pohled na hodnocení kompenzace diabetes mellitus. Diabetologie, metabolismus, endokrinologie, výživa 2008; 11(1): 19–30.
5. Stevens MJ. Diabetic autonomic neuropathy. UpToDate [online]. Available from: http://www.uptodate.com/contents/diabetic-autonomic-neuropathy.
6. Kojecký V. Dysmotilita horní části zažívacího traktu u diabetu. Med Pro Praxi 2007; 6 : 259–261.
7. UpToDate.Camilleri MD. Pathogenesis of delayed gastric emptying. [online]. Available from: http://www.uptodate.com/contents/pathogenesis-of-delayed-gastric-emptying.
8. Chang J, Rayner CK, Jones KJ et al. Diabetic gastroparesis-backwards and forewards. J Gastroenterol Hepatol 2011; 26 (Suppl 1): 46–57.
9. Parkman HP, Camilleri M, Farrugia G et al. Gastroparesis and functional dyspepsia: excerpts from the AGA/ANMS meeting. Neurogastroenterol Motil 2010; 22(2): 113–133.
10. Patrick A, Epstein O. Review article: gastroparesis. Aliment Pharmacol Ther 2008; 27(9): 724–740.
11. Parkman HP, Hasler WL, Barnet JL et al. Electrogastrography: a dokument prepared by the gastric section of the American Motility Society Clinical GI Motility Testing Task Force. Neurogastroenterol Motil 2003; 15(2): 89–102.
12. Zdárská D, Pelísková P, Charvát J et al. ECG body surface mapping (BSM) in type 1 diabetic patients. Physiol Res 2007; 56(4): 403–410.
13. Chang FY. Electrogastrography: basic knowledge, recording, processing and its clinical applications. J Gastroenterol Hepatol 2005; 20(4): 502–516.
Štítky
Detská gastroenterológia Gastroenterológia a hepatológia Chirurgia všeobecná
Článok vyšiel v časopiseGastroenterologie a hepatologie
Najčítanejšie tento týždeň
2013 Číslo 6- Metamizol jako analgetikum první volby: kdy, pro koho, jak a proč?
- Kombinace metamizol/paracetamol v léčbě pooperační bolesti u zákroků v rámci jednodenní chirurgie
- Antidepresivní efekt kombinovaného analgetika tramadolu s paracetamolem
- Srovnání analgetické účinnosti metamizolu s ibuprofenem po extrakci třetí stoličky
- Parazitičtí červi v terapii Crohnovy choroby a dalších zánětlivých autoimunitních onemocnění
-
Všetky články tohto čísla
- Naše sny menia svet, avšak len veľmi pomaly...
- Z Číny do Evropy: inspirace gastroenterologické i jiné
-
Kvíz – případ z klinické praxe
Subepiteliální nádor žaludku - Kolonoskopie ve vodní imerzi s použitím chladné vody – dvojitě zaslepená, randomizovaná studie
- Endoskopické riešenie refraktérneho pooperačného úniku žlče z hepatocholedochu pomocou plne povlečeného samorozťažného metalického stentu
- Význam endoskopické retrográdní cholangiopankreatikografie u traumatického poranění pankreatického vývodu u adolescenta
- Standardy České gastroenterologické společnosti – endoskopická léčba pacientů s Barrettovým jícnem a časnými neoplaziemi jícnu
- Diagnostika poruch evakuace žaludku u diabetiků s diabetickou autonomní neuropatií
- Struktura a funkce intestinální epiteliální bariéry
- Hepatocelulární karcinom – naše zkušenosti se surveillance, efekt a komplikace transarteriální chemoembolizace
- Jsme připraveni přijmout změnu paradigmatu léčby časných karcinomů trávicí trubice?
- Report of 12th Slovak-Czech IBD day in Nitra
- 22nd Congress of Gastroenterology Society of Central Germany – Frankfurt am Main
- Oznámení pro lékaře se zájmem o léčbu IBD
- XVIIIth Gastroenterological day in Roznov
- UEGW 2013: důstojná česká účast, hezké ženy a německá preciznost
- Ohlédnutí hepatologů za letošním kongresem České gastroenterologické společnosti
- Announcement of the winner of the 2nd year Kasafirek’s price
- Vizionář a průkopník ERCP MUDr. Ivo Skála, CSc., se dožívá významného jubilea
- Správná odpověď na kvíz
- Prof. Jan Lata šedesátníkem
- ESGE / ESPEN Quality in Endoscopy symposium
- Autodidaktický test: kongresové číslo
- Golimumab
- Gastroenterologie a hepatologie
- Archív čísel
- Aktuálne číslo
- Informácie o časopise
Najčítanejšie v tomto čísle- Diagnostika poruch evakuace žaludku u diabetiků s diabetickou autonomní neuropatií
- Endoskopické riešenie refraktérneho pooperačného úniku žlče z hepatocholedochu pomocou plne povlečeného samorozťažného metalického stentu
- Standardy České gastroenterologické společnosti – endoskopická léčba pacientů s Barrettovým jícnem a časnými neoplaziemi jícnu
- Hepatocelulární karcinom – naše zkušenosti se surveillance, efekt a komplikace transarteriální chemoembolizace
Prihlásenie#ADS_BOTTOM_SCRIPTS#Zabudnuté hesloZadajte e-mailovú adresu, s ktorou ste vytvárali účet. Budú Vám na ňu zasielané informácie k nastaveniu nového hesla.
- Časopisy



