-
Články
- Časopisy
- Kurzy
- Témy
- Kongresy
- Videa
- Podcasty
Hemosuccus pancreaticus – raritná komplikácia chronickej pankreatitídy
Hemosuccus pancreaticus – rare complication of chronic pancreatitis
Hemosuccus pancreaticus is a rare cause of upper digestive tract bleeding, it is hemorrhage to the pancreatic duct. A case report is about 56-years old man who was repeatedly hospitalized and suffered from melena and enterorrhagia during 3 years. Imaging studies did not clearly identified etiology of bleeding or source of hemorrhage was wrong identified. Finally, hemosuccus pancreaticus from collaterals of pseudoaneurysm after embolization was suspected because of repeating hemorrhage and embolization of a gastroduodenal artery in history. The interventional procedure was made in a the proximal part of the gastroduodenal artery with a good clinical response. This disease causes severe diagnostic and therapeutic problems, the unrecognized one can be fatal.
Key words:
enterorrhagia – hemosuccus pancreaticus – chronic pancreatitis – melena
Autoři: Igor Šturdík 1; Martin Kužma 1; Zuzana Kužmová 1; Tomáš Koller 1; Vladimír Javorka 2; Tibor Hlavatý 1; Juraj Payer 1
Působiště autorů: V. interná klinika LF UK a UN Bratislava, Nemocnica Ružinov, Slovenská republika 1; I. rádiologická klinika LF UK a UN Bratislava, Nemocnica Staré Mesto a Slovenská zdravotnícka univerzita Bratislava, Slovenská republika 2
Vyšlo v časopise: Vnitř Lék 2016; 62(10): 833-836
Kategorie: Kazuistiky
Souhrn
Hemosuccus pancreaticus je raritná príčina krvácania z hornej časti tráviaceho traktu, ide o hemorágiu do pankreatického vývodu. V článku sa popisuje prípad 56-ročného muža, ktorý bol počas 3 rokov opakovane hospitalizovaný pre melénu a enterorágiu, pričom zobrazovacími vyšetreniami nebol zdroj krvácania jednoznačne identifikovaný, eventuálne bol mylne diagnostikovaný. Pre anamnézu opakovaného nepreukazného zdroja krvácania a embolizovanej a. gastroduodenalis v minulosti bol suponovaný hemosuccus pancreaticus pri krvácaní z kolaterál predtým embolizovanej pseudoaneuryzmy a metódami intervenčnej rádiológie bol uzavretý proximálny úsek a. gastroduodenalis s dobrým efektom. Toto ochorenie spôsobuje závažné diagnostické a terapeutické problémy, jeho nerozpoznanie môže mať fatálne následky.
Kľúčové slová:
enterorágia – hemosuccus pancreaticus – chronická pankreatitída – melénaÚvod
Termín hemosuccus pancreaticus (HP) označuje krvácanie do pankreatického vývodu. V súčasnosti existuje viacero terminologických ekvivalentov pre tento jav. Jedným z prvých termínov, s ktorým prišiel v roku 1969 Van Kemmel a doteraz sa používa vo Francúzsku, bola wirsumgorágia. Medzi iné synonymá patria pseudohematobília, santorinirágia, hemoduktálna pankreatitída alebo hemowirsungia. Pojem HP bol navrhnutý Sandblom v roku 1970. V literatúre sa zmienky o HP väčšinou obmedzujú na kazuistiky. Po prvýkrát bol tento jav popísaný v roku 1931 autormi Lowerom a Farrellom a odvtedy bolo v zahraničí aj v našich končinách publikovaných niečo cez 150 kazuistík [1–3]. HP vzniká buď ruptúrou pseudoaneuryzmy/aneuryzmy peripankreatickej artérie do pankreatického duktu alebo krvácaním primárne intaktnej alebo aneuryzmou postihnutej artérie do pankreatickej pseudocysty, ktorá komunikuje s pankreatickým vývodom [4]. Najčastejšie HP spôsobuje krvácanie zo slezinnej tepny, krvácanie z iných abdominálnych ciev je zriedkavé. Aneuryzma artérie a chronická pankreatitída sú často asociované s HP, ale ich príčinná súvislosť nebola preukázaná. Lokálny zápal s alebo bez súbežnej pseudocysty, prípadne v kombinácii s lokálnym uvoľňovaním elastázy alebo tlakom nekrózy vychádzajúcej z duktu, spôsobujú tvorbu pseudocysty. Ostatné príčiny HP sú raritné, patrí sem pankreatolitiáza, ektopický pankreas, pankreas divisum, akútna pankreatitída, nádory a traumy pankreasu, artériovenózne malformácie, ruptúra aneuryzmy na podklade aterosklerózy, fibromuskulárnej dysplázie, vaskulitídy, syfilitického zápalu, deficitu α1-antitrypsínu. Rovnako nemožno opomenúť postprocedurálne príčiny HP ako sú komplikácie po endoskopickej extrakcii litiázy z pankreatického duktu, papilosfinkterotómii, endoskopickej drenáži pseudocysty alebo inzercii stentu do duktu [3].
Kazuistika
56-ročný muž exfajčiar s abúzom alkoholu bol v rokoch 2008–2010 opakovane hospitalizovaný na internej a chirurgickej klinike pre náhle vzniknuté bolesti brucha lokalizované v epigastriu a spravidla nasledované po približne 6 hod odchodom melenóznej stolice. Z osobnej anamnézy sa pacient liečil na chronickú kalcifikujúcu pankreatitídu s opakovanými exacerbáciami a so sekundárnym pankreatogénnym diabetes mellitus, v roku 2004 podstúpil embolizáciu pseudoaneuryzmy a. gastroduodenalis, v roku 2005 mu bola zistená pseudocysta pankreasu a trombóza lienálnej vény (obr. 1). Pri prvej hospitalizácii v apríli roku 2008 bol laboratórne zaznamenaný pokles hemoglobínu (Hb) na 78 g/l a zvýšené hodnoty hepatálnych enzýmov (GMT 6,41 μkat/l, ALT 1,7 µkat/l). Gastrofibroskopicky (GFS) bola v oblasti bulbu duodena nájdená čerstvá krv bez jednoznačnej lézie, prítomné boli priesvitné varixy pažeráka. Vyšetrenie hornej časti zažívacieho traktu bolo opakované, vtedy prítomná duodenitída, gastropatia antra a tela žalúdka pri portálnej hypertenzii a spľasnuté varixy v distálnej časti ezofágu. Kolonoskopicky nález divertikulitídy a veľkého polypu transverza benígneho vzhľadu. Pacient bol v stabilizovanom stave prepustený do ambulantnej starostlivosti, na kontrolnú GFS sa nedostavil. O polroka bol pacient opätovne prijatý do nemocnice pre intermitentné bolesti brucha, údaj čiernej stolice, ktorý objektívne nebol verifikovaný a mikrocytovú anémiu ťažkého stupňa (Hb 29 g/l). Opätovne bola realizovaná urgentná GFS s difúznym nálezom veľkých gastrických varixov bez prítomnosti krvi alebo stigiem, s drobným varixom ezofágu a drobnými polypmi na sliznici žalúdka.
Obr. 1. CT brucha s obrazom embolizovanej pseudoaneruryzmy a. gastroduodenalis (červený kruh) 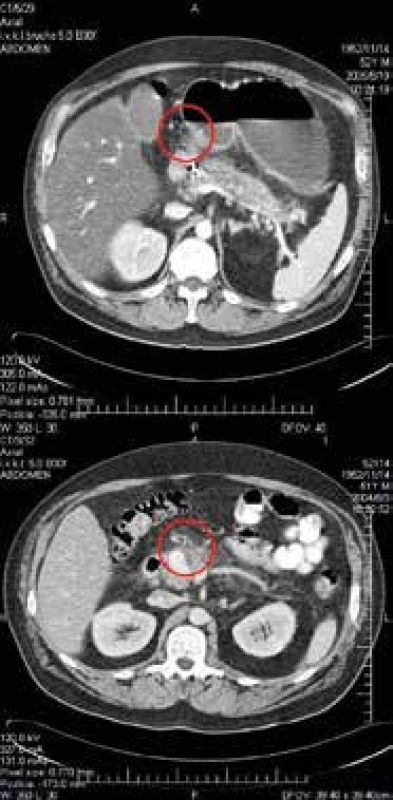
CT brucha (obr. 2) preukázalo chronickú pankreatitídu s hypodenzným ložiskom v oblasti hlavy pankreasu rozmerov 25 × 15 mm vs pseudocysty, ľahkú splenomegáliu, počínajúce varixy perigastricky a nepriechodnú lienálnu žilu pri segmentálnej portálnej hypertenzii. Príčina krvácania do gastrointestináleho traktu bola uzavretá ako krvácanie z gastrických varixov pri segmentálnej portálnej hypertenzii, odporučená bola terapia blokátormi protónovej pumpy a sekundárna prevencia portálnej hypertenzie betablokátorom. V roku 2008 nasledovali 2 krátke hospitalizácie pre melénu, pri prvej bol endoskopicky nález drobného prepylorického vredu, pri druhej nález nekrvácajúcich gastrických varixov. Začiatkom roka 2009 mal pacient opäť krvácanie do zažívacieho traktu, kedy boli na GFS prítomné veľké fundálne varixy. Vzhľadom na izolovanú portálnu hypertenziu lienálnej vény a neefektívnu konzervatívnu liečbu bola odporučená preventívna splenektómia, ktorá bola aj o mesiac neskôr realizovaná. Následne bol pacient pol roka bez ťažkostí. V júli roku 2009, novembri roku 2009 a januári roku 2010 bol opäť prijatý do nemocnice pre bolesti brucha s melénou, endoskopické vyšetrenia pacient odmietol. Pri hospitalizácii vo februári roku 2010 sa pacient sťažoval na bolesti brucha bez znakov krvácania do gastrointestinálneho traktu. GFS nález krvácania v oblasti duodena D2 z Vaterskej papily.
Obr. 2. CT brucha pri 2. hospitalizácii s nálezom kalcifikátov v pankrease a pseudocysty hlavy pankreasu 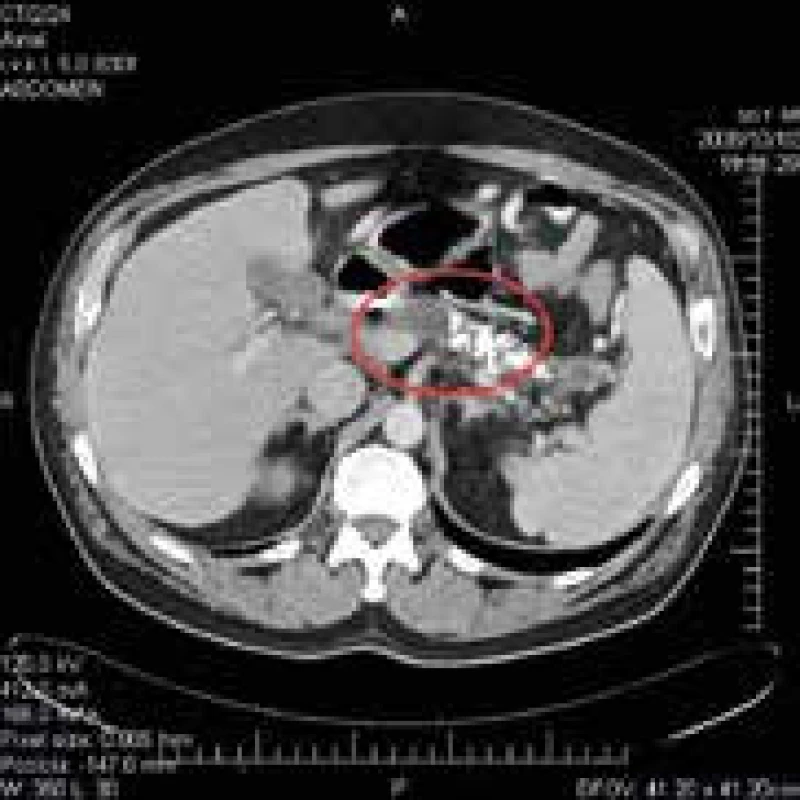
Realizovaná bola CT angiografia abdomenu bez nálezu úniku kontrastnej látky, embolizovaná pseudoaneuryzma sa pri vyšetrení neplnila. Selektívna angiografia (DSA – digital subtraction angiography) truncus coeliacus a a. mesenterica superior nedokázala aktívne krvácanie, nebola prítomná ani pseudoneuryzma (obr. 3), preto opätovná embolizácia nebola indikovaná. Pacient bol po transfúznej liečbe demitovaný. O mesiac neskôr bol pacient hospitalizovaný s „krutými“ bolesťami v epigastriu a s enterorágiou. GFS nedokázalo aktívne krvácanie, DSA a. gastroduodenalis takisto nepotvrdilo aktívne krvácanie.
Obr. 3. Selektívna angiografia truncus celiacus – embolizovaná pseudoaneuryzma a. gastroduodenalis – bez úniku kontrastnej látky 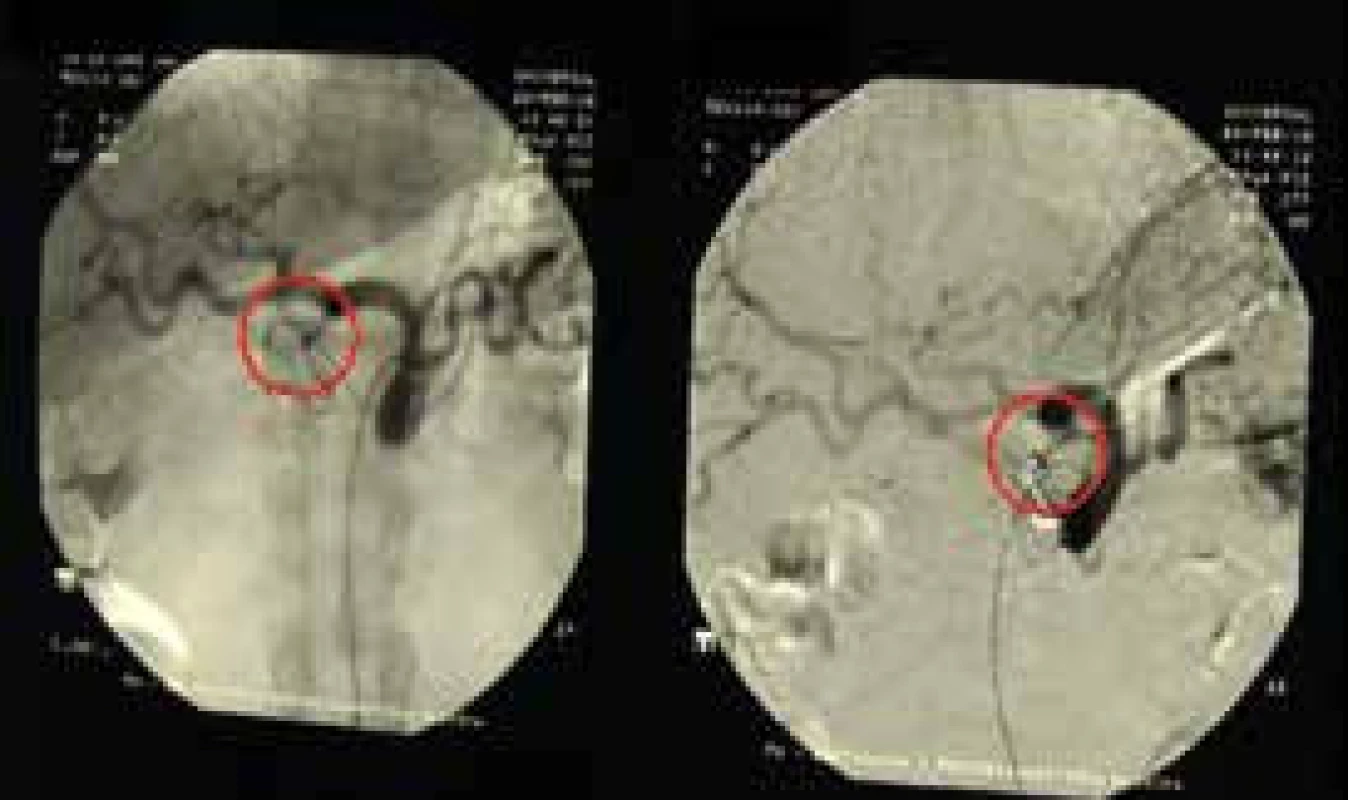
Vzhľadom na anamnézu opakovaného nepreukazného zdroja krvácania a embolizovanej a. gastroduodenalis v minulosti bol stav uzavretý ako HP pri krvácaní z kolaterál predtým embolizovanej pseudoaneuryzmy a metódami intervenčnej rádiológie bol uzavretý proximálny úsek a. gastroduodenalis (obr. 4). Následne v doterajšom sledovaní u pacienta krvácanie do zažívacieho traktu, bolesti brucha ani anemizácia nerecidivovali.
Obr. 4. A. gastroduodenalis po embolizácii proximálneho úseku 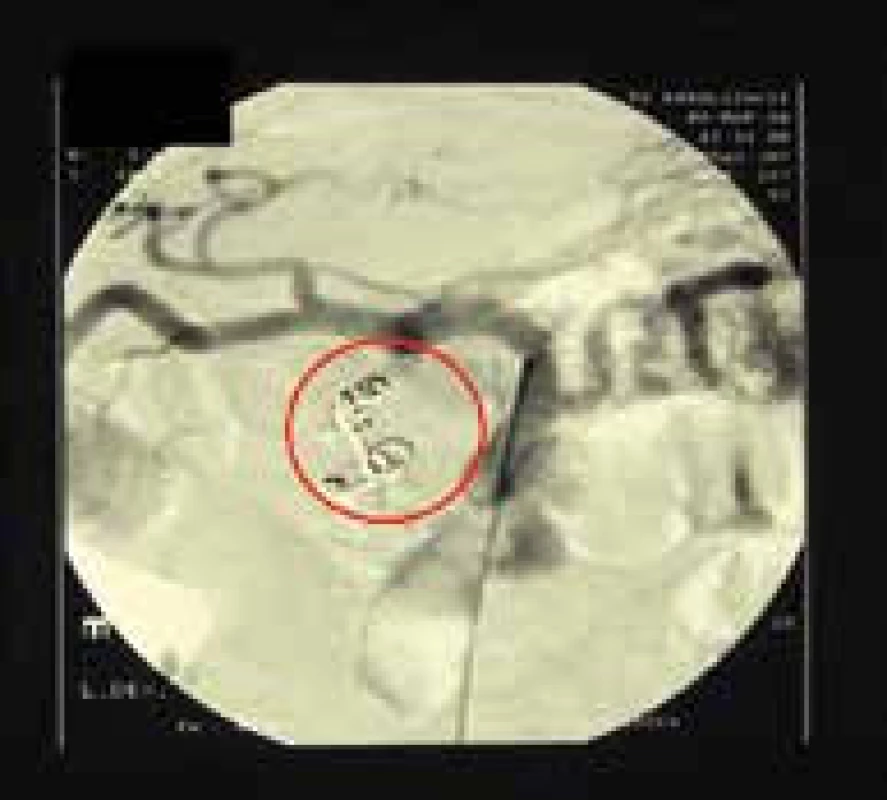
Diskusia
Hlavnými klinickými príznakmi HP sú meléna a hemateméza, pričom meléna býva častejšia. Krvácanie je zvyčajne intermitentné, opakuje sa a hoci ide o artériový typ krvácania, väčšinou nie je natoľko závažné, aby spôsobilo u pacienta hemodynamickú instabilitu [4]. Iné klinické príznaky sú zriedkavé a zahŕňajú žltačku, zvracanie, stratu hmotnosti a palpovateľný pulzujúci útvar v prípade aneuryzmy [5]. V prípade, že je prítomná bolesť brucha v epigastriu, tak je spôsobená zvýšeným tlakom v pankreatických duktoch v dôsledku krvných zrazenín a zvyčajne vzniká 48 hod pred prejavmi krvácania do zažívacieho traktu [6]. Pečeňové testy bývajú v norme, len v prípade pankreatobiliárneho refluxu sú zvýšené hladiny bilirubínu. Rovnako sérové amylázy sú v norme a výnimkou je len epizóda akútnej pankreatitídy. Diagnostika HP je ťažká, pretože krvácanie je zvyčajne prerušované. Endoskopia má zásadný význam na vylúčenie iných príčin krvácania do hornej časti zažívacieho traktu a iba u 30 % pacientov sa pozoruje aktívne krvácanie z ampuly duodena [7]. Hoci výsledok endoskopie môže byť bez patologického nálezu, prispieva k vylúčeniu iných príčin krvácania ako sú erozívna gastritída, peptické vredy, ezofageálne alebo gastrické varixy [4,5]. V prípade podozrenia na krvácanie do gastrointestinálneho traktu je nevyhnutné endoskopiu opakovať. Ultrazvukové vyšetrenie (USG) brucha možno použiť na vizualizáciu pankreatickej pseudocysty alebo aneuryzmy peripankreatických tepien. Dopplerovské alebo dynamické USG možno tiež použiť v diagnostike HP. Kontrastné vyšetrenie počítačovou tomografiou (CT) je vhodnou metódou na dokázanie patologických procesov na pankrease ako chronická pankreatitída, pseudocysty a pseudoaneuryzmy. Počas predkontrastnej fázy CT vyšetrenia môže byť zachytená takzvaná sentinelová zrazenina, čo je zrazená krv v pankreatickom vývode. Tento nález je typický pre HP, no možno sa s ním stretnúť výnimočne. CT môže ukázať súčasnú opacifikáciu aneuryzmy artérie a pseudocysty alebo pretrvávanie kontrastu v pseudocyste aj po artériovej fáze, ale tieto nálezy diagnózu HP len suponujú. Zlatým diagnostickým štandardom je angiografia, ktorá dokáže identifikovať artériu zodpovednú za HP, umožňuje zobrazenie anatómie artérií a terapeutickú intervenciu [5,8,9]. HP je ochorenie, ktoré možno stanoviť na základe klinických, endoskopických a rádiologických nálezov, ale definitívne diagnózu potvrdí len angiografia. Vo všeobecnosti platí, že k stanovení diagnózy HP je nevyhnutná vysoká suspekcia na toto ochorenie u pacientov s pankreatitídou a súčasným krvácaním do zažívacieho traktu.
Prirodzený priebeh ochorenia chronickej pseudocysty pankreasu a riziko tvorby pseudoaneuryziem nie sú dobre známe [9,10]. Pomer tvorby pseudoaneuryziem sa líši v závislosti od modality ich liečby. U chirurgicky riešených pseudocýst sa pohybuje od 4 % do 17 % a u endoskopicky ošetrených predstavuje 7 % [11,12]. Celková mortalita HP je 14 % a súvisí so zlyhaním embolizačnej liečby alebo s komplikáciami tejto terapie, v prípade neliečeného HP sú následky fatálne (mortalita 90–100 %) [13]. Embolizácia artérií sa odporúča ako primárna terapeutická metóda HP, operačné riešenie je rezervované pre pacientov s dobrým výkonostným stavom, ktorí majú súčasne komplikácie chronickej pankreatitídy vyžadujúce operačnú intervenciu [14]. Pri krvácaní pseudoaneuryzmy lokalizovanej v tele alebo chvoste pankreasu je distálna pankreatektómia chirurgickou alternatívou k angioembolizácii. Ak sa pseudoaneuryzma nachádza v hlave pankreasu, angioembolizácia je liečebnou metódou voľby, pretože chirurgická resekcia je spojená so zvýšenou úmrtnosťou a chorobnosťou [14,15]. Krvácanie z pankreatikoduodenálnej artérie má vyššie riziko úmrtia ako krvácanie z lienálnej alebo gastroduodenálnej tepny, 46 % oproti 21 %, resp. 28 %. [16]. Skorá angiografia znížila mortalitu na polovicu. V prípade, že je pacient hemodynamicky stabilizovaný, využívajú sa metódy intervenčnej rádiológie ako primárna liečba s okamžitými dobrými výsledkami u 60–100 % prípadov [5,17,18]. Angiografická intervencia pri krvácaní z pseudoaneuryzmy u HP sa môže využiť na stabilizáciu pacienta, aby sa neskôr mohol realizovať elektívny chirurgický zákrok ako definitívne riešenie stavu [19]. Zlyhanie katetrizačnej embolizácie môže byť spôsobené viacerými faktormi ako je nemožnosť izolovať krvácajúcu cievu, spazmus krvácajúcej cievy, nekompletná artériová oklúzia alebo nesprávna identifikácia krvácajúcej cievy [20]. Ak sa u pacientov s chronickou pankreatitídou použije konzervatívny transartériový prístup, môže byť zostávajúci chorobou postihnutý pankreas, ktorý susedí s predtým porušenou tepnou, zdrojom rekurencie poškodenia artérie a krvácania. S rastúcimi možnosťami superselektívnej angiokatetrizácie môže terapeutická embolizácia v súčasnosti slúžiť ako definitívna liečba. Chirurgická liečba ostáva indikovaná u nekontrolovaného krvácania, pretrvávajúceho šokového stavu, ak nie je embolizácia možná alebo keď embolizácia zlyhá (pokračovanie alebo recidivujúce krvácanie). Operačná terapia je tiež indikovaná pre pacientov, ktorí majú inú indikáciu k operačnému riešeniu (pseudocysta, absces pankreasu, obštrukcia žalúdočného výtoku, obštrukčná žltačka) a sú za iných okolností vhodnými kandidátmi k chirurgickej liečbe [21].
Záver
Pri obskúrnych zdrojoch intermitentného krvácania do zažívacieho traktu by mali byť opakovane realizované zobrazovacie vyšetrenia a pacient by mal byť starostlivo sledovaný. HP by mal byť tiež zahrnutý do diferenciálnej diagnostiky intermitentného gastrointestinálneho krvácania u pacientov s históriou chronického abúzu alkoholu, aj keď nemajú v anamnéze údaj o chronickej pankreatitíde. Vzhľadom na to, že HP môže byť spôsobený aj malými aneuryzmami, je v rámci vylučovania diagnózy HP nutné používať zobrazovacie vyšetrenia s vhodnou diagnostickou presnosťou, najmä supraselektívnu angiografiu. V rámci liečby HP sa na prvom mieste odporúčajú metódy intervenčnej rádiológie, chirurgická liečba by sa mala zvážiť, len keď je pacient cirkulačne nestabilný, keď angiografia nevykazuje abnormálne nálezy alebo keď intervenčná terapia nie je úspešná. Zložitosť diagnostiky HP, ako aj priebeh ochorenia, ktorý vyžaduje internistický aj chirurgický manažment, podporuje medziodborovú spoluprácu všetkých zúčastnených špecialistov – internistov, chirurgov a rádiológov.
MUDr. Igor Šturdík
igor.sturdik@gmail.com
V. interná klinika LF UK a UN Bratislava, Nemocnica Ružinov, Slovenská republika
www.unb.sk
Doručeno do redakce 12. 4. 2016
Přijato po recenzi 16. 6. 2016
Zdroje
1. Novotný I, Boudný J, Kala Z. Hemosuccus pancreaticus jako komplikace akutní exacerbace chronické pankreatitidy. Česká a slovenská gastroenterologie a hepatologie 2004; 58(1): 16–20.
2. Janík V, Pádr R, Keil R et al. Léčba hemosuccus pancreaticus embolizací obou gastrických tepen. Cas Lek Cesk 2008; 147(10): 538–541.
3. Koren M, Kinova S, Bedeova J et al. Hemosuccus pancreaticus. Bratisl Lek Listy 2008; 109(1): 37–41.
4. Sugiki T, Hatori T, Imaizumi T et al. Two cases of hemosuccus pancreaticus in which hemostasis was achieved by transcatheter arterial embolization. J Hepatobiliary Pancreat Surg 2003; 10(6): 450–454.
5. Vimalraj V, Kannan DG, Sukumar R et al. Haemosuccus pancreaticus: diagnostic and therapeutic challenges. HPB (Oxford) 2009; 11(4): 345–350. Dostupné z DOI: <http://dx.doi.org/10.1111/j.1477–2574.2009.00063.x>.
6. Suter M, Doenz F, Chapuis G et al. Haemorrhage into the pancreatic duct (Hemosuccus pancreaticus): recognition and management. Eur J Surg 1995; 161(12): 887–892.
7. Risti B, Marincek B, Jost R et al. Hemosuccus pancreaticus as a source of obscure upper gastrointestinal bleeding: three cases and literature review. Am J Gastroenterol 1995; 90(10): 1878–80.
8. Julianov A, Rachkov I, Karashmalakov A. Hemosuccus pancreaticus. Surgery 2003; 133(1): 114–115.
9. Koizumi J, Inoue S, Yonekawa H et al. Hemosuccus pancreaticus: diagnosis with CT and MRI and treatment with transcatheter embolization. Abdom Imaging 2002; 27(1): 77–81.
10. Benz CA, Jakob P, Jakobs R et al. Hemosuccus pancreaticus – a rare cause of gastrointestinal bleeding: diagnosis and interventional radiological therapy. Endoscopy 2000; 32(5): 428–431.
11. Bohl JL, Dossett LA, Grau AM. Gastroduodenal artery pseudoaneurysm associated with hemosuccus pancreaticus and obstructive jaundice. J Gastrointest Surg 2007; 11(12): 1752–1754.
12. Bergert H, Hinterseher I, Kersting S et al. Management and outcome of hemorrhage due to arterial pseudoaneurysms in pancreatitis. Surgery 2005; 137(3): 323–328.
13. Kapoor S, Rao P, Pal S et al. Hemosuccus pancreaticus: an uncommon cause of gastrointestinal hemorrhage. A case report. JOP 2004; 5(5): 373–376.
14. Akpinar H, Dicle O, Ellidokuz E et al. Hemosuccus pancreaticus treated by transvascular selective arterial embolization. Endoscopy 1999; 31(2): 213–214.
15. Gambiez LP, Ernst OJ, Merlier OA et al. Arterial embolization for bleeding pseudocysts complicating chronic pancreatitis. Archives of surgery 1997; 132(9): 1016–1021.
16. Boudghene F, L‘Hermine C, Bigot JM. Arterial complications of pancreatitis: diagnostic and therapeutic aspects in 104 cases. J Vasc Interv Radiol 1993; 4(4): 551–558.
17. de Perrot M, Berney T, Buhler L et al. Management of bleeding pseudoaneurysms in patients with pancreatitis. Br J Surg 1999; 86(1): 29–32.
18. Lermite E, Regenet N, Tuech JJ et al. Diagnosis and treatment of hemosuccus pancreaticus: development of endovascular management. Pancreas 2007; 34(2): 229–232.
19. Bender JS, Bouwman DL, Levison MA et al. Pseudocysts and pseudoaneurysms: surgical strategy. Pancreas 1995; 10(2): 143–147.
20. Rammohan A, Palaniappan R, Ramaswami S et al. Hemosuccus Pancreaticus: 15-Year Experience from a Tertiary Care GI Bleed Centre. ISRN Radiol 2013; 2013 : 191794. Dostupné z DOI: <http://dx.doi.org/10.5402/2013/191794>.
21. Sul HR, Lee HW, Kim JW et al. Endovascular management of hemosuccus pancreaticus, a rare case report of gastrointestinal bleeding. BMC Gastroenterology 2016; 16 : 5. Dostupné z DOI: <http://dx.doi.org/10.1186/s12876–016–0418–3>.
Štítky
Diabetológia Endokrinológia Interné lekárstvo
Článok vyšiel v časopiseVnitřní lékařství
Najčítanejšie tento týždeň
2016 Číslo 10- Parazitičtí červi v terapii Crohnovy choroby a dalších zánětlivých autoimunitních onemocnění
- Intermitentní hladovění v prevenci a léčbě chorob
- Rizikové období v léčbě růstovým hormonem: přechod mladých pacientů k lékařům pro dospělé
- Statinová intolerance
- Monoklonální protilátky v léčbě hyperlipidemií
-
Všetky články tohto čísla
- Prevence osteoporózy – popelka (nejen) české medicíny – editorial
- Magnetická rezonance u kardiomyopatií – editorial
- Hemosuccus pancreaticus – editorial
- Péče o nemocné se symptomatickou a asymptomatickou primární hyperparatyreózou v ambulantní praxi dnes
- Raloxifen – nevyužitá možnost prevence a léčby postmenopauzální osteoporózy
- Prístup k liečbe dyslipidémií – je tu ešte miesto pre CETP-inhibítory?
- Přínos magnetické rezonance pro diagnostiku kardiomyopatií a myokarditidy (1. část)
- Nová – přímá perorální antikoagulancia: aktuální přehled
-
Použití rivaroxabanu v prevenci cévní mozkové příhody u nevalvulární fibrilace síní v praxi
Výsledky observačních studií a naše zkušenosti - Hodnocení pětileté léčby Erdheimovy-Chesterovy nemoci anakinrou – kazuistika a přehled literatury
- Hemosuccus pancreaticus – raritná komplikácia chronickej pankreatitídy
- Arterin® – doplněk stravy v léčbě dyslipidemie: výsledky krátkodobého klinického sledování
- Európsky kardiologický kongres – 1. časť
- XXIII. kongres České internistické společnosti České lékařské společnosti J. E. Purkyně
- 52. kongres Európskej asociácie pre štúdium diabetu
-
Josef Zadražil, Pavel Horák, David Karásek.
Moderní farmakoterapie autoimunitních chorob
- Vnitřní lékařství
- Archív čísel
- Aktuálne číslo
- Iba online
- Informácie o časopise
Najčítanejšie v tomto čísle- Nová – přímá perorální antikoagulancia: aktuální přehled
- Raloxifen – nevyužitá možnost prevence a léčby postmenopauzální osteoporózy
- Přínos magnetické rezonance pro diagnostiku kardiomyopatií a myokarditidy (1. část)
- Hemosuccus pancreaticus – raritná komplikácia chronickej pankreatitídy
Prihlásenie#ADS_BOTTOM_SCRIPTS#Zabudnuté hesloZadajte e-mailovú adresu, s ktorou ste vytvárali účet. Budú Vám na ňu zasielané informácie k nastaveniu nového hesla.
- Časopisy



