-
Články
- Časopisy
- Kurzy
- Témy
- Kongresy
- Videa
- Podcasty
Liečba diabetika s ischemickou chorobou srdca
Management of the diabetic patient with coronary artery disease
The prevalence of 2 type diabetes in the world as a consequence of modern urban lifestyle is convincingly growing. Diabetes together with other risk factors for cardiovascular disease creates a part of metabolic syndrome. Diabetic cardiomyopathy is defined as heart failure in diabetic patient without any other known reason and an impairment of myocardial metabolism with preference of less efficient free fatty acids beta oxidation in generating ATP is typical for it. The main goal in the management of diabetic patient with CAD is to prevent macro ‑ and microvascular complications and improve the prognosis of the patient. To achieve this we need a multifactorial approach concerning lifestyle modification, medical therapy and strict control of glycaemia.
Key words:
diabetic cardiomyopathy – coronary artery disease – management
Autori: P. Mikeš; J. Murín
Pôsobisko autorov: I. interná klinika Lekárskej fakulty UK a FNsP Bratislava, Slovenská republika, prednostka doc. MUDr. Soňa Kiňová, Ph. D.
Vyšlo v časopise: Vnitř Lék 2009; 55(Suppl 1)(Supplementum 1): 97-102
Súhrn
Prevalencia diabetes mellitus 2. typu v dôsledku moderného štýlu života vo svete presvedčivo stúpa. Diabetes spolu s rozvojom ostatných rizikových faktorov kardiovaskulárnych ochorení (KVO) tvoria súčasť metabolického syndrómu (MS). Diabetická kardiomyopatia je definovaná ako srdcové zlyhávanie u diabetika bez inej zjavnej príčiny a jej základom je porucha myokardiálneho metabolizmu spočívajúca v preferencii energeticky menej výhodnej beta‑oxidácii mastných kyselín na resyntézu ATP. Hlavným cieľom liečby diabetika s ischemickou chorobou srdca (ICHS) je oddialenie vzniku mikro ‑ a makrovaskulárnych komplikácií a zlepšenie prognózy pacienta. Dosiahneme to jedine komplexným prístupom k pacientovi, spočívajúcom v ovplyvnení životného štýlu, medikamentóznej liečbe a v dôslednej kontrole glykémie.
Kľúčové slová:
diabeticka kardiomyopatia – ischemická choroba srdca – liečbaÚvod
Prevalencia diabetes mellitus vo svete presvedčivo stúpa. Kým v roku 1997 bolo celosvetovo 124 miliónov diabetikov [1], podľa Federation’s Diabetes Atlas žije v súčasnosti na svete už dvojnásobný počet diabetikov (246 miliónov) a za 20 rokov sa predpokladá ďalší nárast na 380 miliónov pacientov s diabetom. Tento dramatický nárast sa predpokladá v dôsledku epidémie obezity, a tým aj prírastku diabetu 2. typu, ktorý bude predstavovať 95 % nových prípadov diabetu. Hlavný nárast diabetu sa predpokladá najmä v rozvojových krajinách, kde bude v roku 2025 žiť až 75 % všetkých diabetikov. Diabetes sa v rozvojových krajinách objavuje v mladšom veku (45–60 rokov) v porovnaní s vyspelými krajinami (vek nad 65 rokov), čo znamená zvýšenie rizika aterosklerózy a rozvoja KVO, vzhľadom k dlhšiemu pôsobeniu hyperglykémie a súvisiacich kardiovaskulárnych rizikových faktorov. Kardiovaskulárne ochorenia, t.j. ICHS a cievne mozgové príhody (CMP), sú hlavnými príčinami morbidity a najčastejšou príčinou smrti u diabetikov, znižujú významne kvalitu života a podstatne zhoršujú tiež prognózu prežívania. Na základe hore uvedeného možno teda povedať, že relatívny vplyv diabetu na kardiovaskulárnu mortalitu presvedčivo stúpa.
Vývoj poruchy glukózovej tolerancie a neskôr diabetu je dôsledkom sedavého spôsobu života s nedostatkom pohybu a nadmerným príjmom energeticky bohatej stravy s nedostatkom vlákniny. Ten vedie ku vzniku obezity centrálneho typu s viscerálnou akumuláciou tuku, inzulínovou rezistenciou a zvýšenými hladinami glykémie. Súčasne s týmto štýlom života sa pridružujú aj ostatné rizikové faktory KVO ako hypertenzia, dyslipidémia (charakterizovaná aterogénnymi malými hustými LDL časticami, zníženou hladinou HDL cholesterolu a hypertriglyceridémiou), endotelová dysfunkcia a mikroalbuminúria. Súbor rizikových faktorov úzko spätých s inzulínovou rezistenciou sa označuje pojmom metabolický syndróm (MS). Existuje viac definícií MS, najpraktickejšou pre bežnú klinickú prax sa zdá byť definícia International Diabetes Federation (IDF) (tab. 1). Význam MS v asymptomatickej populácii je dvojaký, jednak predznamenáva riziko vývoja diabetu 2. typu a hlavne je úzko prepojený s vývojom KVO na podklade aterosklerózy [2].
Tab. 1. Metabolický syndróm: definícia International Diabetes Federation (IDF). 
Diabetická kardiomyopatia
Diabetická kardiomyopatia je definovaná ako srdcové zlyhávanie u diabetika, bez prítomnosti koronárnej aterosklerózy, hypertenzie, alkoholickej kardiomyopatie alebo inej srdcovej (napr. chlopňovej) chyby. Histologicky sa prejavuje postihnutím malých koronárnych artérií v zmysle proliferatívnych zmien endotelu, subendokardiálnej fibrózy, depozitov hyalínu a plazmatického exudátu v intime, ďalej mikroaneuryzmami, intersticiálnym hromadením PAS pozitívnych látok, kolagénu, triglyceridov a cholesterolu a naviac fibrózou vaskulárneho intersticia. Takisto typická je zvýšená myocytolytická aktivita v myokarde, t.j. degenerácia myocytov a ich fragmentácia a tiež zvýšená hmotnosť myokardu.
Kľúč k pochopeniu významu diabetickej kardiomyopatie je porucha myokardiálneho metabolizmu diabetikov. Za normálnych okolností zdravý myokard čerpá energiu konverziou ATP na ADP. Spotrebúva ju jednak na výkon kontrakcií a jednak na transport Ca2+ do sarkoplazmatického retikula (čo je potrebné pre uskutočnenie myocytovej relaxácie). Resyntéza ATP je zabezpečovaná hlavne oxidatívnou fosforyláciou, v menšej miere glykolýzou (obr. 1). Pre oxidatívnu fosforyláciu je potrebná stála dodávka acetyl-CoA z citrátového cyklu. Jeho zdrojom za normálnych okolností sú asi v 60 % mastné kyseliny, v 10–30 % laktát, v 10–30 % glykolýza. Zanedbateľný podiel tvoria ketolátky. Miera vychytávania a oxidácie mastných kyselín je daná ich koncentráciou v sére, ktorá je závislá na lipolýze, a táto nepriamo závislá na hladine sérového inzulínu. Vzhľadom k tomu, že tvorba ATP cestou pyruvátu spotrebuje menej kyslíku a je energeticky výhodnejšia ako beta oxidácia mastných kyselín, stáva sa glukóza a laktát hlavným zdrojom energie pri zníženej dodávke kyslíku alebo zvýšenej záťaži myokardu, a vychytávanie glukózy myokardom sa môže zvýšiť až 30-násobne. U diabetikov je situácia odlišná. Znížené vychytávanie a využitie glukózy myocytom je spojené s preferenciou energeticky menej výhodnej beta oxidácie mastných kyselín ako dôsledok inzulínovej rezistencie či nedostatku inzulínu. V konečnom dôsledku je tento fakt zodpovedný za zníženú funkciu diabetického myokardu počas záťaže a ischémie (porucha homeostázy Ca2+ pri zníženej funkcii iónových púmp, ktorá sa prejaví poruchou kontrakcie – systolická a poruchou relaxácie – diastolická dysfunkcia). Nezanedbateľným je aj vzostup koncentrácie cytotoxických medziproduktov beta oxidácie voľných mastných kyselín najmä počas ischémie a záťaže, čím zvyšujú pravdepodobnosť poškodenia myokardu.
Obr. 1. Metabolizmus myokardu (voľne podľa Stanleyho a Rydena). 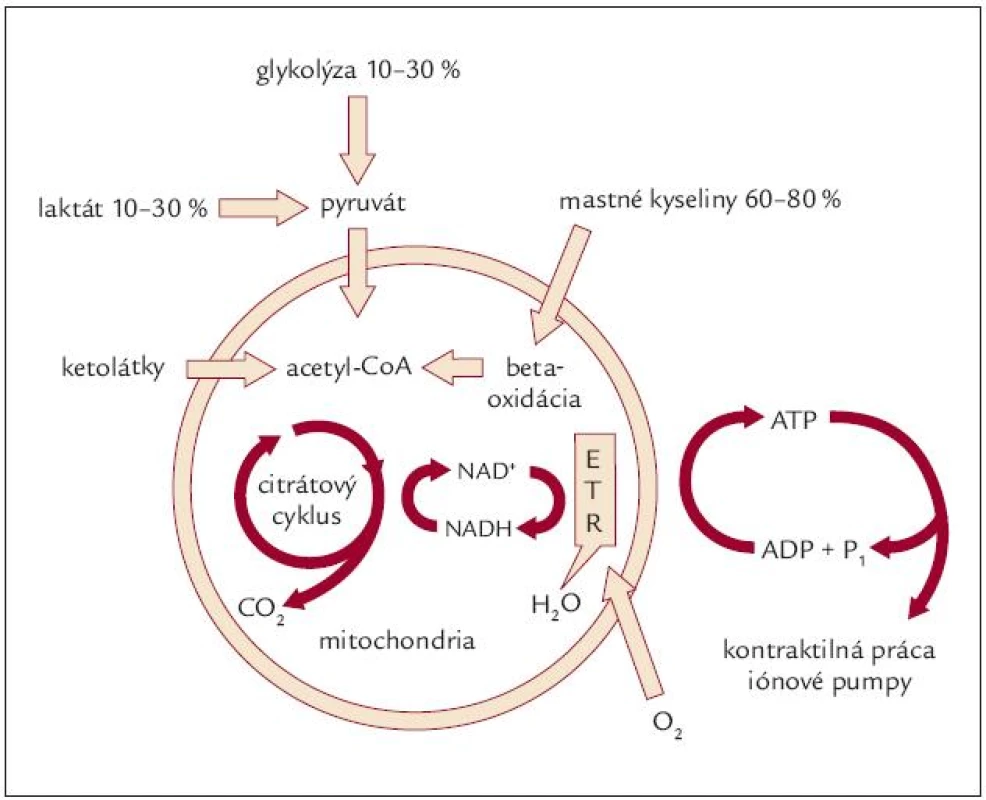
Liečba diabetika s ICHS
Je známym faktom, že diabetici majú zvýšené relatívne riziko vývoja KVO v porovnaní s nediabetikmi. Diabetici so zisteným KVO majú vyšší počet kardiovaskulárnych príhod ako pacienti bez diabetu a priebeh týchto príhod je u nich spojený so zvýšenou mortalitou a morbiditou. Prognóza pacientov s diabetom je ekvivalentná s prognózou nediabetika po prekonanom infarkte myokardu [3]. Diabetes, čo sa rizika kardiovaskulárnych príhod týka, možno teda považovať za rovnocenný ICHS. Zvláštnosťou diabetikov s ICHS je vysoký podiel pacientov s tichou ischémiou myokardu (20–30 %) v dôsledku zníženého prahu bolesti pri diabetickej polyneuropatii. Okrem akumulácie rizikových faktorov KVO, ako už bolo spomenuté, sa diabetici často manifestujú aj zvýšenými sérovými hladinami zápalových markerov ako napr. C reaktívneho proteínu (CRP), adhezívnymi bunkovými molekulami, apolipoproteínom B či inhibítorom aktivátoru plazminogénu (PAI 1), ktoré sú nezávislými prediktormi kardiovaskulárnych príhod či mortality [4]. Ďalšími zhoršujúcimi faktormi prognózy diabetikov sú časté pridružené ochorenia ako renálna insuficiencia, periférne a cerebrálne cievne ochorenia, anamnéza prekonaného infarktu myokardu, či koronárneho bypassu.
Stratifikácia rizika u diabetikov s ICHS má veľký význam a je závislá na množstve rizikových faktorov ICHS ako fajčenie, pozitívna rodinná anamnéza, dyslipidémia, hypertenzia a iné. Americká diabetologická spoločnosť odporúča ročné vyšetrenie zahrňujúce anamnézu anginóznych ťažkostí, 12-zvodové EKG vyšetrenie, stanovenie sérovej hladiny lipidov a kontrolu krvného tlaku [5]. Vhodné je tiež záťažové vyšetrenie, ktoré poskytne cenné prognostické informácie na dobu 1–2 rokov. Hoci záťažové EKG vyšetrenie je najdostupnejšie, diabetici v dôsledku pridružených ochorení či nízkej fyzickej kondície často nedosiahnu požadovanú záťaž, aby sa manifestovali EKG zmenami typickými pre ischémiu, preto sa v súčasnosti javia pre diabetikov najvhodnejšími rádioizotopové vyšetrenia. Riziko je tu priamo úmerné závažnosti, veľkosti a počtu perfúznych defektov ako aj iným abnormalitám (napr. dilatácia ľavej komory vplyvom záťaže) [6].
Liečba diabetika s ICHS by mala byť komplexná (tab. 2). Medzi základné a najdôležitejšie liečebné modality diabetika s ICHS patrí zmena životného štýlu. Je najprirodzenejšia a ekonomicky najvýhodnejšia, avšak najmenej využívaná. Vzhľadom na to, že nezdravý spôsob života sa spolupodieľa na vývoji MS, jeho ovplyvnením dosiahneme úpravu hneď viacerých rizikových faktorov, ako napr. glykémie, hypertenzie, dyslipidémie, poruchy zrážania a doštičiek, endotelovej dysfunkcie a inzulínovej rezistencie. Zmena stravovacích návykov a redukcia hmotnosti patrí medzi piliere primárnej a sekundárnej prevencie ICHS. V rámci primárnej prevencie sa odporúča znížiť príjem celkového tuku v potrave na 30–35 % a podiel nasýteného tuku pod 10 % denného energetického príjmu, pričom príjem cholesterolu by nemal presiahnuť 300 mg/deň. Diabetici, resp. pacienti v rámci sekundárnej prevencie ICHS, majú prísnejšiu diétu – podiel nasýteného tuku by mal klesnúť pod 7 % denného energetického príjmu a príjem cholesterolu by nemal presiahnuť 240 mg/deň. Doporučuje sa strava bohatá na zeleninu, vlákniny, prírodné antioxidanty, vhodné sú tiež čerstvé ryby a olivový olej [7]. Význam abstinencie od fajčenia cigariet na riziko vývoja ICHS je dlhodobo známym faktom, treba však pripomenúť aj riziko pasívneho fajčenia. Pravidelný telesný pohyb samotný odďaľuje vznik diabetu 2. typu a rôzne programy založené na prechádzkach pacientov redukovali mortalitu diabetikov až o 42 %. Minimálny čas pohybovej aktivity by mal byť 30–60 min 3–4 krát týždenne, pričom optimálnym sa javí byť 30–60 min pohybu denne [8]. Prísna kontrola glykémie vo viacerých veľkých prospektívnych štúdiách redukovala rozvoj kardiovaskulárnych a najmä mikrovaskulárnych komplikácií u pacientov s diabetom 2. typu [9]. V štúdii DIGAMI u pacientov s prekonaným akútnym infarktom myokardu (AIM) klesla 1-ročná mortalita v skupine diabetikov s prísnou kontrolou glykémie až o 30 %. Všeobecne možno povedať, že za uspokojivú kompenzáciu sa pokladajú hodnoty glykozylovaného hemoglobínu pod 6,5 % [8].
Tab. 2. Liečba diabetika s ICHS. 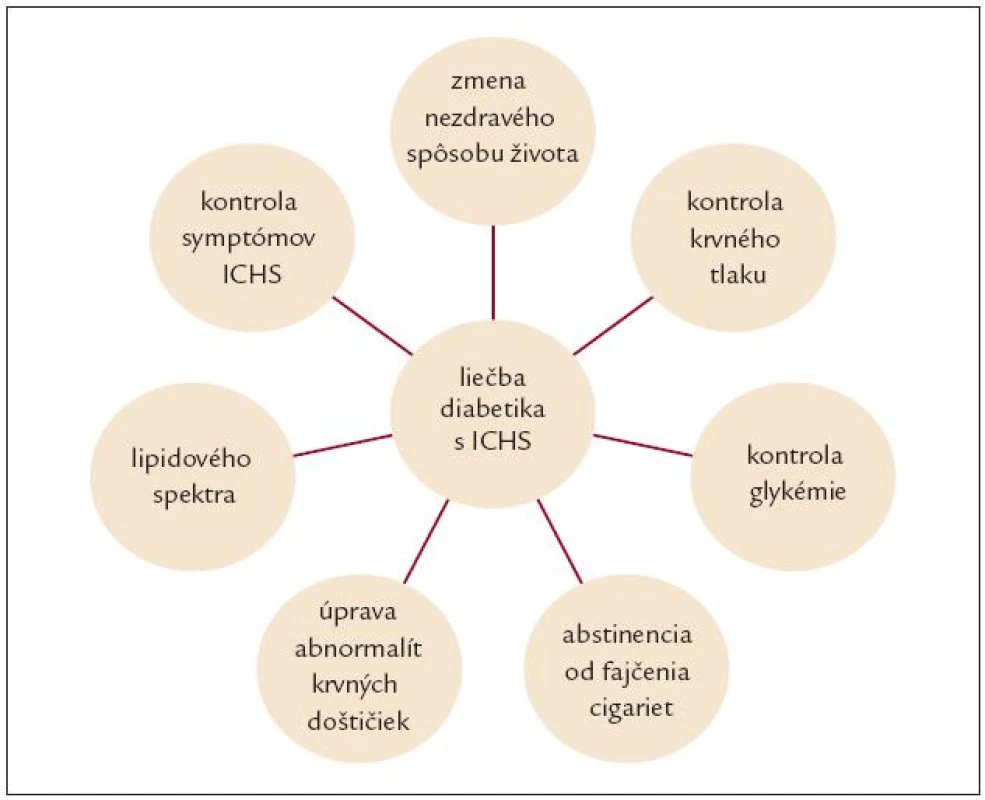
Antianginózna liečba je dôležitou súčasťou liečby diabetika s ICHS, aj keď u diabetikov je častý výskyt tichej ischémie. Beta blokátory patria medzi najefektívnejšie antianginózne lieky potláčajúce tiež tichú ischémiu. Ovplyvňujú tiež arytmie, aterosklerózu a zlepšujú systolickú funkciu ľavej komory, výsledkom čoho je u pacientov s ICHS a zvlášť po IM pokles celkovej mortality, náhlych úmrtí či nefatálnych reinfarktov [10]. Prínosom je skupina beta blokátorov s duálnou inhibíciou ako carvedilol, resp. nebivolol. Existujú určité obavy z užívania beta blokátorov u diabetikov z dôvodu zhoršenia inzulínovej rezistencie, maskovania príznakov hypoglykémie, zhoršenia dyslipidémie či zvýšenia periférnej vaskulárnej rezistencie. Treba však povedať, že v porovnaní s benefitmi liečby beta blokátormi u pacientov s ICHS a predovšetkým diabetikov sa jedná o nevýznamné účinky, a obavy, resp. vynechanie liečby, nie sú namieste. Hoci kalciové blokátory podobne ako beta blokátory redukujú frekvenciu aj závažnosť ischemických epizód, v porovnaní s beta blokátormi nemajú vplyv na mortalitu diabetikov [11]. Nitráty sú efektívne v potláčaní ischémie a u diabetikov ich pridávame k liečbe beta blokátormi ak tieto samotné nie sú dostatočne účinné. Horeuvedené „tradičné“ antianginózne lieky pôsobia cez zníženie spotreby kyslíka (znížením srdcovej frekvencie alebo krvného tlaku), alebo cez zvýšenie dodávky kyslíka (dilatáciou koronárnych artérií a zvýšením koronárneho prietoku).
„Metabolické“ lieky naopak pôsobia priamo v myocyte ovplyvnením myokardiálneho metabolizmu, ktorého porucha je typická pre diabetickú kardiomyopatiu. Inhibíciou 3-ketoacyl tiolázy trimetazidín ako hlavný predstaviteľ tejto skupiny liekov odstraňuje preferenciu energeticky menej výhodnej beta oxidácie mastných kyselín a spôsobuje zvýšené využívanie energeticky výhodnejšieho pyruvátu, čím sa získa viac intracelulárneho fosfokreatinínu a adenozíntrifosfátu. Zároveň znižuje bunkovú acidózu, prebytok kalcia a redukuje voľné radikály [12]. Vzhľadom k mechanizmu účinku „metabolické“ lieky pôsobia antianginózne bez vedľajších hemodynamických účinkov a sú vhodné v monoterapii ako aj v kombinácii s ostatnými antianginóznymi liekmi.
Hypertenzia je časté sprievodné ochorenie u diabetikov a jej výskyt je u diabetikov 2-krát vyšší v porovnaní s nediabetikmi. U diabetu 2. typu môže byť hypertenzia súčasťou MS (pri inzulínovej rezistencii) a je spojená so zvýšenou kardiovaskulárnou mortalitou. Na základe epidemiologických analýz viacerých štúdií bolo zistené, že krvný tlak nad 115/75 mm Hg je u diabetikov spojený so zvýšeným počtom kardiovaskulárnych príhod a vyššou mortalitou. Európska kardiologická spoločnosť (ESC) preto stanovila pre pacientov s diabetom cieľovú hladinu krvného tlaku pod 130/80 mm Hg, pri poškodení obličiek dokonca pod 125/75 mm Hg. Hoci tieto hodnoty krvného tlaku spolu s poklesom počtu kardiovaskulárnych príhod a znížením mortality boli dosiahnuté vo viacerých štúdiách s rôznymi liekovými skupinami, najprínosnejšími sa ukázali byť inhibítory angiotenzín konvertujúceho enzýmu (ACE-I), ktoré nezávisle od poklesu krvného tlaku spomalili progresiu proteinúrie a poklesu renálnych funkcií [13].
Abnormality v lipidovom spektre sa vyskytujú u 30–50 % pacientov s diabetom 2. typu. Zahŕňajú zníženie hladín HDL cholesterolu, zvýšené hladiny triglyceridov a zvýšený počet malých denzných aterogénnejších LDL častíc. Táto lipidová triáda typická pre MS a diabetes 2. typu je spojená s 2-násobným zvýšením incidencie kardiovaskulárnych príhod v porovnaní s izolovaným zvýšením hladín LDL cholesterolu. Dôležitosť liečby abnormalít lipidového spektra v prevencii kardiovaskulárnych príhod u diabetikov bola dokázaná vo viacerých štúdiách. Na základe získaných výsledkov stanovila ESC pre diabetikov cieľové hodnoty LDL cholesterolu menej ako 1,8 mmol/l, HDL cholesterolu viac ako 1,0 mmol/l u mužov, u žien viac ako 1,2 mmol/l, triglyceridov menej ako 1,7 mmol/l a pomer celkového a HDL cholesterolu menej ako 3.
Zvýšená adhézia a agregácia trombocytov ako aj zvýšené hladiny hemokoagulačných faktorov predstavujú u diabetikov významný rizikový faktor ICHS. Vzhľadom k protidoštičkovému účinku, ako aj k inhibícii proliferácie svalových buniek cievnej steny, stabilizačnému účinku na endotel, miernej hypokoagulačnej aktivite a zníženiu oxidačného stresu zostáva kyselina acetylsalicylová (KAS) základom liečby ICHS ako u diabetikov, tak i nediabetikov. Odporúča sa dávka od 75 do 325 mg denne. Napriek úplnej inhibícii cyklooxygenázy a tromboxanu pri liečbe KAS u diabetikov často pretrváva zvýšená adhezibilita trombocytov najskôr v dôsledku glykozylácie povrchových receptorov a ich aktivácii. Podľa výsledkov štúdie CURE včasná a dlhodobá duálna inhibícia trombocytov KAS a clopidogrelom bola u diabetikov významne prospešná [14].
Akútny infarkt myokardu je častou komplikáciou ICHS u diabetikov. V Euro Heart Survey – Diabetes and the heart malo iba 32 % z 4 961 pacientov s ICHS normálnu glukózovú toleranciu, 31 % malo známy diabetes, 12 % novodiagnostikovaný diabetes a 25 % novozistenú poruchu tolerancie glukózy [15]. Je tiež známe, že pacienti s novodiagnostikovaným diabetom, alebo poruchou glukózovej tolerancie v čase prekonania AIM majú podstatne horšiu prognózu po infarkte v porovnaní s ostatnými pacientmi [16,17]. Príčiny zvýšenej mortality a zlej prognózy diabetikov po AIM sú viaceré. Patrí sem difúznejšie a ťažšie postihnutie koronárnych artérií aterosklerózou, mikrovaskulárna dysfunkcia, znížená vazodilatačná rezerva, znížená fibrinolytická aktivita, zvýšená agregabilita krvných doštičiek, aterogénny lipidový profil, autonómna nervová dysfunkcia a preexistujúca diabetická kardiomyopatia s poruchou myokardiálneho metabolizmu.
Ciele liečby diabetikov s AIM sú dva:
- a) krátkodobo zníženie rizika výskytu opakovaného infarktu myokardu ako najčastejšej príčiny úmrtia
- b) dlhodobo zastavenie progresie aterosklerotického procesu
Sú to rovnaké ciele u diabetikov i nediabetikov s AIM. Terapeutické postupy k dosiahnutiu tohto cieľa sú v podstate rovnaké: životospráva, antiagregačná liečba, trombolytická a revaskularizačná liečba, podávanie kardioselektívnych beta1 blokátorov a podávanie ACE inhibítorov. Základným rozdielom v terapii diabetika v porovnaní s nediabetikom s AIM zostáva prísna kontrola glykémie jednak v periinfarktovom období ako aj v období po infarkte myokardu. Ďalšie odlišné terapeutické postupy zahŕňajú agresívnu hypolipidemickú liečbu a uprednostnenie liečby pomocou aortokoronárneho bypassu pred perkutánnou revaskularizáciou u diabetika s viaccievnym postihnutím po AIM s potrebou revaskularizácie. U diabetikov s jednocievnym postihnutím a u polymorbidných pacientov je vhodnejšia perkutánna koronárna angioplastika, najlepšie s použitím stentov potiahnutých lokálne pôsobiacimi liekmi. Napriek dodržaniu týchto terapeutických postupov, z ktorých profitujú viac diabetici ako nediabetici, nedosiahneme obdobné zlepšenie prognózy prežívania diabetikov po prekonanom AIM ako u nediabetikov. Možno však konštatovať, že ich nedostatočné a nevhodné využitie zostáva jedným z hlavných problémov súčasného manažmentu diabetika s AIM.
Srdcové zlyhanie u diabetika je výsledkom spolupôsobenia diabetickej kardiomyopatie a ICHS. Hoci v porovnaní s nediabetikmi k jeho rozvoju dochádza v skoršom veku, často zostáva nerozpoznané, nakoľko diabetici môžu mať poruchu funkcie myokardu nezávisle od klinicky manifestných prejavov. Diagnostika dysfunkcie ľavej komory u pacientov vo včasných štádiách diabetickej kardiomyopatie bez zmien na koronárnych artériách je preto často ťažká. Chorí sú väčšinou bez kardiálnych ťažkostí, bežné kardiologické vyšetrenia sú u nich v medziach normy a použitie invazívnych vyšetrení nie je indikované. Subklinické poruchy funkcie ľavej komory sú preto najčastejšie zistené pri neinvazívnych vyšetreniach, t.j. hlavne echokardiograficky. Najčastejšie sa meraním systolických časových intervalov zisťuje predĺženie preejekčnej periódy (PEP) o 20–40 % a skrátenie vypudzovacej doby ľavej komory (LVET). Dôsledkom je zvýšenie tzv. Weisslerovho indexu PEP/LVET svedčiaceho pre poruchu kontraktility myokardu diabetikov. Niekedy však horeuvedené zmeny pozorujeme až po zvýšení preloadu, pri statickej alebo dynamickej záťaži. Signifikantné sú tiež zmeny ejekčných indexov kontraktility, t.j. zníženie ejekčnej frakcie a frakcionovaného skrátenia u pacientov s diabetickou kardiomyopatiou. Veľmi dôležitým sa zdá byť hodnotenie diastolickej funkcie ľavej komory u inzulín dependentných diabetikov v kľude, ale aj po záťaži. Predpokladá sa totiž, že systolická funkcia ľavej komory je ešte dlho normálna potom, ako bola dokázaná prítomnosť diastolickej dysfunkcie po izometrickej záťaži. Diastolická dysfunkcia sa v časných štádiách diabetickej kardiomyopatie manifestuje predĺžením fázy izovolumickej relaxácie, event. predĺžením fázy rýchleho plnenia komôr. Vo všeobecnosti je stratégia liečby srdcového zlyhania u diabetika a nediabetika až na udržanie homeostázy glukózy a inzulínu rovnaká, avšak nemali by sme pred začatím liečby zabudnúť na stanovenie prítomnosti, či rozsahu už preexistujúcej ischemickej choroby srdca. Vzhľadom na častý výskyt hypertenzie u diabetikov je kontrola krvného tlaku a cirkulujúceho objemu telesných tekutín diuretikami základným prístupom v terapii. Kľučkové diuretiká sa javia v terapii srdcového zlyhania (SZ) u diabetikov najvýhodnejšími, vzhľadom k riziku nepriaznivého vplyvu na metabolizmus glukózy príp. rozvoja hyperkaliémie u ostatných diuretík. Prísna kontrola krvného tlaku u diabetikov v štúdii UKPDS znížila riziko rozvoja srdcového zlyhania ako aj mikro a makrovaskulárnych komplikácií [18]. Terapia ACE-I vo viacerých štúdiách zlepšila klinický priebeh a znížila potrebu rehospitalizácií u diabetikov so SZ, ako napr. v štúdii SOLVD, pričom je potrebné dbať na dosiahnutie cieľovej dávky lieku. Výhoda ACE-I spočíva tiež v ich renoprotektívnom efekte, ktorý je nezávislý od poklesu krvného tlaku, v priaznivom účinku u pacientov s kardiovaskulárnym rizikom (štúdie HOPE a EUROPA) či v zlepšení inzulínovej senzitivity, pri zvýšení hladín bradykinínu [19,20]. Renoprotektívny efekt majú aj sartany, ktoré po pridaní k štandardnej liečbe srdcového zlyhania zlepšujú prognózu pacientov a odďalujú vznik diabetu. Beta blokátory patria k základom terapie SZ aj u diabetikov, vzhľadom k tomu že dlhodobo zlepšujú funkčnú kapacitu, ejekčnú frakciu ľavej komory a prežívanie pacientov s poruchou funkcie ľavej komory. Naviac bol zistený i priaznivý metabolický účinok karvedilolu na zlepšenie utilizácie glukózy a zníženie akumulácie voľných mastných kyselín v diabetickom myokarde [21]. Dôležitú úlohu v zlepšení prognózy diabetika so SZ zohráva aj zlepšenie celkového a myokardiálneho metabolizmu glukózy, ako bolo už spomenuté v predchádzajúcom texte (prínos striktnej kontroly glykémie a terapia trimetazidínom).
Záver
Kardiovaskulárne ochorenia sú hlavnou príčinou úmrtí u diabetikov, pričom prognóza pacientov s diabetom je ekvivalentná s prognózou nediabetika po prekonanom infarkte myokardu. Diabetes, čo sa rizika kardiovaskulárnych príhod týka, možno preto považovať za rovnocenný ICHS. Vývoj poruchy glukózovej tolerancie a neskôr diabetu sú dôsledkom moderného mestského štýlu života a spolu s rozvojom ostatných rizikových faktorov KVO, ako sú hypertenzia, dyslipidémia, endotelová dysfunkcia, mikroalbuminúria a viacerých iných, tvoria súčasť metabolického syndrómu. Cieľom manažmentu diabetika s ICHS je oddialenie vzniku mikro a makrovaskulárnych komplikácií a zlepšenie prognózy pacienta. Prostriedkom k tomu je komplexný prístup k pacientovi spočívajúci v ovplyvnení životného štýlu, medikamentóznej liečbe KAS a/alebo klopidogrelom, ACE-I, beta blokátormi, hypolipidemikami, liekmi ovplyvňujúcimi myokardiálny metabolizmus a v dôslednej kontrole glykémie. Striktná kontrola glykémie v peri - a postinfarktovom období ako aj agresívnejší prístup v konvenčných terapeutických postupoch sú hlavným rozdielom v liečbe diabetika s AIM v porovnaní s nediabetikom. Vo všeobecnosti je stratégia liečby srdcového zlyhania u diabetika a nediabetika až na udržanie homeostázy glukózy a inzulínu rovnaká, pričom vzhľadom na častý výskyt hypertenzie u diabetikov je kontrola krvného tlaku a cirkulujúceho objemu telesných tekutín základným prístupom v terapii.
MUDr. Peter Mikeš, PhD.
www.fnspba.sk
e mail: petermikes@gmail.comDoručeno do redakce: 31. 3. 2009
Zdroje
1. Amos AF, McCarty DJ, Zimmet P. The rising global burden of diabetes and its complications: estimates and projections to the year 2010. Diabet Med 1997; 14 (Suppl 5): S1–S85.
2. Alberti KG, Zimmet PZ. Definition, diagnosis and classification of diabetes mellitus and its complications. Part 1: diagnosis and classification of diabetes mellitus provisional report of WHO consultation. Diabet Med 1998; 15 : 539–553.
3. Haffner SM, Lehto S, Rönnemaa T et al. Mortality from coronary heart disease in subjects with type 2 diabetes and in nondiabetic subjects with and without prior myocardial infarction. N Engl J Med 1998; 339 : 229–234.
4. James SK, Lindahl B, Timmer JR et al. Usefulness of biomarkers for predicting long‑term mortality in patients with diabetes mellitus and non‑ST‑elevation acute coronary syndromes (a GUSTO IV substudy). Am J Cardiol 2006; 97 : 167–172.
5. American Diabetes Association: standards of medical care for patients with diabetes mellitus (position statement). Diabetes Care 2002; 25 : 213–229.
6. Cooper S, Caldwell JH. Coronary artery disease in people with diabetes: diagnostic and risk factor evaluation. Clin diabetes 1999; 17 : 58–72.
7. Kaski JC. Dietary management of coronary artery disease and type 2 diabetes mellitus. London, UK: The European Cardiologist 2004.
8. Smith SC Jr, Blair SN, Bonow RO et al. AHA/ACC Scientific statement. AHA/ACC Guidelines for preventing heart attack and death in patients with atherosclerotic cardiovascular disease: 2001 update. A statement for healthcare professionals from the American Heart Association and the American College of Cardiology. Circulation 2001; 104 : 1577–1579.
9. Laakso M. Cardiovascular disease in type 2 diabetes: challenge for treatment and prevention. J Intern Med 2001; 249 : 225–235.
10. Klein L, Gheorghiade M. Management of the patient with diabetes mellitus and myocardial infarction: clinical trials update. Am J Med 2004; 116 (Suppl 5A): 47S–63S.
11. Braun S, Boyko V, Behar S et al. Calcium antagonists and mortality in patients with coronary artery disease: a cohort study of 11,575 patients. J Am Coll Cardiol 1996; 28 : 7–11.
12. Fragasso G, Piatti Md PM, Monti L et al. Short - and long‑term beneficial effects of trimetazidine in patients with diabetes and ischemic cardiomyopathy. Am Heart J 2003; 146: E18.
13. Kasiske BL, Kalil RS, Ma JZ et al. Effect of antihypertensive therapy on the kidneys in patients with diabetes: a metaregression analysis. Ann Intern Med 1993; 118 : 129–138.
14. Yusuf S, Zhao F, Mehta SR et al. Effects of clopidogrel in addition to aspirin in patients with acute coronary syndromes without ST segment elevation. N Engl J Med 2001; 345 : 494–502.
15. Bartnik M, Rydén L, Ferrari R et al. Euro Heart Survey Investigators. The prevalence of abnormal glucose regulation in patients with coronary artery disease across Europe. Eur Heart J 2004; 25 : 1880–1890.
16. Tamita K, Katayama M, Takagi T et al. Impact of newly diagnosed abnormal glucose tolerance on long‑term prognosis in patients with acute myocardial infarction. Circ J 2007; 71 : 834–841.
17. Bartnik M, Malmberg K, Norhammar A et al. Newly detected abnormal glucose tolerance: an important predictor of long term outcome after an acute myocardial infarction. Eur Heart J 2004; 25 : 1990–1997.
18. Adler AI, Stratton IM, Neil HA et al. Association of systolic blood pressure with macrovascular and miacrovascular complications of type 2 diabetes (UKPDS 36): prospective observational study. BMJ 2000; 321 : 412–419.
19. Dagenais GR, Yusuf S, Bourassa MG et al. Effects of ramipril on coronary events in high risk persons : result of the Heart Outcomes Prevention Evaluation Study. Circulation 2001; 104 : 522–526.
20. Fox KM. Efficacy of perindopril in reduction of cardioascular events among patients with stable coronary artery disease: randomised, double-blind, placebo-controlled, multicentre trial (the EUROPA study). Lancet 2003; 362 : 782–788.
21. Wallhaus TR, Taylor M, DeGrado TR et al. Myocardial free fatty acid and glucose use after carvedilol treatment in patients with congestive heart failure. Circulation 2001; 103 : 2441–2446.
Štítky
Diabetológia Endokrinológia Interné lekárstvo
Článek Léčba hypertenze u obezityČlánek Histiocytární choroby
Článok vyšiel v časopiseVnitřní lékařství
Najčítanejšie tento týždeň
2009 Číslo Supplementum 1- Parazitičtí červi v terapii Crohnovy choroby a dalších zánětlivých autoimunitních onemocnění
- Intermitentní hladovění v prevenci a léčbě chorob
- Rizikové období v léčbě růstovým hormonem: přechod mladých pacientů k lékařům pro dospělé
- Statinová intolerance
- Monoklonální protilátky v léčbě hyperlipidemií
-
Všetky články tohto čísla
- Zmeny vo funkčnom renálnom náleze po maratónskom behu, po 100-kilometrovom behu a po 24-hodinovom dlhotrvajúcom behu
- Zájem pana doc. MUDr. Dušana Mrkose, CSc., o vzácné choroby předběhl o mnoho let program EU zaměřený na vzácné nemoci
- Histiocytární choroby
- Diferenciální diagnostika eozinofilie
- Léčba hypertenze u obezity
- Zahraniční styky Československé hematologické společnosti v letech 1951– 1989
- Vývoj oboru klinické hematologie dospělých v Brně do 90. let minulého století (vzpomínky klinického hematologa)
-
XXVIII. dny mladých internistů
Olomouc, 4.–5. 6. 2009 - Rozdíly mezi muži a ženami u akutního srdečního selhání
- Nová klasifikace Ph negativních chronických myeloproliferativních nemocí v přehledu
- Akutní krvácení z horní části gastro intestinálního traktu
- K významnému životnímu jubileu emeritního editora časopisu Vnitřní lékařství doc. MUDr. Dušana Mrkose, CSc.,
- Di abetik, paci ent internisty
- Indikace k vyšetření rizikových faktorů žilní trombózy
- Hemofili e z pohledu vývoje zajištění péče o nemocné
- Dětské nádory metastazující do kostní dřeně a jejich hematologický obraz
- Přetížení železem – novinky v patogenezi a léčbě
- Koloběhy života aneb doc. MU Dr. Dušan Mrkos, CSc., devadesátníkem
- Léčba chronické myeloidní leukemie (CML) v éře imatinibu
- Maligní lymfomy trávicího traktu
- Současné možnosti diagnostiky a léčby systémové AL-amyloidózy
- Problematika porúch hemostázy pri metabolickom syndróme
- Léčba chronického srdečního selhání v interní ambulanci
- Protrombotický stav pri NAFLD a jeho dôsledky
- Liečba diabetika s ischemickou chorobou srdca
- Vnitřní lékařství
- Archív čísel
- Aktuálne číslo
- Iba online
- Informácie o časopise
Najčítanejšie v tomto čísle- Diferenciální diagnostika eozinofilie
- Přetížení železem – novinky v patogenezi a léčbě
- Histiocytární choroby
- Akutní krvácení z horní části gastro intestinálního traktu
Prihlásenie#ADS_BOTTOM_SCRIPTS#Zabudnuté hesloZadajte e-mailovú adresu, s ktorou ste vytvárali účet. Budú Vám na ňu zasielané informácie k nastaveniu nového hesla.
- Časopisy



