-
Články
- Časopisy
- Kurzy
- Témy
- Kongresy
- Videa
- Podcasty
Staging u neurodegenerativních demencí
Staging in neurodegenerative dementias
Neurodegenerative dementias are one of the most common mental disorders affecting the elderly. Although diagnostics of cognitive function impairment and dementias are getting better nowadays, the differential diagnosis among different types of dementia as well as evaluation of stages of dementia can still be difficult. Dementia is an incurable disorder with many characteristic features similar to oncological diseases, which means that the term staging could well be used in neurodegenerative dementias too. The author of this paper offers different points of view on staging of neurodegenerative dementias – psychiatric, functional geriatric and palliative.
Key words:
neurodegenerative dementia – staging – MMSE – comprehensive geriatric assessment – P-PA-IA strategy – palliative approaches
Autoři: MUDr. Mgr. Jan Lužný, Ph.D.
Působiště autorů: LF OU, Ostrava ; Psychiatrická nemocnice Kroměříž ; Ústav epidemiologie a ochrany veřejného zdraví
Vyšlo v časopise: Geriatrie a Gerontologie 2013, 2, č. 3: 143-148
Kategorie: Přehledové články
Souhrn
Neurodegenerativní demence patří mezi nejčastější duševní poruchy ve stáří. Přestože se v poslední době zlepšuje diagnostika poruch kognitivních funkcí i demencí, je mnohdy obtížné diferenciálně diagnostické zařazení konkrétního typu demence i určení stadia tohoto onemocnění.
Demence je nevyléčitelné onemocnění, které má mnohé prognostické charakteristiky podobné onemocněním onkologickým. Snad proto se nabízí pojem stagingu u neurodegenerativních demencí, neboli určení míry pokročilosti demence. Autor přehledného referátu přináší ukázku rozdílných pohledu na vyhodnocení pokročilosti neurodegenerativních demencí – z pohledu psychiatrického, funkčně geriatrického a paliativního.Klíčová slova:
neurodegenerativní demence – staging – MMSE – komplexní geriatrické zhodnocení – strategie P-PA-IA – paliativní přístupyÚVOD
Demence patří mezi častá onemocnění s výskytem typickým pro starší věk. V souvislosti s demografickým stárnutím obyvatelstva roste počet pacientů s tímto závažným onemocněním( 1). Přestože neexistují přesné statistiky, počet pacientů s klinicky manifestní demencí se v České republice dnes odhaduje na 130–150 tisíc( 2). Ačkoliv se v poslední době zlepšuje diagnostika poruch kognitivních funkcí a tedy i demence, je mnohdy obtížné diferenciálně diagnostické zařazení konkrétního typu demence( 3, 4) i určení stadia tohoto onemocnění. Diferenciálně diagnostické rozpaky pramení z relativní podobnosti klinických obrazů některých typů demence, dále pak z nejednoznačné nebo nedostatečné terapeutické odpovědi ze zavedené terapie a konečně i z nedostatečně senzitivních diagnostických kritérií MKN-10 či diagnostických kritérií DSM-IV( 5). Obojí diagnostická kritéria jsou vhodná spíše jen pro nejtypičtější typy demence (Alzheimerova demence, vaskulární demence, demence při Parkinsonově chorobě, demence při Huntingtonově chorobě), nedostatečně však zohledňují aktuální klinickou realitu. Například diagnózu zřejmě druhé nejčastěji se vyskytující demence – demence s Lewyho tělísky – jsme nuceni klasifikovat dle MKN-10 jako „atypickou Alzheimerovu demenci“. Pro heterogenní skupinu frontotemporálních demencí (behaviorální varianta, sémantická varianta, nonfluentní varianta frontotemporální demence) v MKN-10 rovněž nenalezneme praktická diagnostická vodítka( 5). Doplnění a zpřesnění diagnostických kritérií MKN-10 i DSM-IV pro demenci se tak stává aktuální potřebou.
Demence ze skupiny atroficko-degenerativních demencí (neurodegenerativní demence) mají progredující průběh a jsou doposud kauzálně nevyléčitelné( 3, 6). Jejich průběh může být pomalu progredientní (Alzheimerova demence – pozdní typ, Parkinsonova demence, demence s Lewyho tělísky, některé frontotemporální demence: odhad naděje dožití je kolem 10–15 let), středně rychle progredientní (Alzheimerova demence – časný typ: odhad naděje dožití kolem 2–5 let), rychle progredientní (Creutzfeldtova-Jakobova nemoc, méně časté rychle progredující neurodegenerativní demence: odhad naděje dožití kolem několika týdnů až měsíců)( 7, 9).. Tak jak tak, prognóza neurodegenerativních demencí je infaustní. Příčinou smrti je u pacientů s terminální fází neurodegenerativní demence nejčastěji bronchopneumonie, urosepse, dekubitální sepse, metabolický rozvrat nebo rozvrat vnitřního prostředí( 10, 11). Tyto letální komplikace se rovněž mohou vyskytnout v libovolné vzájemné kombinaci, což nadále zhoršuje již tak špatnou prognózu pacientů. Osudy pacientů s neurodegenerativní demencí jsou prognosticky podobné osudům pacientů onkologických( 12).Snad i proto se v moderní gerontopsychiatrii objevují paralely s klinickou onkologií – zavádí se paliativní přístupy v léčbě nemocných s terminální demencí, hovoří se o komplexní biopsychosociální a spirituální péči, o snaze zachovat co nejvyšší možnou kvalitu života nejen nemocným s demencí, ale i jejich pečovatelům a blízkým( 13, 14). S nadsázkou lze v gerontopsychiatrii použít i terminologii zavedenou v klinické onkologii – „staging“ demence (neboli stadium pokročilosti demence) nebo dokonce „grading“ demence (biologickou charakteristiku demence, chování demence z pohledu časového průběhu).
POKROČILOST DEMENCE – PSYCHIATRICKÝ STAGING
Z pohledu psychiatrické symptomatologie jsou neurodegenerativní demence hodnoceny ve světle těchto základních příznaků nebo skupin příznaků( 15-17).:
- postižení paměti (primární symptom u většiny neurodegenerativních demencí)
- postižení ostatních kognitivních funkcí (úsudek, logické myšlení, abstraktní myšlení, vizuospaciální funkce, slovní plynulost, grafomotorika, schopnost plánovat a schopnost docílit stanoveného cíle)
- postižení afektivity (výskyt doprovodných patických nálad – deprese, úzkost)
- postižení vůle a motivace (výskyt doprovodných poruch vůle a motivace – hypobulie, abulie)
- poruchy chování (obhroublé chování, disociální chování, anetičnost, agresivita)
- poruchy myšlení (přítomnost formálních poruch myšlení – bradypsychismus, zabíhavé myšlení, ulpívavé myšlení, perseverující myšlení, přítomnost obsahových poruch myšlení – přítomnost bludů)
- poruchy vnímání (tranzitorní výskyt halucinací u vaskulárních demencí, demence s Lewyho tělísky, Parkinsonovy demence).
Pochopitelně zdaleka ne všechny příznaky se musí u pacienta s demencí vyskytovat a zcela jistě záleží i na konkrétním typu demence.
Dosud platná a užívaná obecná diagnostická kritéria Mezinárodní klasifikace nemocí (MKN, 10. verze) uvádí tři základní stupně postižení, a tedy i tři základní „stadia“ demence – mírné postižení, středně těžké postižení a těžké postižení( 4, 5). O stadiu demence rozhoduje jednak pokles paměti (kritérium G1, 1), jednak pokles dalších kognitivních funkcí – tj. úsudku, logického myšlení, abstraktního myšlení, vizuospaciálních funkcí, slovní plynulosti, grafomotoriky, schopnosti plánovat a schopnosti docílit stanoveného cíle (kritérium G1, 2). Pro období sledování příznaků postižení je stanoveno šestiměsíční časové období (kritérium G4). Neníli stejně závažné postižení paměti i dalších kognitivních funkcí, rozhoduje o definitivním zařazení do stadia demence více postižená složka.
Je nezbytné podotknout, že tato diagnostická kritéria jsou překonána některými tzv. novějšími diagnostickými kritérii pro demenci nebo presymptomatická stadia demence (Petersenova kritéria pro amnestický typ mírné kognitivní poruchy, výzkumná kritéria pro subjektivní poruchy paměti, NINCDS-ADRDA kritéria apod). Pozornost kognitivní neurologie se obrací rovněž k zapojení nových diagnostických biomarkerů do procesu časné diagnostiky (likvorologie tau / fosfor tau proteinu, stanovení rizikového genotypu Apo E4, PET zobrazení betaamyloidu pomocí specifických ligandů). Bohužel je třeba konstatovat, že tyto snahy jsou prozatím koncentrovány do několika výzkumných center v ČR (Praha, Brno) bez širšího uplatnění v rutinní klinické praxi.
V praxi se však více uchytilo určení stadia pokročilosti demence dle bodového zisku v MMSE(18) – demence mírná (při MMSE 18–24), demence středně těžká (při MMSE 9–17) a demence těžká (MMSE 8 a méně) – tab. 1. Je mimořádnou zajímavostí, že tato stadia demence a jim odpovídající bodové zisky v MMSE se nekryjí s preskribčními limity pro úhradu léčby kognitiv zdravotními pojišťovnami a nereflektují ani současné vědecké poznatky doporučujícími včasnou léčbu již ve stadiu predemence nebo mírné demence (úhrada léčby z prostředků veřejného zdravotního pojištění je u inhibitorů cholinesteráz při Alzheimerově demenci při bodovém zisku MMSE 13–25, u memantinu ve stejné indikaci pak v rámci bodového zisku MMSE 7–17)( 4).
Tab. 1. Obecná diagnostická kritéria MKN-10 a stadia demence, paralela s bodovým ziskem dosaženým v MMSE (upraveno podle<sup>(4, 5)</sup>) 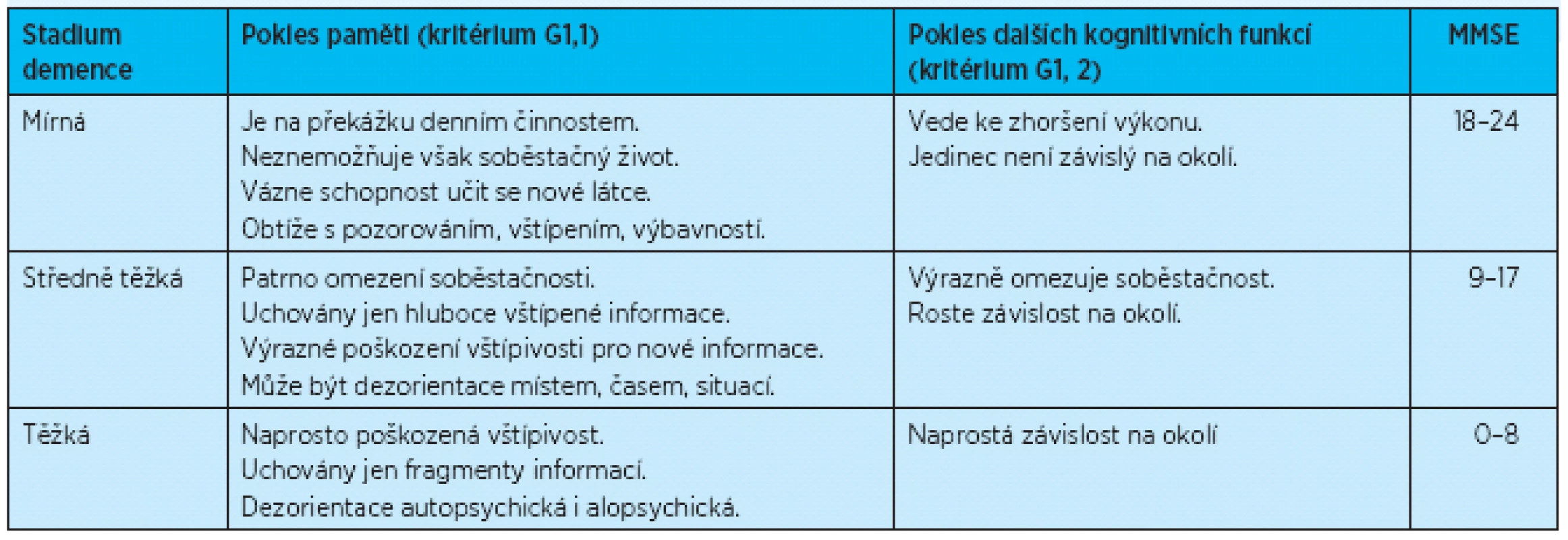
POKROČILOST DEMENCE – GERIATRICKÝ FUNKČNÍ STAGING
Ústředním pojmem funkční geriatrie je komplexní geriatrické zhodnocení (comprehensive geriatric assessment)( 18-20). Jeho složkami jsou: hodnocení poruch stoje a chůze, hodnocení nutričního stavu, hodnocení tělesné zdatnosti, hodnocení soběstačnosti a výkonnosti, hodnocení rizika rozvoje dekubitů, výskytu patických nálad, kognitivního deficitu a bolesti. Každá z těchto složek komplexního geriatrického hodnocení je posuzována individuálně i komplexně pomocí měřicích nástrojů (škál a dotazníků) – tab. 2( 18-20).
Tab. 2. Komplexní geriatrické hodnocení – sledované parametry (zpracováno podle více zdrojů<sup>(16, 19, 20-22)</sup>) 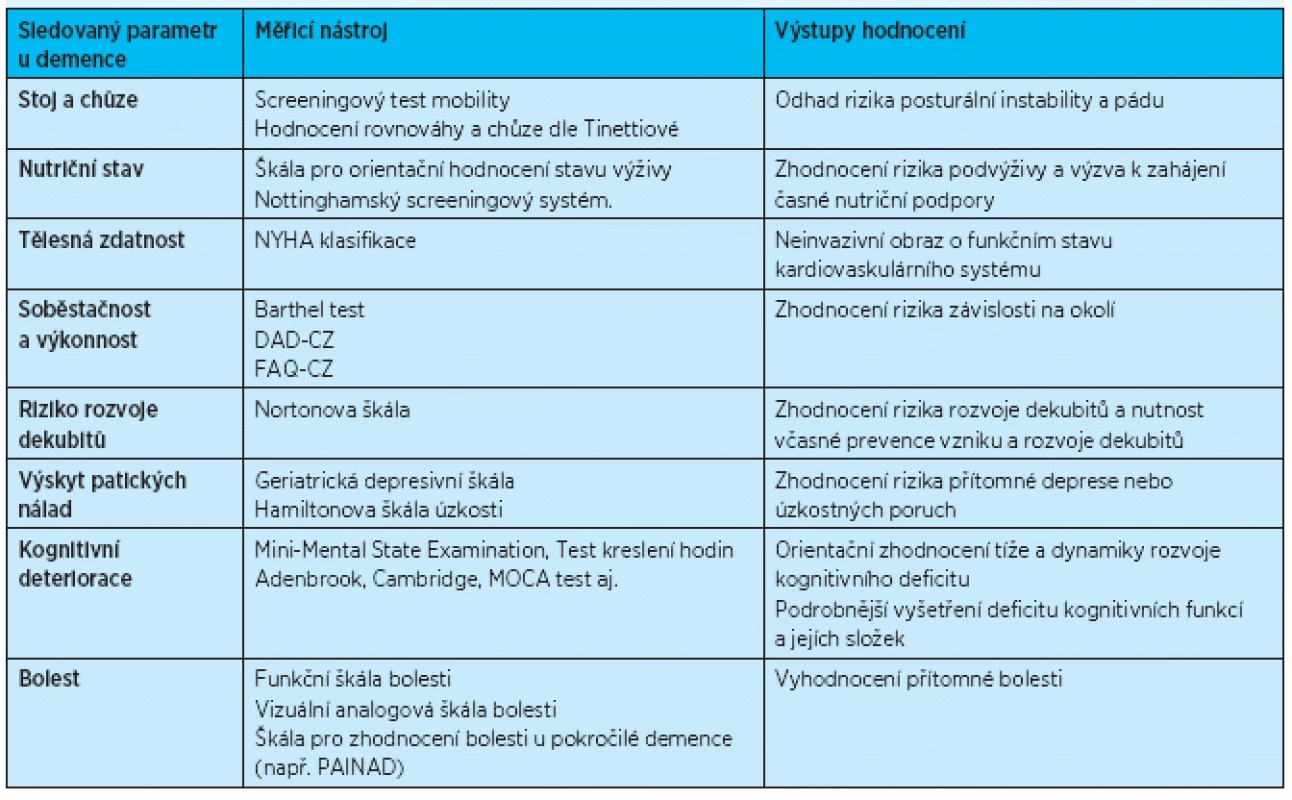
Výsledkem komplexního geriatrického zhodnocení je kategorizace seniorů do šesti kategorií v rámci tzv. funkční heterogenity (functional heterogeneity). Míra funkční závislosti na okolí roste směrem od zdatných pacientů s demencí (fit), přes nezávislé pacienty (independent), křehké (frail), po závislé pacienty s demencí (dependent), zcela závislé (extremely dependent) a umírající pacienty s demencí( 21) – tab. 3.
Tab. 3. Geriatrický funkční staging pacientů s demencí a jejich korelace s tíží demence podle MKN-10 (zpracováno podle <sup>(21)</sup>) 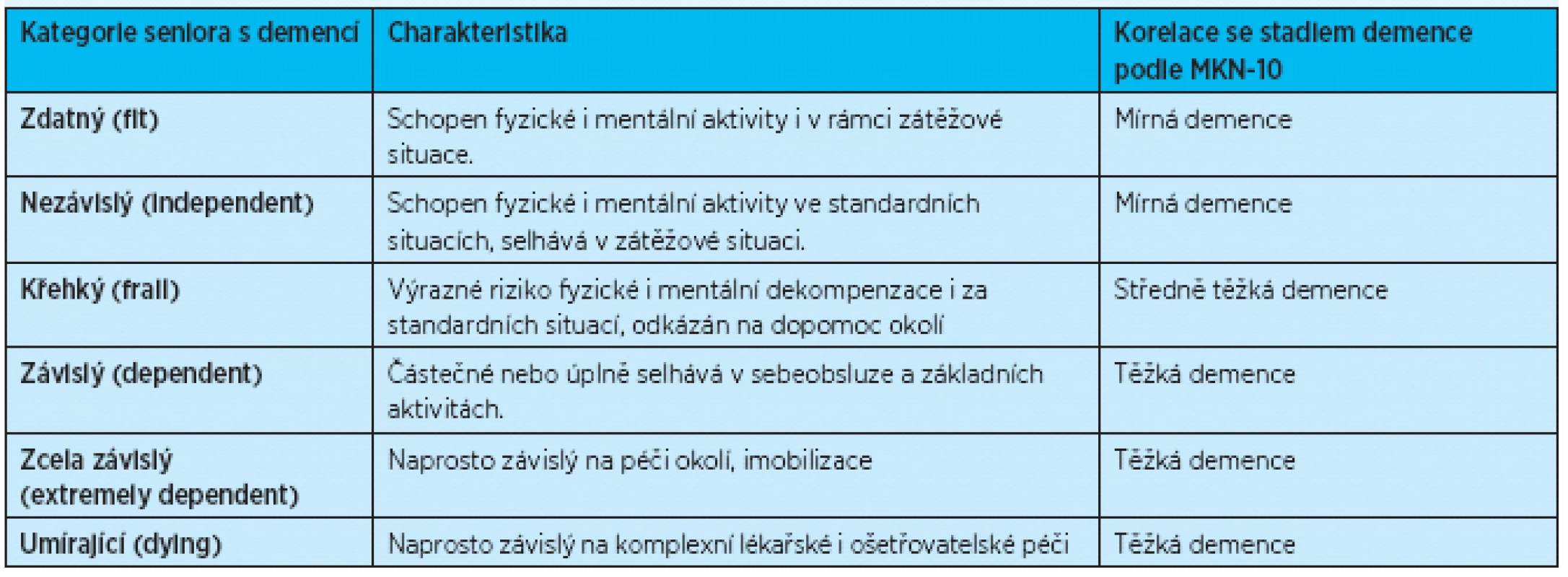
Česká alzheimerovská společnost vyvinula komplexní strategii péče o osoby s demencí označovanou písmeny P-PA-IA( 22). Písmeno „P“ znamená „podporu, poradenství a pomoc“, zkratka „PA“ znamená „programované aktivity“ a zkratka „IA“ znamená individualizované aktivity pro osoby s demencí. Jedná se o soubor doporučení vycházejících ze zásad dobré klinické praxe pro péči o osoby s demencí. Výhodou strategie P-PA-IA je její orientace na praxi s ohledem na stupeň pokročilosti demence – tab. 4.
Tab. 4. Strategie České alzheimerovské společnosti P-PA-IA pro péči o osoby s demencí (zpracováno dle<sup>(22)</sup>) 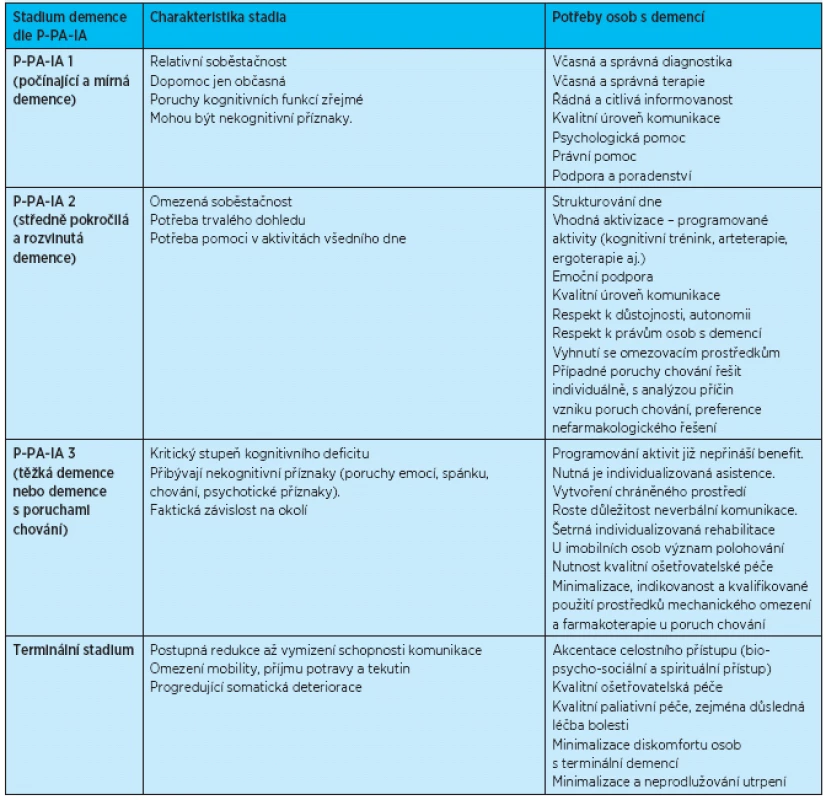
POKROČILOST DEMENCE – PALIATIVNÍ STAGING
Paliativní přístupy v léčbě demence nabývají na významu zejména u těžkých demencí v jejich pokročilejší fázi (pokročilá demence, end-stage dementia)(23, 24). V tomto kontextu se do popředí dostávají komplexní biopsychosociální a spirituální potřeby člověka, které mají být respektovány při poskytování paliativní péče pacientům s pokročilou demencí (end-of life care).
Paliativní medicína popisuje v rámci pokročilého nevyléčitelného onemocnění (incurable disease) tři základní fáze, které na sebe volně navazují: fázi kompenzovaného onemocnění, fázi zlomu a terminální fázi( 25). Relativně snáze lze tyto fáze pokročilého onemocnění stanovit u onkologicky nemocných, jejichž prognóza je dána znalostmi biologických charakteristik nádorového onemocnění (typ nádoru, grading) a určením rozsahu tohoto onemocnění (staging). Obtížnější situace bývá u pacientů s demencí, kdy chronologická triáda výše uvedených fází na sebe nemusí plynule navazovat a může zde rovněž docházet ke kolísání stavu nemocného. V takovém případě je mimořádně obtížné rozlišení „fáze zlomu“ od „běžné dekompenzace“ pokročilé demence vlivem interkurentního, potenciálně dobře léčitelného onemocnění (například močová nebo respirační infekce s dobrou odpovědí na antibiotika). Přes tyto obtíže je možné charakterizovat jednotlivé fáze pokročilé demence z pohledu paliativního stagingu a učit tak léčebné priority( 25, 26). – tabulka 5.
Tab. 5. Paliativní staging u pokročilé demence a cíle paliativní léčby (zpracováno volně podle<sup>(25)</sup>) 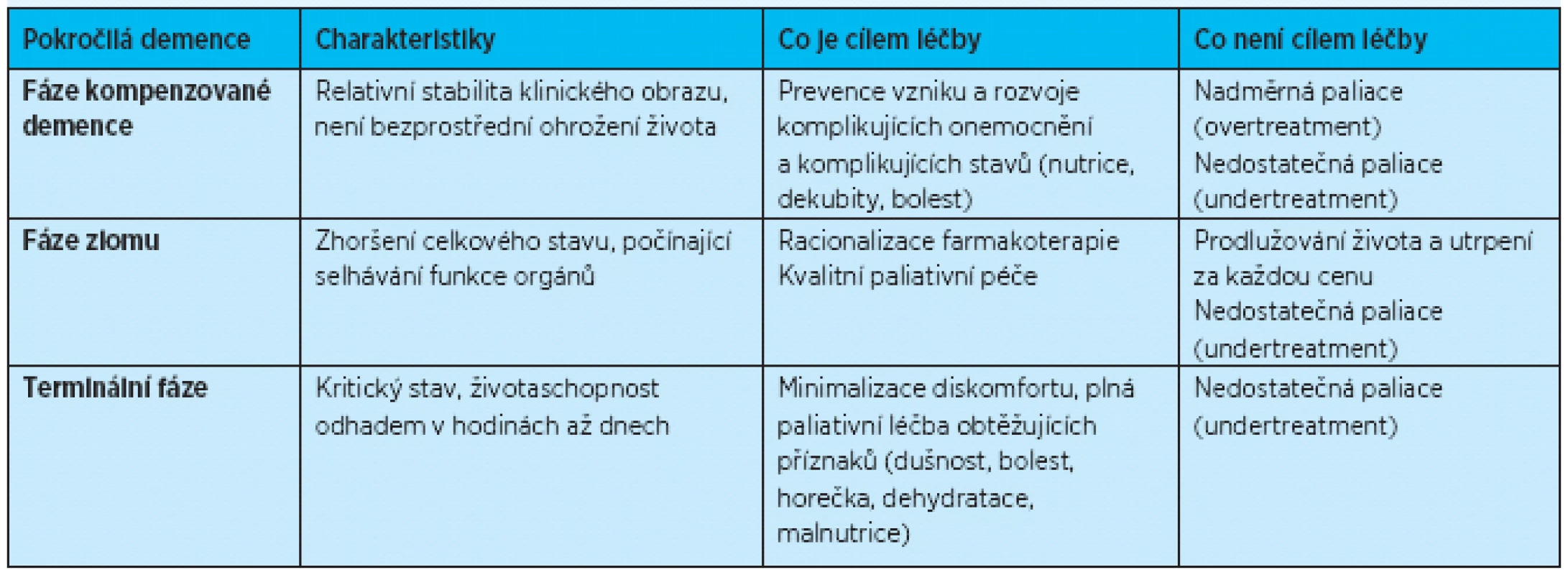
ZÁVĚR
Neurodegenerativní demence je možno díky prognostickým charakteristikám přirovnat k onkologickým onemocněním. Z tohoto úhlu pohledu je možné užití termínu „staging“ i u neurodegenerativních demencí. V současné době převládá záchyt relativně pozdních stadií demence, což bohužel znesnadňuje terapeutické ovlivnění přirozeného průběhu nemoci. Pozornost aktuálního výzkumu se obrací na záchyt časných, pokud možno ještě presymptomatických stadií demence (subjektivní poruchy paměti, mírná kognitivní porucha). Právě tato stadia je možno ovlivnit nepsychofarmakologickými i psychofarmakologickými intervencemi. Vývoj nových diagnostických kritérií s dostatečnou senzitivitou i specificitou, přitom však snadno upotřebitelných pro běžnou klinickou praxi, je velmi žádoucí.
MUDr. Mgr. Jan Lužný, Ph.D.
Ústav epidemiologie a ochrany veřejného zdraví
LF OU, Ostrava
Psychiatrická nemocnice Kroměříž
MUDr. Mgr. Jan Lužný, Ph.D.
E-mail.: luznyj@plkm.cz
Pracuje jako vedoucí lékař ženského gerontopsychiatrického oddělení Psychiatrické léčebny v Kroměříži a jako odborný asistent na Lékařské fakultě Ostravské univerzity v Ostravě. Po promoci na Lékařské fakultě Masarykovy univerzity v Brně (2005) pracoval krátce jako internista v Nemocnici Přerov, poté se plně začal věnovat psychiatrii. Složil atestaci vyššího stupně z psychiatrie (2010) a nástavbovou atestaci z gerontopsychiatrie (2011). Předmětem jeho výzkumného zájmu je kvalita života u seniorů s duševní poruchou (Ph.D., 2010), paliativní péče, management zdravotnictví (Mgr., 2009).
Zdroje
1. Norton S, Matthews FE, Brayne C: A commentary on studies presenting projections of the future prevalence of dementia. BMC Public Health 2013 2;13 : 1. doi: 10.1186/1471-2458-13-1.
2. Povova J, Ambroz P, Bar M et al.: Epidemiological of and risk factors for Alzheimer’s disease: a review. Biomed Pap Med Fac Univ Palacky Olomouc Czech Rep. 2012; 156(2): 108–14.
3. Rektorová I: Neurodegenerativní demence. Cesk Slov Neurol N 2009; 72/105(2): 97–109.
4. Sheardová K, Hort J, Rektorová I et al.: Diagnostika a léčba demence českými neurology a psychiatry. Cesk Slov Neurol N 2012; 75/108(2): 208–211.
5. Smolík P: Duševní a behaviorální poruchy. Průvodce klasifikací. Nástin nozologie. Diagnostika. Maxdorf Jessenius, Praha 2001, 2. vyd., s. 64–87.
6. Arrighi HM, Neumann PJ, Lieberburg IM et al.: Lethality of Alzheimer disease and its impact on nursing home placement. Alzheimer Dis Assoc Disord 2010; 24(1): 90–95.
7. Mitchell SL, Teno JM, Kiely DK et al.: The clinical course of advanced dementia. N Engl J Med. 2009; 361(16): 1529–1538.
8. Lužný J: Gerontopsychiatrie. Triton, Praha 2012, 1. vyd., s. 43–60.
9. Semple D, Smyth R, Burns J et al.: Oxford handbook of psychiatry. New York, Oxford University Press 2005, pp. 132–146.
10. Brunnström HR, Englund EM: Cause of death in patients with dementia disorders. Eur J Neurol 2009; 16(4): 488–492.
11. Attems J, König C, Huber M et al.: Cause of death in demented and non–demented elderly inpatients; an autopsy study of 308 cases. J Alzheimers Dis 2005 Sep; 8(1): 57–62.
12. Manu E, Marks A, Berkman CS et al.: Self-perceived competence among medical residents in skills needed to care for patients with advanced dementia versus metastatic cancer. J Cancer Educ. 2012; 27(3): 515–520.
13. Seiler LW: Long-term care: end-of-life issues. Issue brief. Issue Brief Health Policy Track Serv 2012; 31 : 1-45.
14. Luzny J: Quality of life in mentally ill people. In: Uehara T (eds). Psychiatric disorders – worldwide advances. InTech, Rijeka 2011, pp. 151–162.
15. Hort J, Jirák R: Alzheimerova choroba a jiné demence, aneb, co v učebnicích
20. století nebylo. MediMedia Information, Praha 2007, 1. vyd., s. 7.
16. Pidrman V: Demence. Galén, Praha 2007, 1. vyd., s. 31–44.
17. Rektorová I: Kognitivní poruchy a demence. Triton, Praha 2007, 1. vyd., s. 21–28.
18. Pilotto A, Sancarlo D, Panza F et al.: The Multidimensional Prognostic Index (MPI), based on a comprehensive geriatric assessment predicts short - and long-term mortality in hospitalized older patients with dementia. J Alzheimers Dis 2009; 18(1): 191–199.
19. Topinková E: Geriatrie pro praxi. Galén, Praha 2005, 1.vyd., s. 213–233.
20. Martínek P, Bartoš A: Použití dotazníků aktivit všedního života u pacientů s Alzheimerovou nemocí. Cesk Slov Neurol N 2011; 74/107(6): 632 – 640.
21. Kalvach Z, Onderková A: Stáří. Pojetí geriatrického pacienta a jeho problémů v ošetřovatelské praxi. Galén, Praha 2006, s. 14–15.
22. Strategie České alzheimerovské společnosti P-PA-IA. Podpora a péče lidem postiženým syndromem demence. [on line]. Dostupné z: http:// www.alzheimer.cz/res/data/000063.pdf [cit. 24.7.2013]
23. Lussier D, Bruneau MA, Villalpando JM: Management of end-stage dementia. Prim Care 2011; 38(2): 247–264.
24. Volicer L: Goals of care in advanced dementia: quality of life, dignity and comfort. J Nutr Health Aging 2007; 11(6): 481.
25. Sláma O, Kabelka L, Vorlíček J et al.: Paliativní medicína pro praxi. Galén, Praha 2011, 2.vyd., s. 28–30.
26. Currow D, Clark K: Emergencies in palliative and supportive care. Oxford University Press, New York 2006, pp. 4–6.
Štítky
Geriatria a gerontológia Praktické lekárstvo pre dospelých Protetika
Článok vyšiel v časopiseGeriatrie a Gerontologie
Najčítanejšie tento týždeň
2013 Číslo 3- Metamizol jako analgetikum první volby: kdy, pro koho, jak a proč?
- Kombinace metamizol/paracetamol v léčbě pooperační bolesti u zákroků v rámci jednodenní chirurgie
- Antidepresivní efekt kombinovaného analgetika tramadolu s paracetamolem
- Srovnání analgetické účinnosti metamizolu s ibuprofenem po extrakci třetí stoličky
-
Všetky články tohto čísla
- Certifikace Vážka – zkušenosti a reflexe
- Gerontologická a organizační supervize – odborná podpora a organizační supervize v zařízeních pro seniory zřizovaných Jihomoravským krajem (GOS)
- Dny paměti 2008–2012. Výsledky pěti let testování paměti v ČR
- Prevalence kognitivních poruch v pobytových zařízeních pro seniory v ČR - nárůst mezi lety 2007 a 2013
- Vplyv fyzioterapiena sebestačnosť geriatrických pacientov
- Jaká je kapacita a struktura dlouhodobé péče v České republice?
- Aktivní stárnutí v obcích ČR
- Problematika hodnocení tělesné způsobilosti u seniorské populace
- Funkční hodnocení seniorů, teorie a praxe
- Využití Mezinárodní klasifikace funkčních poruch, disability a zdraví – ADL a IADL v posuzování stupně závislosti
- Staging u neurodegenerativních demencí
- Ergoterapie v péči o pacienty s demencí a na geriatrickém pracovišti
- Význam podpůrné (svépomocné) skupiny pro rodinné pečující o seniora se syndromem demence
- Plány Alzheimer – potřeba, nutnost nebo zbytečný přepych?
-
Strategie České alzheimerovské společnosti P-PA-IA
Péče a podpora lidem postiženým syndromem demence -
Dokážeme včasně diagnostikovat poruchy polykání?
Časný screening poruch polykání, kazuistiky - Geriatrické drobnosti – tři kazuistiky
- Geriatr a tzv. „sociální“ zařízení
- Sociální práce na geriatrickém pracovišti
- Role klinického farmaceuta v geriatrické péči
- Význam geriatrické medicíny nejen v dlouhodobé péči
- Jubilující Eva Topinková
- Životní jubileum Iva Bureše
- Editorial
- Geriatrie a Gerontologie
- Archív čísel
- Aktuálne číslo
- Informácie o časopise
Najčítanejšie v tomto čísle- Vplyv fyzioterapiena sebestačnosť geriatrických pacientov
- Geriatrické drobnosti – tři kazuistiky
-
Dokážeme včasně diagnostikovat poruchy polykání?
Časný screening poruch polykání, kazuistiky - Ergoterapie v péči o pacienty s demencí a na geriatrickém pracovišti
Prihlásenie#ADS_BOTTOM_SCRIPTS#Zabudnuté hesloZadajte e-mailovú adresu, s ktorou ste vytvárali účet. Budú Vám na ňu zasielané informácie k nastaveniu nového hesla.
- Časopisy




